Предложения со словом «гнойно-воспалительный»
-
Она достаточно тонкая, и гнойно-воспалительный процесс в пазухе легко способен проникнуть в глазницу, вызывая развитие внутриглазничных осложнений.
-
Лицевая вена имеет клапан только в нижней своей части, следовательно при парадоксальном течении (в обратном направлении) венозная кровь может оттекать не через лицевую вену, а через носогубную по верхней и нижней глазничным венам в полость черепа, т.о гнойно-воспалительный процесс выше верхней губы может стать источником менингита.
- (все предложения)
Слова русского языка,
поиск и разбор слов онлайн
гнойно-воспалительный
Правильно слово пишется: гно́йно-воспали́тельный
Сложное слово, состоящее из 2 частей.
- гнойно
- Ударение падает на 1-й слог с буквой о.
Всего в слове 6 букв, 2 гласных, 4 согласных, 2 слога.
Гласные: о, о;
Согласные: г, н, й, н. - воспалительный
- Ударение падает на 3-й слог с буквой и.
Всего в слове 14 букв, 5 гласных, 8 согласных, 5 слогов.
Гласные: о, а, и, е, ы;
Согласные: в, с, п, л, т, л, н, й;
1 буква не обозначает звука.
Номера букв в слове
Номера букв в слове «гнойно-воспалительный» в прямом и обратном порядке:
- 20
г
1 - 19
н
2 - 18
о
3 - 17
й
4 - 16
н
5 - 15
о
6 -
—
- 14
в
7 - 13
о
8 - 12
с
9 - 11
п
10 - 10
а
11 - 9
л
12 - 8
и
13 - 7
т
14 - 6
е
15 - 5
л
16 - 4
ь
17 - 3
н
18 - 2
ы
19 - 1
й
20
Слово «гнойно-воспалительный» состоит из 20-ти букв и 1-го дефиса.
Разбор по составу
Разбор по составу (морфемный разбор) слова гнойно-воспалительный делается следующим образом:
гнойно—воспалительный
Морфемы слова: гн, воспал — корни, о — соединительная гласная, ой, н, и, тельн — суффиксы, ый — окончание, гнойн, -воспалительн — основы.
- До 7 класса: Алгоритмика, Кодланд, Реботика.
- 8-11 класс: Умскул, Годограф, Знанио.
- Английский: Инглекс, Puzzle, Novakid.
- Взрослым: Skillbox, Нетология, Geekbrains, Яндекс, Otus, SkillFactory.
Как пишется правильно слово: «гнойно-воспалительный» или «гнойновоспалительный»?
гнойно-воспалительный
гнойновоспалительный
Правила
Слово «гнойно-воспалительный» пишут с дефисом. Это слово терминологического характера, поэтому по правилам его нужно писать через дефис.
Значение слова
«Гнойно-воспалительный» — такой, который сопровождается воспалением и гнойными образованиями.
Примеры слова в предложениях
- Если вовремя не обратиться к стоматологу, может возникнуть гнойно-воспалительный процесс, а это очень серьезно.
- Гнойно-воспалительные заболевания горла у него были все детство, но последнее время серьезные недуги стали отступать.
- До 7 класса: Алгоритмика, Кодланд, Реботика.
- 8-11 класс: Умскул, Годограф, Знанио.
- Английский: Инглекс, Puzzle, Novakid.
- Взрослым: Skillbox, Нетология, Geekbrains, Яндекс, Otus, SkillFactory.
Панариций: причины появления, симптомы, диагностика и способы лечения.
Определение
Панариций — острое гнойное воспаление тканей пальцев верхних и, реже, нижних конечностей. Заболевание считается одним из самых частых в гнойной хирургии и составляет до 46% случаев от всех обращений, потребовавших хирургического лечения в условиях поликлиники.
Причины возникновения панариция
Панариций может образоваться в результате видимой или незаметной микротравмы. В 33% случаев за развитие воспаления ответственны мелкие колотые раны и занозы, в 25% – ссадины и мелкие царапины. Причиной панариция могут стать травмы, полученные во время выполнения маникюра или инъекции, заусенцы, вросший ноготь (из-за особенностей его анатомического строения или неправильного подстригания).
Некоторые химические вещества, попадая на кожу пальцев, оказывают на нее токсическое воздействие, создавая условия для проникновения возбудителей инфекции. Через поврежденную кожу пальца проникают бактерии, которые и вызывают гнойно-воспалительный процесс, – чаще всего речь идет о золотистом стафилококке, реже – о стрептококке, кишечной палочке, протее. Микрофлора в гнойном очаге может быть представлена микробными ассоциациями из трех и более микроорганизмов.
К возникновению панариция предрасполагают сахарный диабет 2 типа, авитаминозы, нарушения кровообращения.
Классификация заболевания
Выделяют поверхностные и глубокие формы панариция.
Поверхностные формы:
- кожный панариций,
- подкожный панариций,
- подногтевой панариций,
- панариций околоногтевого валика.
Глубокие формы панариция:
- костный панариций (острый и хронический),
- сухожильный панариций,
- суставной панариций,
- костно-суставной панариций,
- пандактилит.
По этапам развития заболевания выделяют серозную и гнойную стадии. Серозная стадия обратима и может быть купирована консервативными методами – медикаментозной терапией, перевязками, физиотерапевтическим воздействием. Она характеризуется отеком, покраснением, болезненностью. При гнойной стадии присутствует выраженное воспаление, обусловленное образованием гнойного очага. Эта стадия требует хирургического лечения.
Симптомы панариция
Основным симптомом заболевания всегда является интенсивная пульсирующая боль. Иногда боль усиливается в ночные часы и лишает пациента сна, служит признаком необходимости срочного обращения за медицинской помощью и, возможно, проведения операции.
Гнойник может самопроизвольно вскрыться, в этом случае болевой синдром стихает, что создает ложное впечатление улучшения состояния.
Боль сопровождается отеком мягких тканей и покраснением, но при глубоких панарициях покраснение может отсутствовать или быть незначительным. По мере развития воспалительного процесса ограничивается движение в пальце, особенно при глубоких формах с поражением суставов или сухожилий. У пациента могут наблюдаться повышением температуры тела, слабость, недомогание.
Самой легкой формой заболевания считается кожный панариций. Гнойный очаг формируется в толще кожи, под эпидермисом, в то время как остальные ткани не поражены. Образующийся серозный, серозно-геморрагический или гнойный экссудат приводит к отслойке эпидермиса и формированию пузыря. Около 80% случаев кожного панариция регистрируются на ладонной поверхности пальцев.
Одна из самых частых форм заболевания – подкожный панариций, проявляющийся воспалительным процессом в подкожной жировой клетчатке. В 80-90% случаев процесс локализуется на ладонной поверхности дистальной фаланги, чаще I, II и III пальцев руки. Воспаление клетчатки вызывает отек, который сдавливает сосуды и вызывает сильные пульсирующие боли.
Пораженная фаланга становится красной, отечной, горячей. При этой форме температура может повышаться до 38оС.
При подногтевом панариции воспаление развивается под ногтевой пластиной в результате травмы или попадания занозы под ноготь. Пациент испытывает постоянную распирающую боль, усиливающуюся при надавливании на ноготь, палец отекает, становится горячим. Накапливающийся гнойный экссудат может отслоить ноготь. Возможно повышение температуры тела.
Сухожильный панариций (гнойный тендовагинит) представляет собой глубокую, тяжелую форму воспалительного процесса, который чаще всего развивается в результате позднего или неэффективного лечения подкожного панариция или как следствие травмы. При сухожильном панариции пациенты отмечают интенсивную дергающую и распирающую боль вдоль всего сухожилия, усиливающуюся при сгибании и разгибании пальца, пассивные движения сильно ограничены. Палец может находиться в вынужденном полусогнутом положении и отекать на всем протяжении, иногда воспаление переходит на кисть и предплечье.
Суставной панариций возникает как следствие прогрессирования подкожного и сухожильного панариция, а также в результате травмы тыльной стороны пальца с первичным повреждением капсулы межфалангового сустава. При суставном панариции воспаляются межфаланговые или пястно-фаланговые суставы, в которых накапливается воспалительный экссудат. В результате палец приобретает колбообразный или веретенообразный вид с максимальным объемом в области сустава. Кожа над суставом становится гладкой, блестящей и гиперемированной. Боль усиливается при попытке совершить любое движение. Длительное течение заболевания чревато разрушением суставных хрящей и распространением процесса на костную ткань.
Костный панариций – это воспалительный процесс, протекающий в костях пальцев. Он возникает в результате перехода инфекции с окружающих тканей на кость или как следствие обширной травмы. Для костного панариция характерна распирающая, пульсирующая боль. При локализации процесса на ногтевой фаланге возникает отек, а фаланга становится похожа на колбу. Кожа сильно гиперемирована, горячая. Появляются признаки общей интоксикации: повышение температуры, озноб, головная боль, слабость. Формирование гнойного свища свидетельствует о развитии хронического панариция.
Наиболее тяжелая гнойная патология пальца – пандактилит. Он характеризуется поражением всех анатомических структур пальца (кожи, клетчатки, сухожилий, костей и суставов) и распространяется минимум на две фаланги.
Пандактилит чаще всего рассматривается как следствие запоздалого/недостаточного лечения других форм панариция или как результат обширной травмы пальца. На всем протяжении воспаления наблюдается отек, палец резко утолщен, имеет багрово-синий цвет, очень болезненный, активные и пассивные движения невозможны. Часто образуются множественные свищи, из которых сочится гнойное отделяемое. Палец принимает вынужденное полусогнутое положение. Наблюдается общая интоксикация, регионарные лимфоузлы увеличены и болезненны. При этой форме очень высок риск потери фаланги или всего пальца.
Диагностика панариция
Диагноз панариция врач может установить на основании клинического осмотра. Рекомендованные обследования:
- общий анализ крови;
Рентгенологические признаки могут отставать от клинических, поэтому рентген рекомендовано повторить через 1-2 недели.
- При выраженном интоксикационном синдроме проводится электрокардиографическое исследование
К каким врачам обращаться
При подозрении на панариций необходимо как можно быстрее обратиться к
хирургу
.
При наличии деструкции костной ткани рекомендована консультация травматолога. Если у пациента с панарицием есть сахарный диабет, то требуется консультация
эндокринолога
.
Лечение панариция
Панариции лечат хирургическим способом. Объем вмешательства зависит от типа панариция. К общим принципам хирургического лечения панариция относят вскрытие гнойника, удаление гнойно-некротических масс, тщательное очищение (санация) и установка дренажей. Обязательной является антибиотикотерапия.
При кожной форме бывает достаточно надрезать кожу и эвакуировать содержимое, а на дно раны наложить повязку с антибактериальной мазью.
При подкожном панариции в серозной стадии возможно консервативное ведение, но первая проведенная пациентом бессонная ночь считается абсолютным показанием к операции – сильная пульсирующая боль, не дающая спать, является свидетельством нагноения.
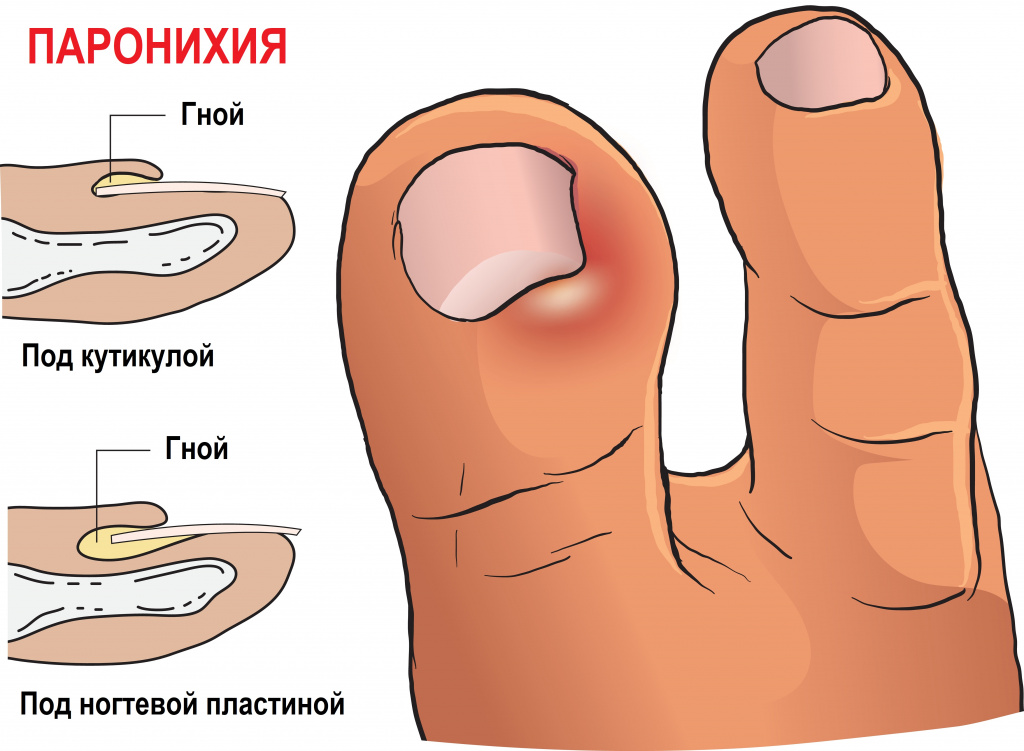
При развитии подногтевого панариция удаляют часть пораженного ногтя или весь ноготь целиком. Паронихию можно лечить консервативно, но при появлении гноя эффективно только хирургическое вмешательство.
Сухожильный панариций лечится экстренно, так как сдавление сухожилия экссудатом быстро приводит к некрозу сухожилий. Область воспаления вскрывают с целью эвакуации экссудата, влагалище сухожилия промывают антисептическим раствором.
Лечение суставного панариция требует артротомии – вскрытия полости сустава с последующей эвакуацией содержимого и дренированием. Если суставные поверхности уже разрушены, производится резекция разрушенных суставообразующих частей кости. В редких случаях необходима ампутация пальца.
На начальных стадиях костно-суставного и костного панариция допускается консервативная терапия, но при отсутствии улучшений в течение 1-2 дней требуется операция.
При пандактилите удаляют некротические ткани, возможна даже ампутация пальца или экзартикуляция (удаление периферического отдела пальца по сустав).
Осложнения
Грозным осложнением панариция является развитие флегмоны кисти – острого разлитого гнойного воспаления глубоких или поверхностных тканей кисти, которое быстро распространяется и не имеет тенденции к ограничению. Например, высок риск развития флегмоны при сухожильных панарициях I и V пальцев, так как сухожильные влагалища этих пальцев распространяются на запястье и предплечье и имеют связь с клетчаточными пространствами предплечья.
Тяжелые гнойно-воспалительные поражения пальца, например пандактилит, могут привести к потере части пальца или полной его ампутации.
Костный панариций опасен развитием хронического остеомиелита, сопровождающегося частичной или полной потерей подвижности пальца.
Профилактика панариция
В профилактических целях необходимо проводить лечение любых микротравм пальцев. Это лечение должно быть направлено и на предотвращение развития инфекции в ране.
Даже небольшую рану нужно своевременно и тщательно обработать и закрыть на короткое время бактерицидным пластырем для защиты травмированной области.
Маникюр и педикюр необходимо выполнять только стерилизованными инструментами, избегать повреждений кожи, а при их возникновении – незамедлительно проводить обработку антисептиком.
Источники:
- Гнойные заболевания кисти, костей и суставов: учебное пособие / В.С. Пантелеев, М.А. Нартайлаков, М.Р. Гараев. — Уфа: ФГБОУ ВО БГМУ Минздрава России, 2021. — 74 с.
- Гнойно-воспалительные заболевания пальцев кисти и стопы (введение в проблему) / А.Г. Сонис, Е.А. Столяров, Д.Г. Алексеев, М.А. Безрукова // Московский хирургический журнал. – 2020. – № 1(71). – С. 62-69.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Такие заболевания опасны тем, что при несвоевременно начатом лечении очень велика вероятность возникновения осложнений, среди которых может быть даже частичное, а в редких тяжелых случаях – и полная потеря трудоспособности.
СИМПТОМЫ РАЗВИТИЯ ГНОЙНЫХ ЗАБОЛЕВАНИЙ
При данной патологии возникает воспалительная реакция с развитием общих и местных изменений.
Степень выраженности болезни зависит от обширности воспалительного процесса и общей реактивности организма.
При этом существует универсальное правило, согласно которому показанием к проведению хирургического лечения заболевания является любой гнойный процесс.
Симптомы, которые характерные для таких заболеваний:
-
Повышение температуры тела (иногда до фебрильных значений),
-
Симптомы гнойной интоксикации – головная боль, слабость, ухудшение работоспособности, апатия, адинамия, снижение аппетита, сонливость или, напротив, нарушение сна.
-
Боль в месте воспаления.
-
Гиперемия кожного покрова в зоне воспаления
-
Местное повышение температуры над очагом воспаления, сглаженность контуров борозд и линий
Все эти симптомы неспецифичны и могут наблюдаться при любой клинической форме гнойно-воспалительных заболеваний.
Кроме того, отмечаются специфические признаки для каждого в отдельности заболевания.
В зависимости от расположения можно определить вовлечение в патологический процесс определенных областей и вероятность развития осложнений.
Формы гнойных заболеваний и их признаки:
-
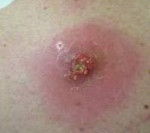
Фурункул — это острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей подкожной клетчатки.
-
Панариций — скопление отделяемого преимущественно гнойного характера под кожей в области фаланги. При этом могут отмечаться общие симптомы заболевания, однако чаще всего они выражены незначительно. При осмотре на одной из фаланг пальцев, преимущественно проксимальной, определяется зона припухлости, гиперемии.
-
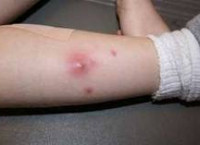
Фурункулез – это наличие нескольких фурункулов в различных областях, имеющих рецидивирующее течение. При фурункулезе больных необходимо обследовать для выявления нарушений обмена веществ (сахарный диабет, авитаминоз). Лечение проводится комплексное, включая и иммунотерапию.
-
Карбункул – это острое разлитое гнойно-некротическое воспаление нескольких близлежащих волосяных фолликулов и сальных желез с образованием некроза кожи и подкожной клетчатки, сопровождающееся признаками гнойной интоксикации. Локализация карбункулов чаще всего наблюдается на задней поверхности шеи, межлопаточной области. Обычно карбункул сопровождается лимфаденитом, а при локализации на конечностях – лимфангитом.
-
Флегмона – это острое гнойное разлитое воспаление клеточных пространств, не имеющие тенденцию к отграничению. Вызывается это заболевание чаще всего стафилококком, а также любой другой гноеродной микрофлорой. Инфекция может проникать в ткани через повреждения кожи и слизистых, после различных инъекций (так называемые постинъекционные флегмоны), лимфогенным и гематогенным путем, при переходе воспаления с лимфатических узлов, карбункула, фурункула и т.д. на окружающую их клетчатку.
-
Абсцесс – это ограниченное скопление гноя в различных тканях или органах, окруженное пиогенной капсулой. Возбудители и пути проникновения инфекции в ткани такие же как при флегмонах, хотя процент анаэробных возбудителей значительно выше.
-
Гидраденит- это гнойное воспаление потовых желез. Инфекция попадает при несоблюдении правил гигиены и повышенной потливости.
-
Мастит — это острое воспаление молочной железы. Мастит в основном развивается в послеродовом периоде во время лактации (лактационный мастит). Инфекция проникает в ткань железы через микротрещины в соске, а также и через молочные ходы при лактостазе.
-
Рожа. Рожей называют острое серозно-эксудативное воспаление кожи или слизистой. Инфекция попадает через микротрещины, ранки на кожном покрове.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ГНОЙНЫХ ЗАБОЛЕВАНИЙ.
Местная терапия болезни включает в себя консервативные и оперативные методы.
Консервативные методы лечения применяются на ранних стадиях заболевания до образования гнойника, а также в сочетании с оперативным лечением с целью более быстрого и эффективного лечения.
Местное лечение в стадии инфильтрата включает в себя воздействие на него с помощью физиотерапевтических методик.
Обязательно необходимо применение мазей, в состав которых входят антибиотик и противомикробные вещества.
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ
В зависимости от размера гнойного очага при лечении возможно использование обезболивания.
После вскрытия гнойника в ходе хирургического лечения заболевания производят его очищение от гнойного экссудата.
Затем его промывают антисептическим веществом, растворами антибиотиков.
После окончания операции рану никогда не зашивают наглухо, для наилучшего дренирования.
Перевязки заключаются в удалении дренажей и замене их новыми, промывании раны раствором антисептика, заполнении раны мазью, содержащей антибиотик, наложении повязки для предотвращения инфицирования раны.
Профилактика гнойных заболеваний:
В профилактике многих гнойных заболеваний большое значение имеет оздоровление внешней среды, в которой живет и работает человек, т. е. улучшение условий труда и быта.
Так, например, в профилактике целого ряда гнойных заболеваний (фурункулез, пиодермиты и т. п.) большую роль играют мероприятия общегигиенического характера и уход за кожей (особенно рук) и др.
Врач хирург, Сарапульцев Герман Петрович.
Дополнительно
Дополнительная вкладка, для размещения информации о статьях, доставке или любого другого важного контента. Поможет вам ответить на интересующие покупателя вопросы и развеять его сомнения в покупке. Используйте её по своему усмотрению.
Вы можете убрать её или вернуть обратно, изменив одну галочку в настройках компонента. Очень удобно.
Абсцесс мягких тканей
Абсцесс мягких тканей — это расположенная в мышцах или подкожной жировой клетчатке, отграниченная от окружающих тканей и заполненная гнойным содержимым полость. Характеризуется наличием отека, гиперемии, болезненности кожи и симптома флюктуации в зоне поражения. Сопровождается общесоматическими изменениями: головной болью, гипертермией, недомоганием, расстройством сна. Обследование включает осмотр, УЗИ, рентгенографию, диагностическую пункцию абсцесса и бактериологическое исследование его содержимого. После формирования абсцесса производится его вскрытие с последующим послеоперационным дренированием и промыванием растворами антисептиков.
Общие сведения
Абсцесс мягких тканей отличается от других гнойно-воспалительных заболеваний наличием инфильтративной капсулы (пиогенной мембраны). Капсула ограничивает абсцесс от близлежащих анатомических структур и препятствует распространению гнойного процесса. Однако накопление значительного количества гнойного экссудата, увеличение абсцесса и истончение его капсулы могут привести к прорыву с выходом гнойного содержимого в окружающую клетчатку или межмышечные пространства и развитием разлитого гнойного воспаления — флегмоны.
Абсцесс мягких тканей
Причины
Абсцесс мягких тканей обусловлен попаданием в ткани гноеродных микроорганизмов. Примерно в четверти случаев патология вызвана стафилококковой инфекцией. Возбудителями также могут являться стрептококки, кишечная палочка, протей, синегнойная палочка, клостридии и пр. патогенные микроорганизмы. Зачастую отмечается полимикробная этиология. При костном туберкулезе может наблюдаться «холодный» абсцесс, вызванный микобактериями. Основные причины заболевания:
- Травматические повреждения. Проникновение гноеродных микроорганизмов чаще происходит при нарушении целостности кожного покрова в результате ранений, травм, микротравм, ожогов, отморожений, открытых переломов.
- Отдаленные очаги инфекции. Абсцесс мягких тканей может возникать при распространении микроорганизмов лимфогенным и гематогенным путем из имеющихся в организме гнойных очагов, например, фурункула, карбункула, пиодермии и пр.
- Врачебные манипуляции. Инфицирование может произойти ятрогенным путем при проведении инъекции инфицированной иглой.
- Разъедающие жидкости. В редких случаях наблюдается асептический абсцесс, возникающий в результате попадания в ткани вызывающих их некроз жидкостей (керосин, бензин и др.).
Факторы риска
По наблюдениям специалистов в сфере гнойной хирургии, благоприятствующим фоном является:
- наличие в организме очага хронической инфекции (синусит, хронический тонзиллит, фарингит);
- длительно протекающее заболевание желудочно-кишечного тракта (гастроэнтерит, энтерит, колит);
- расстройства периферического кровообращения (при атеросклерозе, варикозе, посттромбофлебитической болезни);
- обменные нарушения (ожирение, гипотиреоз, авитаминоз).
Особенно значимую роль в развитии и прогрессировании гнойного процесса играет сахарный диабет с выраженной ангиопатией.
КТ живота и таза. Ограниченное гиподенсное скопление жидкости в толще левой подвздошно-поясничной мышцы (псоас-абсцесс).
Симптомы
Абсцесс мягких тканей характеризуется наличием местных и общесоматических симптомов. К местным признакам относится болезненность, припухлость и покраснение участка кожи, расположенного над абсцессом. Надавливание в пораженной области вызывает усиление боли. При поверхностном расположении местная симптоматика отчетливо выражена. Через несколько дней появляется симптом флюктуации, свидетельствующий о скоплении жидкого содержимого внутри воспалительного очага.
При глубоко расположенном абсцессе местные симптомы не так заметны, флюктуация отсутствует, на первый план выходят изменения в общем состоянии больного. Общесоматические признаки неспецифичны. Пациенты отмечают повышенную утомляемость, периодическую головную боль, разбитость, нарушение сна, подъем температуры тела, которая может достигать 39-40° С и сопровождаться ознобом.
Осложнения
Возможно распространение гнойного процесса с развитием сепсиса, представляющего угрозу для жизни больного. Другими осложнениями абсцесса являются:
- флегмоны мягких тканей, распространяющиеся по межмышечным и клетчаточным пространствам;
- гнойное расплавление стенки близлежащего крупного сосуда с возникновением кровотечения;
- вовлечение в процесс нервного ствола с формированием неврита;
- распространение процесса на твердые структуры с развитием остеомиелита близлежащей кости.
Диагностика
В ходе консультации гнойный хирург обращает внимание на наличие в анамнезе указания на появление воспалительных симптомов после перенесенной травмы, ранения или инъекции. Для выявления фоновых заболеваний по показаниям привлекают терапевта и других специалистов. План обследования включает следующие диагностические процедуры:
- Объективный осмотр. Поверхностно расположенный абсцесс мягких тканей легко выявляется при осмотре пораженной области. Определяется локальная резкая болезненность, отек, гиперемия и гипертермия, в ряде случаев выявляется флюктуация.
- Дополнительные исследования. Глубокие абсцессы требуют назначения УЗИ мягких тканей и диагностической пункции. Полученный материал подвергают бактериологическому исследованию для определения чувствительности гноеродной микрофлоры к антибиотикам. При подозрении на «холодный» абсцесс производят рентгенологическое обследование пораженной области и ПЦР-диагностику туберкулеза.
КТ предплечья. Ограниченное скопление гноя (красная стрелка) вокруг инородного тела (синяя стрелка).
Лечение абсцесса мягких тканей
Основной метод лечения – оперативный. Тактика определяется локализацией, объемом и стадией гнойного процесса, наличием или отсутствием осложнений. При небольших поверхностных абсцессах возможно амбулаторное наблюдение. Госпитализация необходима при рецидивировании, наличии осложнений и тяжелых фоновых заболеваний, выявлении анаэробной инфекции, высоком риске распространения гнойного воспаления при расположении абсцесса на лице, вблизи крупных сосудов и нервов.
Консервативная терапия
В начальной стадии рекомендованы консервативные мероприятия: противовоспалительные средства и УВЧ. В последующем медикаментозную терапию применяют в дополнение к хирургическому лечению. Назначают антибиотики широкого спектра действия, после получения результатов бакисследования схему корректируют с учетом чувствительности возбудителя. При генерализации инфекции необходимо проведение массивной антибактериальной терапии, дезинтоксикационных, инфузионных и симптоматических лечебных мероприятий.
Хирургическое лечение
Сформировавшийся абсцесс мягких тканей подлежит обязательному оперативному лечению. Вскрытие и дренирование обычно проводится хирургом в амбулаторной операционной. В хирургии в настоящее время применяется открытое и закрытое оперативное лечение абсцесса. Закрытое вмешательство производится через небольшой разрез, включает кюретаж стенок и аспирацию содержимого абсцесса, использование двупросветной трубки для дренирования, активную аспирацию и промывание полости после операции.
Открытый способ лечения предусматривает опорожнение и промывание абсцесса антисептиком после его широкого рассечения, дренирование при помощи широких полосок, ежедневный послеоперационный туалет полости абсцесса и перевязки. Швы не накладывают. После санации очага и формирования грануляций применяют мазевые повязки. Рана заживает вторичным натяжением.
Прогноз и профилактика
При своевременном адекватном лечении прогноз благоприятный. Позднее обращение за медицинской помощью может стать причиной развития опасных осложнений. Предупреждение образования абсцесса заключается в соблюдении правил асептики и техники выполнения инъекций, применении только одноразовых шприцев и игл, своевременном лечении гнойных процессов различной локализации, повышении неспецифической резистентности организма, адекватной тщательной первичной обработке ран при травматических повреждениях.
|
Литература 1. Оперативная гнойная хирургия/ Гостищев В.К. 2. Гнойная хирургия. Атлас/ Горюнов С.В. 3. Хирургические инфекции кожи и мягких тканей/ Савельев В.С. |
Код МКБ-10 L02.2 L02.3 L02.4 L02.1 |
Абсцесс мягких тканей — лечение в Москве
Гнойная (неспецифическая) инфекция — воспалительные заболевания различной локализации и характера, вызванные гноеродной микробной флорой: занимает в хирургии одно из основных мест и определяет сущность многих заболеваний и послеоперационных осложнений.
Факторами, определяющими начало развития, особенности течения и исход заболеваний, связанных с инфекцией в хирургии, являются:
- состояние иммунобиологических сил макроорганизма;
- количество, вирулентность, лекарственная устойчивость и другие биологические свойства микробов, проникших во внутреннюю среду организма человека;
- анатомо-физиологические особенности очага внедрения микрофлоры;
- состояние общего и местного кровообращения;
- степень аллергизации больного.
Гнойно-воспалительные заболевания имеют инфекционную природу, они вызываются различными видами возбудителей: грамположительными и грамотрицательными, аэробными и анаэробными, спорообразующими и неспорообразующими и другими микроорганизмами, а также патогенными грибами.
Клинические проявления гнойно-воспалительных заболеваний складываются из местных и общих симптомов.
Местные проявления воспаления определяются стадией развития, характером и локализацией воспалительного процесса и характеризуются классическими признаками воспаления — покраснением, отеком, припухлостью, болью, повышением местной температуры и нарушением функции органа. Распространенность и выраженность воспалительною процесса определяют и степень выраженности местных клинических проявлений.
Клиническими признаками общей реакции организма на воспаление являются повышение температуры тела, озноб, возбуждение или, наоборот, вялость больного, в крайне тяжелых случаях затемнение (а иногда и потеря) сознания, головная боль, общее недомогание, разбитость, учащение пульса, выраженные изменения состава крови, признаки нарушения функции печени, почек, снижение АД, застой в малом круге кровообращения.
Перечисленные симптомы могут носить ярко выраженный характер или быть малозаметными (в зависимости от характера, распространенности, локализации воспаления и особенностей реакции организма).
Для уточнения диагноза гнойно-воспалительных заболеваний используют специальные методы исследования — пункцию, рентгенологические, эндоскопические методы, лабораторные клинические и биохимические исследования крови, мочи, экссудата.
Микробиологические исследования позволяют не только определить вид возбудителя, его патогенные свойства, но и выявить чувствительность микроорганизмов к антибактериальным препаратам. Важное значение в комплексном обследовании при гнойно-воспалительных заболеваниях имеет определение иммунологического статуса больного для проведения целенаправленной, избирательной иммунотерапии.