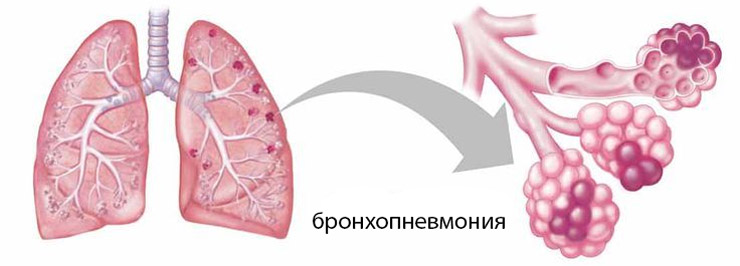
Пневмония – это острое инфекционное заболевание, при котором воспалительный процесс развивается в легочной ткани. Часто воспаление легких протекает тяжело, с выраженной интоксикацией.
Варианты течения
Различают следующие виды воспаления легких:
- внебольничная пневмония (приобретенная вне лечебного учреждения);
- госпитальная пневмония (приобретенная в лечебном учреждении);
- аспирационная пневмония;
- воспаление легких у пациентов с тяжелыми дефицитами иммунитета (ВИЧ-инфекция, врожденный иммунодефицит, медикаментозная иммуносупрессия).
Легкое течение пневмонии характеризуется выраженными симптомами интоксикации, субфебрильной температурой тела, отсутствием дыхательной недостаточности и нарушения гемодинамики. Инфильтрация локализуется в пределах одного сегмента легких, лейкоциты от 9,0 до 10,0 ×10 9/л, у пациента нет сопутствующих заболеваний.
Классификация
В зависимости от возбудителя различают следующие виды пневмоний:
- бактериальные;
- вирусные;
- грибковые.
Довольно часто встречается воспаление легких, которое возникает под воздействием ассоциаций различных микроорганизмов, чаще вирусов и бактерий. По степени тяжести течения пневмония может быть:
- легкой;
- средней тяжести;
- тяжелой;
- крайне тяжелой.
В зависимости от распространения патологического процесса различают очаговую, сегментарную, долевую, субтотальную или тотальную (крупозную) пневмонию. Воспалительный процесс может располагаться в одном легком или быть двухсторонним.
В зависимости от характера течения выделяют следующие виды пневмонии:
- острая;
- хроническая;
- врожденная;
- затяжная;
- без кашля.
В соответствии с возбудителем пневмонию классифицируют на:
- грибковую;
- казеозную;
- на фоне инсульта.
Прикорневая пневмония
Прикорневая пневмония – разновидность воспаления лёгких. Воспалительный процесс локализуется в участках легочной ткани, расположенных возле корня лёгкого. Диагностика прикорневого воспаления лёгких бывает сложной.
Патологический процесс развивается под воздействием двух факторов: снижения реактивности макроорганизма и повышения вирулентности микроорганизмов. Под реактивностью организма подразумевают его способность сопротивляться. Ключевое значение в развитии прикорневой пневмонии имеет своевременность и интенсивность иммунного ответа. Иммунитет снижается под воздействием следующих факторов:
- переохлаждение;
- респираторная вирусная инфекция;
- врождённые или приобретенные иммунодефицитные состояния (ВИЧ-СПИД, продолжительный приём антибиотиков, химиотерапевтических и иммуносупрессиных препаратов);
- курение;
- аутоиммунные заболевания.
Прикорневая пневмония у взрослых развивается под воздействием нескольких провоцирующих факторов. Патологический процесс чаще локализуется в правом лёгком, что обусловлено анатомо-физиологическими особенностями бронхиального дерева.
Кашель вначале сухой, со временем он становится влажным, мучительным. При бактериальном характере прикорневой пневмонии имеют место выраженные симптомы интоксикации:
- выраженная общая слабость;
- повышенная потливость;
- головная боль;
- бессонница.
Прикорневая пневмония у взрослых часто протекает без типичной для воспаления легких боли в грудной клетке, в боку или под лопаткой.
Основным методом диагностики прикорневой пневмонии являются рентгенологические методы исследования. На рентгенограммах врач может увидеть локализацию воспаления, дифференцировать прикорневое воспаление лёгких от других заболеваний дыхательных путей. Но при прикорневой пневмонии интерпретация рентгенографического исследования может быть затруднительной.
Пульмонологи Юсуповской больницы проводят комплексную терапию прикорневой пневмонии:
- антибактериальное лечение (амоксиклав, левофлоксацин, цефиксим и другие комбинированные антибиотики);
- дезинтоксикационную терапию (внутривенное капельное введение 0,9% раствора натрия хлорида, раствора Рингера, 5% раствора глюкозы);
- назначают отхаркивающие секретолитики (ацетилцистеин, лазолван, бромгексин);
- бронходилатирующие средства (ингаляции сальбутамола, внутривенные или внутримышечные инъекции эуфиллина, теокард).
Сегментарная пневмония
При сегментарной пневмонии происходит развитие воспалительного процесса в одном из сегментов легких. Область поражения при этом будет значительно больше, чем при классической пневмонии. Сегментарная пневмония имеет острое начало и быстрое развитие симптоматики.
Пациент испытывает ярко выраженные симптомы интоксикации:
- слабость,
- сонливость,
- головную боль,
- ломоту в теле,
- боль в мышцах и суставах,
- бледность кожных покровов,
- потерю или расстройство аппетита,
- повышение температуры тела.
Температура больного может достигать угрожающих цифр, поэтому лечение сегментарной пневмонии необходимо начинать при возникновении первых симптомов:
- ухудшении самочувствия;
- сухом кашле, переходящим во влажный;
- боли в груди во время кашля и при дыхании;
- одышке;
- повышенном потоотделении;
- учащении частоты сердцебиения;
- нездоровом румянце.
Сегментарная пневмония развивается в организме с ослабленным иммунитетом, при наличии деформации в бронхах, у курильщиков вследствие спазма сосудов при воздействии никотина. В большинстве случаев пневмонию вызывают бактерии, такие, как пневмококк и стафилококк. Однако в случае сегментарной пневмонии воспаление провоцируют чаще хламидии, микоплазмы и легионеллы.
Микоплазменная пневмония
Пневмония вызывается различными возбудителями. Среди них вирусы, грибки и бактерии. Заболевание проявляется следующими симптомами:
- кашель, который постепенно усиливается;
- высокая температура;
- насморк;
- боли в области ребер при кашле;
- головная боль;
- слабость;
- тяжелая одышка.
Пневмония может стать причиной развития тяжелых осложнений (обострения бронхиальной астмы, хронического бронхита), отита, энцефалита, перикардита, менингита и многих других заболеваний, а также стать причиной смерти больного. Микоплазменная пневмония становится причиной летального исхода очень редко – в 1% случаев.
Пневмония этого типа характеризуется симптомами, схожими с симптомами гриппа – заложенностью носа, болью и першением в горле, приступообразным кашлем. Заболевание сопровождается болью в мышцах и головной болью, субфебрильной температурой, слабостью.
Инкубационный период микоплазменной пневмонии составляет 2-3 недели. По окончании этого срока могут появиться первые симптомы. В начале развития патологии чаще всего фиксируют заболевания, не связанные с пневмонией, — фарингит или тонзиллит. После небольшого промежутка времени уже начинают появляться характерные симптомы:
- сухие хрипы и жесткое дыхание;
- болезненный сухой кашель в течение 2-3 недель (позже начинает отделяться незначительное количество мокроты);
- боли в грудной клетке, которые усиливаются при вдохе и выдохе;
- покраснение горла;
- общее недомогание;
- симптомы интоксикации организма (тошнота, рвота);
- головные боли;
- боли в суставах.
Микоплазма пневмония у детей проявляет себя в виде симптомов заболеваний верхних дыхательных путей: ринита, ларингита, фарингита, бронхиолита. Признаки микоплазменной пневмонии на начальном этапе развития болезни схожи с симптомами гриппа. Первые симптомы воспаления легких:
- чувство озноба;
- лихорадка;
- головная боль;
- боль в горле;
- насморк (может присутствовать при воспалении легких, вызванном микоплазмой, однако не является типичным симптомом);
- сухой надрывный кашель (у подростков при микоплазменной пневмонии мокрота может выделяться в виде белой пены).
Для определения микоплазменной пневмонии учитывают данные клинической картины, результаты рентгенографии, серологического и ПЦР-исследования. Для уточнения диагноза в некоторых сложных случаях может быть назначена компьютерная томография.
Очаговая пневмония
Очаговая пневмония – это инфекционно-воспалительное заболевание, затрагивающее не всю легочную ткань, а только определенный ее участок, формируясь при этом в мелкоочаговое или крупноочаговое воспаление в дольках легкого.
Очаговое воспаление легких наиболее часто является осложнением после тяжелого и долгого течения или полного отсутствия надлежащего лечения другой болезни. Очаговая пневмония может развиваться вследствие следующих недугов:
- приобретенный порок сердца;
- инфаркт миокарда;
- бронхит;
- ОРВИ;
- доброкачественные или злокачественные опухоли;
- коклюш;
- корь;
- скарлатина;
- менингит;
- гнойный отит;
- острый катар дыхательных путей;
- фурункулез;
- грипп;
- сепсис;
- хламидиоз;
- брюшной тиф;
- остеомиелит;
- перитонит;
- хронические заболевания легких и органов дыхания;
- обструктивный бронхит;
- любые другие патологии гнойного или воспалительного характера.
К болезнетворным агентам, способным вызвать очаговую пневмонию, относят:
- стрептококки;
- стафилококки;
- пневмококки;
- кишечную палочку;
- протей и палочку Фридлендера;
- вирусы группы А и В;
- аденовирус;
- микроскопические грибки;
- риновирус;
- вирус парагриппа.
Тяжелая пневмония
Объективная оценка тяжести состояния пациента необходима для принятия решения о тактике ведения больного, его транспортировке, оптимальном месте проведения комплексной терапии. Различают 3 степени тяжести течения пневмонии.
Для средней степени тяжести течения воспаления лёгких характерны следующие признаки:
- повышение температуры тела до 38°С;
- умеренно выраженные симптомы интоксикации;
- наличие легочного инфильтрата в пределах 1-2 сегментов;
- частота дыхательных движений до 22 в минуту;
- увеличение частоты сердечных сокращений до 100 ударов в минуту;
- отсутствие осложнений.
Факторами риска для развития устойчивости пневмококков к антибиотикам являются:
- возраст пациентов менее 7 лет и более 60 лет;
- предшествующая антибиотикотерапия,
- наличие сопутствующих заболеваний;
- пребывание в домах ухода.
Клиническими показаниями к переводу пациентов с тяжёлой пневмонией на искусственную вентиляцию лёгких являются:
- возбуждение или потеря сознания;
- изменение величины зрачков;
- нарастающий цианоз;
- выраженная одышка (более 35 дыханий в минуту);
- активное участие в дыхании вспомогательной мускулатуры со сниженной вентиляцией.
Одна из сложных проблем является вентиляция пациента с асимметричным поражением лёгких. Для уменьшения риска развития баротравмы врачи Юсуповской больницы используют алмитрин. Периодически пациенту придают положения на здоровом боку.
Вирусная пневмония
Вирусная пневмония — это острое воспалительное заболевание дыхательный путей вирусной природы. Заболевание передается воздушно-капельным путем, поэтому быстро распространяется среди населения. Чаще всего вирусной пневмонией болеют дети и пожилые люди.
- Пневмонию может вызвать достаточно большое количество вирусов. Прежде всего легкие подвержены инфекциям, которые поражают дыхательные пути. Это разные типы вирусов гриппа:
- Парагрипп;
- Аденовирус;
- Респираторно-синцитиальный вирус.
Однако воспаление легких могут спровоцировать и инфекции, не входящие в число ОРВИ. Среди них:
- Герпесвирус;
- Цитомегаловирус;
- Энтеровирус;
- Вирус Эпштейна-Барр;
- Вирус ветряной оспы;
- Кори и краснухи.
При поражении легочной ткани вирусами пневмония может проявляться множеством симптомов и протекать в разной форме. Пациентов беспокоит боль в грудной клетке, одышка, боль в мышцах. С усилением интоксикации появляются следующие симптомы;
- Головная боль;
- Тошнота;
- Рвота;
- Понос;
- Повышенная потливость в ночное время.
В настоящее время при вирусных инфекциях выделяют три формы пневмонии:
- Первичная вирусная пневмония;
- Вирусно-бактериальная пневмония;
- Вторичная бактериальная пневмония.
Врожденная пневмония
Врождённая пневмония – заболевание, которое сопровождается воспалительным процессом и нарушением функции дыхания. Оно развивается в том случае, когда женщина во время беременности болела инфекционным заболеванием или малыш родился недоношенным.
Симптомы врождённой пневмонии начинают проявляться сразу после рождения ребёнка или в раннем послеродовом периоде. Если клиническая картина воспаления лёгких развивается на протяжении 72 часов с момента рождения, то заболевание также является врождённой пневмонией.
Главными методами диагностики врождённой пневмонии являются лабораторные и инструментальные методы исследования. Их можно пройти в клиниках-партнёрах.
Лечение врожденной пневмонии начинается сразу после установления диагноза. Врачи-неонатологи проводят комплексную терапию, учитывающую звенья патогенеза (механизма развития) и условий для выхаживания ребенка. Новорожденных помещают в кувез, где поддерживают температурный режим и влажность воздуха. Малышам проводят кислородную терапию. При необходимости коррекции акта дыхания подключают аппараты искусственной вентиляции лёгких.
Инфаркт-пневмония
Инфаркт-пневмония – это воспаление, возникающее после локального стойкого нарушения кровообращения в легочной ткани. Основной причиной такого явления считается тромбоэмболия ветвей легочной артерии. При массивном распространении она приводит к моментальной смерти. При поражении мелких ветвей наблюдаются только локальные инфаркты легочной паренхимы.
Выделяют следующие состояния, провоцирующих развитие тромбов:
- варикозное расширение вен;
- сердечная недостаточность правожелудочковая;
- пороки сердца;
- отрыв тромба или воспаление вены.
При наличии сопутствующих факторов, отягощающих течение основного заболевания, риск развития инфарктной пневмонии в разы увеличивается.
Развитие инфаркта сопровождается появлением сильной боли в области груди. Через некоторое время появляется сухой кашель с одышкой. Также можно наблюдать мокроту с примесями крови.
Если причиной пневмонии после перенесенного инфаркта легкого послужили тромбоэмболические осложнения, то терапию начинают с приема фибринолитических средств и антикоагулянтов.
Симптоматическое лечение подразумевает уменьшение болей путем приема анальгетиков. Этиотропное лечение предполагает курс антибиотиков в зависимости от характера возбудителя. Принцип терапии после перенесенного инфаркта миокарда основан на применении стероидных гормонов, способствующих быстрому улучшению общего самочувствия.
Криптогенная пневмония
Криптогенная пневмония является идиопатическим заболеванием, для которого характерно перекрытие просвета альвеол и альвеолярных ходов грануляционной тканью. Это является причиной развития хронического воспаления в смежных альвеолах.
Клиническая картина криптогенной организующейся пневмонии достаточно стереотипна. Дебют заболевания напоминает ОРВИ или грипп, который включает:
- Непродуктивный кашель (70%);
- Лихорадку (примерно 50%);
- Одышку (50%);
- Плевральные боли (30%).
Иногда такая симптоматика выходит на первый план. При организующейся пневмонии обычно не наблюдается кровохарканье и изменение концевых фаланг пальцев в виде “барабанных палочек”.
При подозрении на пневмонию чаще всего применяют рентгенологические методы исследования и компьютерную томографию, реже — биопсию легких.
Для лечения криптогенной организующейся пневмонии чаще всего используются кортикостероиды. Клиническое выздоровление отмечается у большинства пациентов, результат заметен уже через две недели.
Рецидивы возникают в зависимости от длительности лечения, поэтому минимальный курс терапии составляет около полугода или года. Рецидивирующие эпизоды заболевания обычно являются ответом на дополнительные курсы кортикостероидов.
Прогноз при криптогенной организующейся пневмонии обычно благоприятный, большинство пациентов полностью излечивается при приеме глюкокортикостероидов. Однако в редких случаях наблюдается плохой ответ на стероиды и неуклонно прогрессирующее течение заболевания. У таких больных рекомендовано применять цитостатики.
Хламидийная пневмония
Хламидийная пневмония является разновидностью атипичной пневмонии. Заболевание развивается при инфицировании дыхательных путей различными видами хламидий. Эти микроорганизмы вызывают воспалительный процесс легочной ткани у 5-15% пациентов, которым диагностировано воспаление лёгких.
Воспалением лёгких, вызванным хламидией пневмонии, чаще болеют дети и молодые люди в возрасте от 5 до 35 лет. Заболевание может иметь острое или постепенное начало. В первом случае проявления интоксикации и поражения дыхательных путей достигают максимума уже на третьи сутки. При подостром течении заболевание начинается с респираторного синдрома (ринита, ларингита, назофарингита), незначительного озноба, субфебрильной температуры. Пациентов беспокоит осиплость голоса, заложенность носа, умеренные слизистые выделения из носа, нарушение носового дыхания.
Для лечения хламидийной пневмонии у взрослых пульмонологи используют следующие антибиотики:
- макролиды;
- фторхинолоны;
- тетрациклины.
Макролиды могут применяться для терапии взрослых, новорожденных, детей и беременных. Наибольшей активностью в отношении хламидии пневмонии обладают джозамицин, кларитромицин, эритромицин, спирамицин. Отмечается положительная динамика при назначении фторхинолонов (ципрофлоксацина, офлоксацина, левофлоксацина) и тетрациклинов (доксициклина, моноциклина). Антибиотики группы тетрациклинов не назначают при печеночной недостаточности и беременным женщинам. Длительность курса антибактериального лечения хламидийной пневмонии составляет 2–3 недели.
Пневмоцистная пневмония
Пневмоцистная пневмония относится к атипичным формам воспаления лёгких. Её причиной является инфицирование дыхательных путей пневмоцистами. В Юсуповской больнице пульмонологи применяют инновационные методы идентификации возбудителя пневмонии.
Пневмоцистную пневмонию вызывают простейшие микроорганизмы – пневмоцисты. Заболевание передаётся воздушно-капельным или воздушно-пылевым путём. Механизм заражения – аэрогенный. Возбудитель также может попадать от матери к плоду через плаценту. Воспаление лёгких развивается у пациентов с выраженным иммунодефицитом.
Группами риска развития пневмоцистной пневмонии являются следующие категории населения:
- люди преклонного возраста, находящиеся в домах престарелых;
- дети воспитанники домов-интернатов;
- пациенты с заболеваниями крови;
- онкологические больные, получающие иммунодепрессанты;
- больные ВИЧ-инфекцией, туберкулёзом, цитомегаловирусной инфекцией;
- пациенты, получающие кортикостероидные гормоны.
Пациентов с выраженной клинической картиной заболевания госпитализируют в клинику терапии. Пациентам проводят терапию, направленную на уничтожение пневмоцист в организме. Им назначают пентамидин внутримышечно 1 раз в сутки в течение 10-14 дней, фуразолидон, бисептол. В схему лечения пневмоцистной пневмонии у ВИЧ-инфицированных включают антиретровирусные препараты.
Патогенетическое и симптоматическое лечение пневмоцистной пневмонии включает:
- противовоспалительные препараты;
- муколитики;
- отхаркивающие средства;
- препараты, облегчающие отхождение мокроты.
Аспирационная пневмония
Аспирационная пневмония – это воспалительный процесс в легких, который развивается в результате попадания в дыхательные пути инородных предметов или жидкостей. Обычно в медицинской практике под термином «аспирационная пневмония» у взрослых понимают поражение легких, возникшее вследствие попадания в дыхательные пути среднего или большого количества содержимого желудка (рвотные массы, желудочный сок).
Попадание рвотных масс или желудочного сока в дыхательные пути приводит к серьезному поражению легких. Аспирационная пневмония (иначе: синдром Мендельсона) у взрослых чаще всего встречается при следующих ситуациях:
- нарушение сознания в результате алкогольной интоксикации;
- передозировка лекарственными препаратами;
- травма центральной нервной системы;
- общая анестезия;
- инсульт;
- патологии пищевода;
- гастроэзофагеальный рефлюкс;
- рассеянный склероз;
- болезнь Паркинсона;
- пищевое отравление, сопровождающееся рвотой;
- введение эндотрахеальной трубки;
- введение назогастрального зонда.
Лечение аспирационной пневмонии включает методы для устранения синдрома острой дыхательной недостаточности. В некоторых случаях больного направляют в интенсивную терапию для нормализации состояния. Если восстановить нормальное естественное дыхание не удается, используют искусственную вентиляцию легких. В тяжелых случаях мероприятия проводят в течение нескольких суток для улучшения показателей газообмена в легких.
Односторонняя пневмония
Односторонняя пневмония поражает одно легкое, встречается правосторонняя и левосторонняя пневмония. Односторонняя пневмония может локализоваться в верхней, средней или нижней части легкого. Односторонняя пневмония относится к острым инфекционным процессам паренхимы сегментов дыхательного органа с внутриальвеолярной экссудацией в пределах одного сегмента легкого.
Симптомы односторонней пневмонии могут появиться на второй-третий день в виде высокой температуры и недомогания. Появляется кашель, сначала сухой, лающий, затем с выделением мокроты. В некоторых случаях не происходит вовлечения в воспалительный процесс верхних дыхательных путей – пневмония проходит без кашля. Во время пневмонии появляются симптомы нарушения сердечной деятельности – тахикардия, боли в области сердца, одышка. При вдохе появляется боль в области грудной клетки и живота. Цвет кожи больного имеет бледный оттенок, носогубный треугольник приобретает синюшный оттенок.
Интерстициальная пневмония
Острая интерстициальная пневмония входит в группу диффузных паренхиматозных заболеваний лёгких, которые характеризуются многими сходными чертами (неизвестная причина, близкие клинические и рентгенологические признаки), но имеют морфологические различия, разные подходы к терапии и прогноз.
Респираторный бронхиолит, ассоциированный с интерстициальным заболеванием лёгких, – болезнь курильщиков со стажем более 30 лет. Преимущественно симптомы заболевания выражены незначительно, но иногда у пациентов развивается тяжёлая одышка и гипоксемия. Постепенно появляется и усиливается кашель. У части больных при выслушивании в лёгких определяются трескучие хрипы.
Острая атипичная пневмония характеризуется молниеносным течением, плохим прогнозом, в 70% случаев приводит к летальному исходу. У пациентов, которые выжили после острой интерстициальной пневмонии, в дальнейшем возможны следующие исходы:
- Полное восстановление функции лёгких;
- Стабильное состояние с периодически возникающими нарушениями функции легких;
- Развитие прогрессирующего легочного фиброза;
- Рецидив острой интерстициальной пневмонии.
Стафилококковая пневмония
Пневмония является воспалительным заболеванием легких. Пневмония встречается достаточно часто и может приводить к серьезным последствиям. Неправильная или несвоевременная терапия провоцирует тяжелые осложнения, и даже гибель больного. В большей части случаев возбудителями пневмонии являются бактерии, среди которых стафилококк фиксируется в 10-15% случаев. Стафилококковая пневмония характеризуется тяжелым течением, поэтому требует срочного лечения.
Заболевание начинается остро и быстро прогрессирует. Характерным признаком стафилококковой пневмонии является повышение температуры тела до критических цифр (40ºС и выше). Температура держится долго, плохо снижается жаропонижающими средствами, повторяется через короткий промежуток времени.
Развитие стафилококковой пневмонии можно заподозрить при наличии нагноения открытой раны (пуповинная рана у новорожденных, послеоперационные раны и т.д.), поскольку это может быть первопричиной воспалительного процесса. Подтверждение диагноза происходит после рентгенологического и бактериологического исследования.
Основой лечения стафилококковой пневмонии является антибиотикотерапия. Поскольку результаты бактериологического исследования готовятся несколько дней, а лечение заболевания необходимо начинать немедленно, используют антибиотики широкого спектра действия. Опытный врач может заподозрить именно стафилококковую пневмонию, сопоставляя данные клинической картины, результаты рентгенографии и анализа крови.
Атипичная пневмония
Атипичная пневмония является одной из форм воспаления легких, при которой патологический процесс развивается под действием атипичных возбудителей. При этом у больного выявляются признаки, нехарактерные для данного заболевания. Атипичную пневмонию вызывают микоплазмы, легионеллы или хламидии. Воспалительный процесс в легких при отсутствии лечения или некачественной терапии может нанести серьезный вред здоровью.
Атипичная пневмония носит острый характер появления признаков. Данная разновидность воспаления легких активно изучается врачами-пульмонологами, так как данный термин появился в медицине относительно недавно – в начале 30 годов XX века. Атипичная пневмония распространена среди молодых людей, также патологический процесс может развиваться у детей.
Атипичная пневмония, симптомы у взрослых при которой могут отличаться от обычного воспаления легких, характеризуется появлением выраженных признаков в стадию разгара.
Лечение атипичной пневмонии проводится по двум направлениям. Первое направлено на устранение симптоматики, второе заключается в борьбе с возбудителем воспаления легких. Антибиотики назначаются для уничтожения микроорганизмов, курс лечения составляет 10-14 дней. Выбор препарата обусловлен типом возбудителя. Антибактериальная терапия при данном заболевании является также мерой профилактики вторичного воспаления. Дополнением к медикаментозной терапии являются массажи и дыхательная гимнастика, которые назначаются при стабилизации состояния.
Абсцедирующая пневмония
Абсцедирующая пневмония – это очаговая инфекционная гнойно-некротическая деструкция лёгкого, представляющая собой множественные гнойно-некротические очаги распада без чёткого отделения от жизнеспособной легочной ткани. Пациенты с гнойной пневмонией поступают в тяжёлом состоянии в отделение реанимации и интенсивной терапии.
Патологический процесс при абсцедирующей пневмонии начинается с деструкции и расплавления легочной ткани. В лёгких образуются множественные очаги сливного характера. В них вначале отсутствуют полости, содержащие жидкость и воздух. Эти очаги не ограничены капсулой.
Диагноз гнойной пневмонии подтверждается во время рентгенологического обследования. Абсцесс на рентгенограмме выглядит следующим образом:
- в легочной ткани имеется полость просветления;
- нечёткий округлый контур с перифокальными воспалительными очагами;
- уровень затемнения в проекции распада за счёт инфильтрата;
- исчезновение горизонтального уровня при дренировании абсцесса.
Обструктивная пневмония
Отличительной чертой обструктивной пневмонии от других видов является стремительное, резкое появление симптомов. Обструктивная пневмония является заболеванием, при котором человек испытывает затруднения при дыхании, дискомфорт и интенсивную боль. В основе болезни зачастую лежит длительное разрушающие воздействие на органы дыхания, в частности на легкие, приводящее к серьезным последствиям.
Обструктивная пневмония в течение длительного времени развивается медленно. Заболеванию зачастую предшествует воспалительный процесс в бронхах.
Обструктивная пневмония среди других форм заболевания характеризуется стремительным началом болезни.
Обструктивная пневмония при своевременной диагностике успешно лечится, для этого проводятся различные исследования. Врач-пульмонолог при сборе анамнеза выявляет наличие у пациента вредных привычек, а также воздействие производственных факторов.
Крупозная пневмония
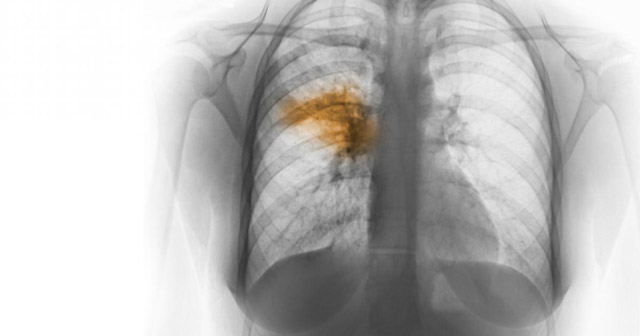
Воспалительный процесс в легких определяют как затемненные участки или тени с неровными контурами и неоднородной структурой. Визуально на рентгеновском снимке они будут видны как светлые пятна, потому что рентгенограмма – это негатив изображения.
Крупозная пневмония требует обязательного стационарного лечения. Нередко пациенты с острой крупозной пневмонией попадают в реанимационное отделение, где врачи стабилизируют их состояние. В связи с высокой токсичностью заболевания требуется инфузионная терапия, нормализации работы всех органов и систем, улучшение обмена веществ.
Казеозная пневмония
В последние годы специалисты отмечают ухудшение мировой санитарно-эпидемиологической ситуации. Одним из распространенных заболеваний является туберкулез, который может развиться на фоне острой пневмонии.
Казеозная пневмония развивается стремительно с ярко выраженными симптомами. На первой стадии, в период образования казеозно-некротических масс, появляются признаки интоксикации и другие симптомы:
- выраженная потливость;
- слабость;
- озноб;
- лихорадка;
- отсутствие аппетита;
- одышка;
- кашель, который в начале болезни может быть сухим, сопровождающимся незначительным отделением мокроты.
Возбудителями казеозной пневмонии являются патогенные бактерии рода микобактерии, которые передаются аэрогенным способом. Основными источниками данных бактерий являются люди, которые больны туберкулёзом, так как в среду вместе с воздухом они выдыхают микобактерии.
Казеозная пневмония, как и другие разновидности воспаления легких, лечится только врачом-пульмонологом. В основе терапии находятся антибактериальные препараты. В период лечения заболевания необходимо нахождение пациента в стационаре.
Легионеллезная пневмония
Легионеллы – это грамотрицательные бактерии, которые не входят в состав нормальной физиологической флоры человека. Выделяют более 30 видов легионелл, среди которых наиболее часто вызывает пневмонию Легионелла пневмония (Legionella pneumophila). Заражение человека происходит воздушно-капельным путем.
После проникновения инфекции в организм первые симптомы заболевания проявляются через 7-10 дней. Легионеллезная пневмония начинается с увеличения температуры выше 39°С, появляется озноб. На 4-5 сутки болезни возникает сухой кашель, который быстро перерастает во влажный.
Возбудители при легионеллезной пневмонии располагаются внутри клеток, поэтому для лечения воспаления используют препараты, которые могут накапливаться в клетке в высокой концентрации. В терапии применяют макролиды, фторхинолоны и тетрациклины. Препаратом выбора является эритромицин.
В начале терапии антибактериальное средство вводят внутривенно или внутримышечно для получения лучшего эффекта. В дальнейшем переходят на использование препаратов перорально. Курс антибиотикотерапии составляет от 7 дней. Полную продолжительность лечения определяет лечащий врач, учитывая динамику терапии. В среднем, терапия может занимать несколько недель. Нельзя самостоятельно прекращать прием антибиотиков до полного выздоровления, что должно подтвердиться анализами.
Стрептококковая пневмония
Пациентов с тяжёлым течением стрептококковой пневмонии госпитализируют в отделение реанимации и интенсивной терапии. За их состоянием врачи круглосуточно наблюдают с помощью современных кардиомониторов, определяют насыщение крови кислородом. Всем пациентам проводят оксигенотерапию.
Самым частыми возбудителями пневмонии являются пневмококки (стрептококк пневмонии). Воспаление лёгких могут вызывать бета-гемолитические стрептококки и пептострептококки. Возбудитель распространяется воздушно-капельным путём от больных и носителей. Нередко заболевание возникает во время эпидемий гриппа у больных с хроническими заболеваниями лёгких.
Стрептококковая пневмония начинается внезапно, с повышения температуры тела до 39°С. Стремительного нарастают признаки интоксикации. На фоне лихорадки появляется кашель, одышка, боли в груди. Ознобы возникают редко.
Пульмонологи диагностируют стрептококковую пневмонию после осмотра пациента, собранного анамнеза, анализа результатов анализов и обследований.
Лечение воспаления лёгких, вызванным стрептококком, проводят в клинике терапии. Стартовую терапию антибиотиками пульмонологи назначают до получения результатов бактериологического исследования. Антибиотик терапевты выбирают эмпирическим путём, основываясь на данных клинического и рентгенологического обследования.
Пневмония после операции
Воспаление легких после операции или пневмония, является одним из наиболее опасных осложнений. Развитие болезни после вмешательства чаще всего происходит в пожилом возрасте, так как иммунная система людей может быть ослаблена. Врачи к числу основных причин данного явления относят жизнедеятельность возбудителей инфекций, которые попадают в дыхательные пути. Возникновение болезни также связывают с другими факторами:
- гиповентиляция легких;
- длительная вентиляция легких;
- оперативные вмешательства на бронхах;
- длительное нахождение пациента в горизонтальном положении;
- застой крови.
При диагностике пневмонии нередко возникают трудности, связанные с тяжелым состоянием больного после операции. Воспаление легких, причиной которого является операция, в большинстве случаев сопровождается повышением температуры тела. Данный симптом может быть связан также и с другими процессами: скоплением жидкости в области вмешательства или послеоперационной раной. После операции пациента и врача должны насторожить другие симптомы: одышка, боли в груди, хрипы и снижение дыхательной функции.
Сроки лечения
Существуют определенные стандарты, соответствующие международным нормам, которыми руководствуются врачи-пульмонологи Юсуповской больницы в лечении пневмонии. Их необходимо знать, чтобы понимать, сколько дней лечится пневмония. Срок лечения воспаления легких зависит от нескольких факторов:
- природы возбудителя заболевания;
- степени тяжести;
- реакции на антибактериальную терапию;
- общего состояния организма больного.
- Срок лечения пневмонии у взрослых с тяжелой степенью заболевания может быть довольно длительным, пациенту требуется госпитализация. Помещение больного в стационар необходимо в следующих случаях:
- если пациент старше 65 лет;
- систолическое и/или диастолическое давление снижено, достигает критической отметки;
- уровень мочевины в крови превышает 7 ммоль/л;
- у больного имеются признаки нарушения сознания.
Каждый из факторов оценивается в один балл. Ноль баллов означает возможность проведения лечения амбулаторно, от одного до трех баллов — больному требуется госпитализация. Лечение в условиях стационара необходимо пациентам при следующих состояниях:
- нарушение сознания;
- наличие тяжелых сопутствующих заболеваний;
- сильное обезвоживание;
- острая дыхательная недостаточность;
- гнойная мокрота;
- высокая температура тела;
- сильная интоксикация организма;
- двусторонний воспалительный процесс (двусторонняя пневмония).
Сколько будет длиться лечение в стационаре, решает специалист, оценивая общее состояние больного и эффективность терапии.
В стационаре
Как правило, близкие больного обеспокоены не только тем, сколько болеют воспалением легких, но и длительностью наиболее опасного периода. Специалисты Юсуповской больницы выделяют первые три-четыре дня от начала лечения. Больным с интоксикацией и лихорадкой назначается постельный режим. Для профилактики застоя в легких и развития пролежней пациент должен вставать минимум на 20 минут. Непродолжительные прогулки рекомендуются больным после того, как температура тела придет в норму.
Пациенту рекомендуется обильное питье минеральной негазированной воды, травяных чаев, соков, морсов. Рацион питания в период болезни должен состоять из легких супов, фруктов, блюд из рыбы и мяса, приготовленных на пару.
Амбулаторно
Антибактериальная терапия, которая проводится в амбулаторных условиях, продолжается от 7 до 10 дней. Лечение прекращается после того, как нормализуется температура тела и физикальные данные. Допустимыми остаточными явлениями считаются:
- покашливание;
- жесткое дыхание при аускультации;
- небольшой субфебрилитет.
О полном выздоровлении можно говорить при отсутствии у больного кашля, нормализации температуры тела, восстановлении спокойного и свободного дыхания, отсутствии на рентгенограмме признаков воспалительного процесса. Как правило, лечение продолжается 3 недели, однако последующие 6 месяцев больному необходимо находится под наблюдением лечащего врача.
Для лечения пневмонии и других патологий верхних дыхательных путей в Юсуповской больнице применяются инновационные методики, позволяющие победить болезнь в кратчайшие сроки. Медикаментозная терапия проводится с применением наиболее эффективных и безопасных препаратов с минимальным спектром побочных действий.
Записаться на прием к специалисту и узнать условия госпитализации можно по телефону клиники.
Также:
Воспаление легких
Версия: Справочник заболеваний MedElement
Категории МКБ:
Пневмония без уточнения возбудителя (J18)
Разделы медицины:
Пульмонология
Общая информация
Краткое описание
Пневмония (воспаление легких) — наименование группы различных по этиологии, патогенезу и морфологической характеристике острых локальных инфекционных заболеваний легких с преимущественным поражением респираторных отделов (альвеолы, бронхиолы) и внутриальвеолярной экссудацией.
Примечание. Из данной рубрики и всех подрубрик (J18 -) исключены:
— Другие интерстициальные легочные болезни с упоминанием о фиброзе (J84.1);
— Интерстициальная легочная болезнь, неуточненная (J84.9);
— Абсцесс легкого с пневмонией (J85.1);
— Болезни легкого, вызванные внешними агентами (J60-J70) в том числе:
— Пневмонит, вызванный твердыми веществами и жидкостями (J69 -);
— Острые интерстициальные легочные нарушения, вызванные лекарственными средствами (J70.2);
— Хронические интерстициальные легочные нарушения, вызванные лекарственными средствами (J70.3);
— Легочные интерстициальные нарушения, вызванные лекарственными средствами, неуточненные (J70.4);
— Легочные осложнения анестезии в период беременности (O29.0);
— Аспирационный пневмонит, вследствие анестезии во время процесса родов и родоразрешения (O74.0);
— Легочные осложнения вследствие применения анестезии в послеродовом периоде (O89.0);
— Врожденная пневмония неуточненная (P23.9);
— Неонатальный аспирационный синдром неуточненный (P24.9).
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Пневмонии подразделяются на следующие виды:
— крупозные (плевропневмонии, с поражением доли легкого);
— очаговые (бронхопневмонии, с поражением прилежащих к бронхам альвеол);
— интерстициальные;
— острые;
— хронические.
Примечание. Следует учитывать, что крупозное воспаление легких является только одной из форм пневмококковой пневмонии и не встречается при пневмониях иной природы, а интерстициальное воспаление легочной ткани по современной классификации отнесено к альвеолитам.
Разделение пневмоний на острые и хронические применяется не во всех источниках, поскольку считается, что в случае так называемой хронической пневмонии речь, как правило, идет о повторных острых инфекционных процессах в легких одной и той же локализации.
В зависимости от возбудителя:
— пневмококковые;
— стрептококковые;
— стафилококковые;
— хламидиазные;
— микоплазменные;
— фридлендеровские.
В клинической практике далеко не всегда удается идентифицировать возбудителя, поэтому принято выделять:
1. Пневмонии внебольничные (другие названия — бытовые, домашние амбулаторные) — приобретенные вне больничного учреждения.
2. Пневмонии госпитальные (нозокомиальные, внутрибольничные) — развиваются через 2 и более суток пребывания пациента в стационаре при отсутствии клинико-рентгенологических признаков поражения легких при поступлении.
3. Пневмонии у лиц с иммунодефицитными состояниями.
4. Атипичные пневмонии.
По механизму развития:
— первичные;
— вторичные — развившиеся в связи с другим патологическим процессом (аспирационные, застойные, посттравматические, иммунодефицитные, инфарктные, ателектатические).
Этиология и патогенез
Возникновение пневмонии в подавляющем большинстве случаев связано с аспирацией микробов (чаще — сапрофитов) из ротоглотки; реже происходит инфицирование гемато- и лимфогенным путем или из соседних очагов инфекции.
В качестве возбудителя воспаления легких выступают пневмо-, стафило- и стрептококк, палочка Пфейффера, иногда кишечная палочка, клебсиелла пневмонии, протей, гемофильная и синегнойная палочки, легионелла, палочка чумы, возбудитель Ку-лихорадки — риккетсия Бернета, некоторые вирусы, вирусно-бактериальные ассоциации, бактероиды, микоплазмы, грибы, пневмоциста, бранхамелла, ацинобактерии, аспергиллы и аэромонас.
Химические и физические агенты: воздействие на легкие химических веществ, термических факторов (ожог или охлаждение), радиоактивного излучения. Химические и физические агенты как этиологические факторы обычно сочетаются с инфекционными.
Пневмонии могут возникнуть вследствие аллергических реакций в легких или быть проявлением системного заболевания (интерстициальные пневмонии при заболеваниях соединительной ткани).
Возбудители попадают в легочную ткань бронхогенным, гематогенным и лимфогенным путями из верхних дыхательных путей, как правило, при присутствии в них острых или хронических очагов инфекции, и из инфекционных очагов в бронхах (хронический бронхит, бронхоактазы). Вирусная инфекция способствует активации бактериальной инфекции и возникновению бактериальных очаговых или долевых пневмоний.
Хроническая пневмония может стать следствием неразрешившейся острой пневмонии при замедлении и прекращении резорбции экссудата в альвеолах и формировании пневмосклероза, воспалительно-клеточных изменений в интерстициальной ткани нередко иммунологического характера (лимфоцитарная и плазмоклеточная инфильтрация).
Переходу острых пневмоний в хроническую форму или их затяжному течению способствуют иммунологические нарушения, обусловленные повторной респираторной вирусной инфекцией, хронической инфекцией верхних дыхательных путей (хронические тонзиллиты, синуситы и другие) и бронхов, метаболическими нарушениями при сахарном диабете, хроническом алкоголизме и прочем.
Внебольничные пневмонии развиваются, как правило, на фоне нарушения защитных механизмов бронхолегочной системы (часто после перенесенного гриппа). Типичные их возбудители — пневмококки, стрептококки, гемофильная палочка и другие.
В возникновении госпитальных пневмоний имеют значение подавление кашлевого рефлекса и повреждение трахео-бронхиального дерева во время операции искусственной вентиляции легких, трахеостомии, бронхоскопии; нарушение гуморального и тканевого иммунитета вследствие тяжелого заболевания внутренних органов, а также сам факт пребывания больных в стационаре. В этом случае в роли возбудителя, как правило, выступает грамотрицательная флора (кишечная палочка, протей, клебсиелла, синегнойная палочка), стафилококки и другие.
Внутрибольничные пневмонии нередко протекают более тяжело по сравнению с внебольничными, отличаются большей вероятностью развития осложнений и более высокой летальностью. У людей с иммунодефицитными состояниями (при онкологических заболеваниях, вследствие химиотерапии, при ВИЧ-инфекции) возбудителями пневмонии могут стать такие грамотрицательные микроорганизмы, как стафилококк, грибы, пневмоцисты, цитомегаловирусы и прочие.
Атипичные пневмонии более часто возникают у молодых людей, а также у путешественников, зачастую носят эпидемический характер, возможные возбудители — хламидии, легионеллы, микоплазмы.
Эпидемиология
Пневмонии являются одними из наиболее распространенных острых инфекционных заболеваний. Заболеваемость внебольничной пневмонией у взрослых составляет от 1 до 11,6‰ — молодой и средний возраст, 25-44‰ — старшая возрастная группа.
Факторы и группы риска
Факторы риска затяжного течения пневмонии:
— возраст старше 55 лет;
— алкоголизм;
— курение;
— наличие сопутствующих инвалидизирующих заболеваний внутренних органов (застойная сердечная недостаточность,
ХОБЛ
, сахарный диабет и другие);
— вирулентные возбудители заболевания (L.pneumophila, S.aureus, грамотрицательные энтеробактерии);
— мультилобарная инфильтрация;
— тяжелое течение внебольничной пневмонии;
— клиническая неэффективность проводимого лечения (лейкоцитоз и лихорадка сохраняются);
— вторичная
бактериемия
.
Клиническая картина
Клинические критерии диагностики
лихорадка свыше 4 дней, тахипноэ, одышка, физикальные признаки пневмонии.
Cимптомы, течение
Симптомы и течение пневмонии зависят от этиологии, характера и фазы течения, морфологического субстрата болезни и его распространенности в легких, а также наличия осложнений (
плеврит
, легочное нагноение и других).
Крупозная пневмония
Как правило, имеет острое начало, которому нередко предшествует охлаждение.
Больной испытывает озноб; температура тела поднимается до 39–40о С, реже до 38о С или 41о С; боль при дыхании на стороне пораженного легкого усиливается при кашле. Кашель вначале сухой, далее с гнойной или «ржавой» вязкой мокротой с примесью крови. Аналогичное или не столь бурное начало болезни возможно в исходе острого респираторного заболевания или на фоне хронического бронхита.
Состояние больного обычно тяжелое. Кожные покровы лица гиперемированы и цианотичны. С самого начала болезни наблюдается учащенное, поверхностное дыхание, с раздуванием крыльев носа. Часто отмечается герпетическая инфекция.
В результате воздействия антибактериальных препаратов наблюдается постепенное (литическое) снижение температуры.
Грудная клетка отстает в акте дыхания на стороне пораженного легкого. В зависимости от морфологической стадии болезни перкуссия пораженного легкого обнаруживает притупленный тимпанит (стадия прилива), укорочение (притупление) легочного звука (стадия красного и серого опеченения) и легочный звук (стадия разрешения).
При аускультации в зависимости от стадии морфологических изменений соответственно выявляют усиленное везикулярное дыхание и
crepitatio indux
, бронхиальное дыхание и везикулярное или ослабленное везикулярное дыхание, на фоне которого выслушивается crepitatio redus.
В фазу опеченения присутствуют усиленное голосовое дрожание и бронхофония. Из-за неравномерности развития морфологических изменений в легких перкуторная и аускультативная картины могут быть пестрыми.
Вследствие поражения плевры (парапневмоническмй серозно-фибринозный плеврит) выслушивается шум трения плевры.
В разгар болезни пульс учащенный, мягкий, соответствует сниженному АД. Нередки приглушение I тона и акцент II тона на легочной артерии. Повышается СОЭ.
При рентгенологическом исследовании определяется гомогенное затенение всей пораженной доли или ее части, особенно на боковых рентгенограммах. Рентгеноскопия может оказаться недостаточной в первые часы болезни. У лиц, страдающих алкоголизмом, чаще наблюдается атипичное течение заболевания.
Пневмококковая крупозная пневмония
Характеризуется острым началом с резким повышением температуры до 39-40˚ С, сопровождающимся ознобом и потливостью. Также появляются головная боль, значительная слабость, вялость. При выраженной гипертермии и интоксикации может наблюдаться такая церебральная симптоматика как сильная головная боль, рвота, оглушенность больного или спутанность сознания и даже миненгеальные симптомы.
В грудной клетке на стороне воспаления рано возникает боль. Нередко при пневмонии плевральная реакция выражена очень сильно, поэтому боль в груди составляет основную жалобу и требует оказания неотложной помощи. Отличительная особенность плевральной боли при пневмонии заключается в ее связи с дыханием и кашлем: происходит резкое усиление боли при вдохе и кашлевом толчке. В первые дни могут появиться кашель с выделением ржавой от примеси эритроцитов мокроты, иногда необильное кровохарканье.
При осмотре нередко обращает на себя внимание вынужденное положение больного: часто он лежит именно на стороне воспаления. Лицо обычно гиперемировано, иногда лихорадочный румянец больше выражен на щеке, соответствующей стороне поражения. Характерная одышка (до 30-40 дыханий в минуту) сочетается с цианозом губ и раздуванием крыльев носа.
В ранний период болезни нередко возникают пузырьковые высыпания на губах (herpes labialis).
При обследовании грудной клетки обычно выявляется отставание пораженной стороны при дыхании — больной как бы жалеет сторону воспаления из-за сильных плевральных болей.
Над зоной воспаления при перкуссии легких определяется ускорение перкуторного звука, дыхание приобретает бронхиальный оттенок, рано появляются мелкопузырчатые влажные крепитирующие хрипы. Характерны тахикардия — до 10 ударов в 1 минуту — и некоторое снижение артериального давления. Нередки приглушение I и акцент II тона на легочной артерии. Выраженная плевральная реакция иногда сочетается с рефлекторной болью в соответствующей половине живота, болезненностью при пальпации в его верхних отделах.
Иктеричность
слизистых оболочек и кожных покровов может появляться вследствие разрушения эритроцитов в пораженной доле легкого и, возможно, образования очаговых некрозов в печени.
Характерен нейтрофильный лейкоцитоз; его отсутствие (тем более
лейкопения
) может быть прогностически неблагоприятным признаком. Повышается СОЭ. При рентгенологическом исследовании определяется гомогенное затемнение всей пораженной доли и ее части, особенно заметное на боковых рентгенограммах. В первые часы болезни рентгеноскопия может оказаться неинформативной .
При очаговой пневмококковой пневмонии симптоматика, как правило, менее выражена. Наблюдаются подъем температуры до 38-38,5˚С, кашель — сухой или с отделением слизисто-гнойной мокроты, вероятно появление боли при кашле и глубоком дыхании, объективно выявляются признаки воспаления легочной ткани, выраженные в той или иной степени в зависимости от обширности и расположения (поверхностного или глубокого) очага воспаления; чаще всего выявляется фокус крепитирующих хрипов.
Стафилококковая пневмония
Может протекать аналогично пневмококковой. Однако, чаще она имеет более тяжелое течение, сопровождаясь деструкцией легких с образованием тонкостенных воздушных полостей, абсцессов легких. С явлениями выраженной интоксикации протекает стафилококковая (обычно многоочаговая) пневмония, осложняющая вирусную инфекцию бронхолегочной системы (вирусно-бактериальная пневмония). Во время эпидемий гриппа частота вирусно-бактериальных пневмоний значительно возрастает.
Для такого рода пневмонии типичен выраженный интоксикационный синдром, который проявляется гипертермией, ознобом,
гиперемией
кожных покровов и слизистых оболочек, головной болью, головокружением, тахикардией, выраженной одышкой, тошнотой, рвотой, кровохарканьем.
При тяжелом инфекционно-токсическом шоке развивается сосудистая недостаточность (АД 90–80; 60–50 мм рт. ст, бледность кожных покровов, холодные конечности, появление липкого пота).
По мере прогрессирования интоксикационного синдрома появляются церебральные расстройства, нарастание сердечной недостаточности, нарушения ритма сердца, развитие шокового легкого, гепаторенального синдрома,
ДВС-синдрома
, токсического энтероколита. Такие пневмонии могут привести к быстрому летальному исходу.
Стрептококковая пневмония развивается остро, в некоторых случаях — в связи с перенесенной ангиной или при сепсисе. Болезнь сопровождается лихорадкой, кашлем, болью в грудной клетке, одышкой. Часто обнаруживается значительный плевральный выпот; при торакоцентезе получают серозную, серозно-геморрагическую или гнойную жидкость.
Пневмония, вызванная клебсиеллой пневмонии (палочкой Фридлендера)
Встречается сравнительно редко (чаще при алкоголизме, у ослабленных больных, на фоне снижения иммунитета). Наблюдается тяжелое течение; летальность достигает 50%.
Протекает с выраженными явлениями интоксикации, быстрым развитием дыхательной недостаточности. Мокрота зачастую желеобразная, вязкая, с неприятным запахом пригорелого мяса, но может быть гнойной или ржавого цвета.
Скудная аускультативная симптоматика, характерно полидолевое распространение с более частым, по сравнению с пневмококковыми пневмониями, вовлечением верхних долей. Типичны образование абсцессов и осложнение
эмпиемой
.
Легионеллезная пневмония
Более часто развивается у людей, проживающих в помещениях с кондиционерами, а также занятых на земляных работах. Характерно острое начало с высокой температурой, одышкой, брадикардией. Заболевание имеет тяжелое течение, часто сопровождается таким осложнением, как поражение кишечника (появляются болевые ощущения, диарея). В анализах выявляются значительное повышение СОЭ, лейкоцитоз, нейтрофилез.
Микоплазменная пневмония
Заболеванию чаще подвержены молодые люди в тесно взаимодействующих коллективах, более распространено в осенне-зимний период. Имеет постепенное начало, с катаральными явлениями. Характерным является несоответствие между выраженной интоксикацией (лихорадка, резкое недомогание, головная и мышечная боль) и отсутствием или слабой выраженностью симптомов поражения органов дыхания (локальные сухие хрипы, жесткое дыхание). Нередко наблюдаются кожные высыпания, гемолитическая анемия. На рентгенограмме часто выявляются интерстициальные изменения и усиление легочного рисунка. Микоплазменные пневмонии, как правило, не сопровождаются лейкоцитозом, наблюдается умеренное повышение СОЭ.
Вирусная пневмония
При вирусных пневмониях могут наблюдаться субфебрилитет, познабливание, ринофарингит, осиплость голоса, признаки
миокардита
, конъюктивит. В случае тяжелой гриппозной пневмонии появляются выраженная итоксикация, токсический отек легких, кровохарканье. В процессе обследования нередко выявляется лейкoпения при нормальной или повышенной СОЭ. При рентгенологическом исследовании определяются деформация и сетчатость легочного рисунка. Вопрос наличия чисто вирусных пневмоний является спорным и признается не всеми авторами.
Диагностика
Пневмония обычно распознается на основании характерной клинической картины болезни — совокупности ее легочных и внелегочных проявлений, а также рентгенологической картины.
Диагноз ставится на основании следующих клинических признаков:
1. Легочные — кашель, одышка, выделение мокроты (может быть слизистой, слизисто-гнойной и другой), боль при дыхании, наличие локальных клинических признаков (бронхиальное дыхание, притупление перкуторного звука, крепитирующие хрипы, шум трения плевры);
2. Внелегочные — остро возникшая лихорадка, клинические и лабораторные признаки интоксикации.
Рентгенологическое исследование органов грудной клетки в двух проекциях проводится для уточнения диагноза. Выявляет инфильтрат в легких. При пневмонии отмечаются усиление везикулярного дыхания иногда с очагами бронхиального, крепитация, мелко- и среднепузырчатые хрипы, очаговые затемнения на рентгенограммах.
Фибробронхоскопия или другие методы инвазивной диагностики выполняются при подозрении на туберкулез легких при отсутствии продуктивного кашля; при «обструктивной пневмонии» на почве бронхогенной карциномы, аспирированного инородного тела бронха и т.д.
Вирусную или риккетсиозную этиологию заболевания можно предположить по несоответствию между остро возникающими инфекционно-токсическими явлениями и минимальными изменениями в органах дыхания при непосредственном исследовании (рентгенологическое исследование выявляет очаговые или интерстициальные тени в легких).
Следует принимать во внимание, что пневмонии могут протекать атипично у больных пожилого возраста, страдающих тяжелыми соматическими заболеваниями или выраженным иммунодефицитом. У подобных пациентов может отсутствовать лихорадка, при этом у них преобладают внелегочные симптомы (нарушения со стороны центральной нервной системы и др.), а также слабо выражены или отсутствуют физикальные признаки легочного воспаления, затруднено определение возбудителя пневмонии.
Подозрение на пневмонию у пожилых и ослабленных больных должно появляться тогда, когда активность больного значительно снижается без видимых причин. У пациента нарастает слабость, он все время лежит и перестает двигаться, становится равнодушным и сонливым, отказывается от еды. Внимательный осмотр всегда выявляет значительную одышку и тахикардию, иногда наблюдаются односторонний румянец щеки, сухой язык. Аускультация легких обычно обнаруживает фокус звонких влажных хрипов.
Лабораторная диагностика
1. Клинический анализ крови. Данные анализа не позволяют сделать вывод о потенциальном возбудителе пневмонии. Лейкоцитоз более 10-12х109/л указывает на высокую вероятность бактериальной инфекции, а лейкопения ниже 3х109/л или лейкоцитоз выше 25х109/л являются неблагоприятными прогностическими признаками.
2. Биохимические анализы крови не дают специфической информации, но могут указать на поражение ряда органов (систем) с помощью обнаруживаемых отклонений.
3. Определение газового состава артериальной крови необходимо для пациентов с явлениями дыхательной недостаточности.
4. Микробиологические исследования проводятся перед началом лечения для установления этиологического диагноза. Осуществляется исследование мокроты или мазков из глотки, гортани, бронхов на бактерии, включая вирусы, микобактерии туберкулеза, микоплазму пневмонии и риккетсии; используют также иммунологические методы. Рекомендуется бактериоскопия с окраской по Граму и посев мокроты, получаемой при глубоком откашливании.
5. Исследование плевральной жидкости. Проводится при наличии плеврального
выпота
и условий безопасного проведения пункции (визуализация на латерограмме свободно смещаемой жидкости с толщиной слоя больше 1 см).
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить со следующими заболеваниями и патологическими состояниями:
1. Туберкулез легких.
2. Новообразования: первичный рак легкого (особенно так называемая пневмоническая форма бронхиолоальвеолярного рака), эндобронхиальные метастазы, аденома бронха, лимфома.
3. Тромбоэмболия легочной артерии и инфаркт легкого.
4. Иммунопатологические заболевания: системные васкулиты, волчаночный пневмонит, аллергический бронхолегочный аспергиллез, облитерирующий бронхолит с организующейся пневмонией, идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз.
5. Прочие заболевания и патологические состояния: застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз, липоидная пневмония, округлый ателектаз.
В дифференциальной диагностике пневмонии наибольшее значение придается тщательно собранному анамнезу.
При остром бронхите и обострении хронического бронхита в сравнении с пневмонией менее выражена интоксикация. При рентгенологическом исследовании не выявляются очаги затемнения.
Туберкулезный экссудативный плеврит может начинаться так же остро, как и пневмония: укорочение перкуторного звука и бронхиальное дыхание над областью коллабированного к корню легкого могут имитировать долевую пневмонию. Ошибки позволит избежать тщательная перкуссия, выявляющая книзу от притупления тупой звук и ослабленное дыхание (при эмпиеме — ослабленное бронхиальное дыхание). Осуществить дифференциацию помогают плевральная пункция с последующим исследованием экссудата и рентгенограмма в боковой проекции (выявляется интенсивная тень в подмышечной области).
В отличие от нейтрофильного лейкоцитоза при долевой (реже очаговой) пневмонии гемограмма при экссудативном плеврите туберкулезной этиологии, как правило, не изменена.
В отличие от долевых и сегментарных пневмоний при туберкулезном инфильтрате или очаговом туберкулезе обычно отмечается менее острое начало заболевания. Пневмония разрешается в ближайшие 1,5 недели под влиянием неспецифической терапии, в то время как туберкулезный процесс не поддается такому быстрому воздействию даже при туберкулостотической терапии.
Для милиарного туберкулеза характерна тяжелая интоксикация с высокой лихорадкой при слабо выраженных физикальных симптомах, поэтому требуется его дифференциация с мелкоочаговой распространенной пневмонией.
Острая пневмония и обструктивный пневмонит при бронхогенном раке могут начинаться остро на фоне видимого благополучия, нередко после охлаждения отмечаются лихорадка, озноб, боль в грудной клетке. Однако при обструктивном пневмоните кашель чаще сухой, приступообразный, впоследствии с отделением небольшого количества мокроты и кровохарканьем. В неясных случаях уточнить диагноз позволяет только бронхоскопия.
При вовлечении в воспалительный процесс плевры, происходит раздражение заложенных в ней окончаний правого диафрагмального и нижних межреберных нервов, которые также участвуют в иннервации верхних отделов передней брюшной стенки и органов брюшной полости. Это обусловливает распространение болей на верхние отделы живота.
При их пальпации ощущается болезненность, особенно в области правого верхнего квадранта живота, при поколачивании по правой реберной дуге происходит усиление болей. Больных пневмонией нередко направляют в хирургические отделения с диагнозом аппендицита, острого холецистита, прободной язвы желудка. В этих ситуациях осуществить диагностику помогает отсутствие у большинства больных симптомов раздражения брюшины и напряжения брюшных мышц. Следует, однако, учитывать, что и этот признак не является абсолютным.
Осложнения
Возможные осложнения пневмонии:
1. Легочные: экссудативный плеврит,
пиопневмоторакс
, абсцедирование, отек легких;
2. Внелегочные: инфекционно-токсический шок, перикардит, миокардит, психоз, сепсис и прочие.
Экссудативный плеврит проявляется выраженной тупостью и ослаблением дыхания на пораженной стороне, отставанием нижней части грудной клетки на пораженной стороне при дыхании.
Абсцедирование характеризуется нарастающей интоксикацией, появляется обильный ночной пот, температура приобретает гектический характер с суточными размахами до 2о С и более. Диагноз абсцесса легкого становится очевидным в результате прорыва гнойника в бронх и отхождения большого количества гнойной зловонной мокроты. О прорыве гнойника в плевральную полость и осложнении пневмонии развитием пиопневмоторакса могут свидетельствовать резкое ухудшение состояния, нарастание боли в боку при дыхании, значительное усиление одышки и тахикардии, падение АД.
В появлении отека легких при пневмонии важную роль играет токсическое повреждение легочных капилляров с повышением сосудистой проницаемости. Появление сухих и особенно влажных хрипов над здоровым легким на фоне усиления одышки и ухудшения состояния больного свидетельствует об угрозе развития отека легких.
Признаком возникновения инфекционно-токсического шока следует считать появление стойкой тахикардии, особенно свыше 120 ударов в 1 минуту. Развитие шока характеризуется сильным ухудшением состояния, появлением резкой слабости, в некоторых случаях — снижением температуры. Черты лица больного заостряются, кожа приобретает серый оттенок, усиливается цианоз, значительно нарастает одышка, пульс становится частым и малым, АД падает ниже 90/60 мм рт.ст., прекращается мочеотделение.
Лица, злоупотребляющие алкоголем, чаще подвержены психозу на фоне пневмонии. Он сопровождается зрительными и слуховыми галлюцинациями, двигательным и психическим возбуждением, дезориентацией во времени и пространстве.
Перикардиты, эндокардиты, менингиты в настоящий момент являются редкими осложнениями.
Лечение
При неустановленном возбудителе лечение определяется:
1. Условиями возникновения пневмонии (внебольничная/нозокомиальная/аспирационная/застойная).
2. Возрастом пациента (больше/меньше 65 лет), для детей (до года/ после года).
3. Тяжестью заболевания.
4. Местом лечения (амбулатория /отделение общего профиля/ отделение интенсивной терапии).
5. Морфологией (бронхопневмония/очаговая пневмония).
Подробнее см. подрубрику «Бактериальная пневмония неуточненная» (J15.9).
Пневмонии при ХОБЛ, бронхиальной астме, бронхоэктатической болезни и пр. рассмотрены в других подрубриках и требуют отдельного подхода.
В разгар болезни пациентам показаны постельный режим, щадящая (механически и химически) диета, включающая ограничение поваренной соли и достаточное количество витаминов, особенно А и С. Постепенно с исчезновением или значительным уменьшением явлений интоксикации расширяют режим, при отсутствии противопоказаний (болезни сердца, органов пищеварения) больного переводят на диету №15, предусматривающую увеличение в рационе источников витаминов и кальция, кисломолочных напитков (особенно при лечении антибиотиками), исключение жирных и трудноперевариваемых продуктов и блюд.
Медикаментозная терапия
Для бактериологического исследования производится взятие мокроты, мазков, смывов. После этого начинают этиотропную терапию, которая проводится под контролем клинической эффективности, с учетом высеянной микрофлоры и ее чувствительности к антибиотикам.
При нетяжелом течении пневмонии у амбулаторных больных предпочтение отдается антибиотикам для приема внутрь, при тяжелом течении антибиотики вводятся внутримышечно или внутривенно (возможен переход на пероральный путь введения при улучшении состояния).
При возникновении пневмонии у молодых пациентов без хронических болезней можно начать лечение с пеницилина (6-12 млн ЕД в сутки). У больных хроническими обструктивными заболеваниями легких предпочтительно применение аминопенициллинов (ампициллин 0,5 г 4 раза в сутки внутрь, 0,5-1 г 4 раза в сутки парентерально, амоксициллин 0,25-0,5 г 3 раза в сутки). При непереносимости пенициллинов в нетяжелых случаях используют макролиды — эритромицин (0,5 г внутрь 4 раза в сутки), азитромицин (сумамед -,5 г в сутки), рокситромицин (рулид — 150 мг 2 раза в сутки) и др. В случае развития пневмонии у больных хроническим алкоголизмом и тяжелыми соматическими заболеваниями, а также у пациентов преклонного возраста, проводят терапию цефалоспоринами II — III поколения, комбинацией пенициллинов с ингибиторами беталактамаз.
При двудолевых пневмониях, а также пневмониях, сопровождающихся тяжелым течением с выраженными явлениями интоксикации, и при неустановленном возбудителе применяют комбинацию антибиотиков (ампиокс или цефалоспорины II-III поколения в сочетании с аминогликозидами — например, гентамицином или нетромицином), используют фторхинолоны, карбапенемы.
При внутрибольничных пневмониях используют цефалоспорины III поколения (цефотаксим, цефуроксим, цефтриаксон), фторхинолоны (офлоксацин, ципрофлоксацин, пефлоксацин), аминогликозиды (гентамицин, нетромицин), ванкомицин, карбапенемы, а также, при определении возбудителя, противогрибковые средства. У лиц с иммунодефецитными состояниями при проведении эмпирической терапии пневмонии выбор лекарственных средств определяется возбудителем. При атипичных пневмониях (микоплазменных, легионелезных, хламидиазных) используют макролиды, тетрациклины (тетрациклин 0,3-0,5 г 4 раза в сутки, доксициклин 0,2 г в сутки в 1-2 приема).
Эффективность лечения антибиотиками при пневмониях, в основном выявляется к концу первых суток, но не позднее трех дней их применения. По истечении этого срока при отсутствии терапевтического эффекта назначенный препарат следует заменить другим. Показателями эффективности терапии считаются нормализация температуры тела, исчезновение или уменьшение признаков интоксикации. При неосложненной внебольничной пневмонии антибиотикотерапия осуществляется до стойкой нормализации температуры тела (обычно около 10 дней), при осложненном течении заболевания и внутрибольничных пневмониях длительность антибиотикотерапии определяется индивидуально.
При тяжелых вирусно-бактериальных пневмониях, показано введение специфического донорского противогриппозного гамма-глобулина по 3–6 мл, при необходимости осуществляется повторное введение каждые 4–6 часов, в первые 2 дня болезни.
Кроме антибиототикотерапии, проводится симптоматическое и патогенетическое лечение пневмонии. В случае дыхательной недостаточности используется кислородотерапия, При высокой, тяжело переносимой лихорадке, а также при выраженной плевральной боли показаны нестероидные противовоспалительные средства (парацетамол, вольтарен и др.); для коррекции микроциркуляторных нарушений применяют гепарин (до 20 000 ЕД в сутки).
Больных помещают в палаты интенсивной терапии при тяжелом течении острых и обострении хронических пневмоний, осложненных острой или хронической дыхательной недостаточностью. Может быть проведен бронхоскопический дренаж, при артериальной гиперкапнии — вспомогательная искусственная вентиляция легких. В случае развития отека легких, инфекционно-токсического шока и других тяжелых осложнений лечение больных пневмонией ведется совместно с реаниматологом.
Пациентов, перенесших пневмонию и выписанных из стационара в период клинического выздоровления или ремиссии, следует взять под диспансерное наблюдение. Для проведения реабилитации они могут быть направлены в санатории.
Прогноз
В основной массе случаев при внебольничной пневмонии у иммунокомпетентных пациентов молодого и среднего возраста на 2-4-й день лечения наблюдается нормализация температуры тела, а рентгенологическое «выздоровление» наступает в сроки до 4 недель.
Прогноз при пневмониях стал более благоприятным к концу XX века, однако, остается серьезным при пневмониях, вызванных стафилококком и клебсиеллой пневмонии (палочкой Фридлендера), при часто рецидивирующих хронических пневмониях, осложненных обструктивным процессом, дыхательной и легочно-сердечной недостаточностью, а также при развитии пневмонии у лиц с тяжелыми болезнями сердечно-сосудистой и других систем. В этих случаях летальность от пневмонии остается высокой.
Шкала PORT
У всех без исключения пациентов с внебольничной пневмонией рекомендуется изначально определить, есть ли повышенный риск осложнений и смерти у пациента (класс II-V) или нет (класс I).
Шаг 1. Стратификация пациентов на класс риска I и классы риска II-V
|
На момент осмотра |
|
|
Возраст > 50 лет |
Да/нет |
|
Нарушения сознания |
Да/нет |
|
ЧСС > = 125 уд./мин. |
Да/нет |
|
Частота дыхания > 30/мин. |
Да/нет |
|
Систолическое АД < 90 мм рт.ст. |
Да/нет |
|
Температура тела < 35о С или > = 40о С |
Да/нет |
|
В анамнезе |
|
|
Злокачественное новообразование |
Да/нет |
|
Застойная сердечная недостаточность |
Да/нет |
|
Цереброваскулярное заболевание |
Да/нет |
|
Заболевание почек |
Да/нет |
|
Заболевание печени |
Да/нет |
Примечание. При наличии хотя бы одного «Да», следует перейти к следующему шагу. Если все ответы «Нет», пациента можно отнести к классу риска I.
Шаг 2. Балльная оценка степени риска
|
Характеристика больного |
Оценка в баллах |
|
Демографические факторы |
|
|
Возраст, мужчины |
+ возраст (лет) |
|
Возраст, женщины |
+ возраст (лет) |
|
Пребывание в домах престарелых |
10 |
|
Сопутствующие заболевания |
|
|
Злокачественное новообразование |
+30 |
|
Заболевание печени |
+20 |
|
Застойная сердечная недостаточность |
+10 |
|
Цереброваскулярное заболевание |
+10 |
|
Заболевание почек |
+10 |
|
Данные физикального обследования |
|
|
Нарушение сознания |
+20 |
|
ЧСС > = 125/мин. |
+20 |
|
Частота дыхания > 30/мин. |
+20 |
|
Систолическое АД < 90 мм рт.ст. |
+15 |
|
Температура тела < 35о С или > = 40о С |
+10 |
|
Данные лабораторных и инструментальных исследований |
|
|
pH артериальной крови |
+30 |
|
Уровень азоты мочевины > = 9 ммоль/л |
+20 |
|
Уровень натрия < 130 ммоль/л |
+20 |
|
Уровень глюкозы > = 14 ммоль/л |
+10 |
|
Гематокрит < 30% |
+10 |
|
PaO2 < 60 мм рт. ст. |
+10 |
|
Наличие плеврального выпота |
+10 |
Примечание. В графе «Злокачественные новообразования» учитываются случаи опухолевых заболеваний, манифестирующих активным течением или диагностированных в течение последнего года, исключая базальноклеточный и плоскоклеточный рак кожи.
В графе «Заболевания печени» учитываются случаи клинически и/или гистологически диагностированного цирроза печени и активного хронического гепатита.
В графе «Хроническая сердечная недостаточность» учитываются случаи сердечной недостаточности вследствие систолической или диастолической дисфункции левого желудочка, подтвержденные данными анамнеза, физического обследования, результатами рентгенографии органов грудной клетки, эхокардиографии, сцинтиграфии миокарда или вентрикулографии.
В графе «Цереброваскулярные заболевания» учитываются случаи недавно перенесенного инсульта, транзиторной ишемической атаки и остаточные явления после перенесенного острого нарушения мозгового кровообращения, подтвержденные КТ или МРТ головного мозга.
В графе «Заболевания почек» учитываются случаи анамнестически подтвержденных хронических заболеваний почек и повышения концентрации креатинина/азота мочевины в сыворотке крови.
Шаг 3. Оценка риска и выбор места лечения больных
|
Сумма баллов |
Класс риска |
Степень риска |
30-дневная летальность1 % |
Место лечения2 |
|
< 51> |
I |
Низкая |
0,1 |
Амбулаторно |
|
51-70 |
II |
Низкая |
0,6 |
Амбулаторно |
|
71-90 |
III |
Низкая |
0,9-2,8 |
Амбулаторно под тщательным контролем или непродолжительная госпитализация3 |
|
91-130 |
IV |
Средняя |
8,2-9,3 |
Госпитализация |
|
> 130 |
V |
Высокая |
27,0-29,2 |
Госпитализация (ОРИТ) |
Примечание.
1 По данным Medisgroup Study (1989), PORT Validation Study (1991)
2 E.A.Halm, A.S. Teirstein (2002)
3 Госпитализация показана при нестабильном состоянии пациента, отсутствии ответа на пероральную терапию, наличии социальных факторов
Госпитализация
Показания к госпитализации:
1. Возраст старше 70 лет, выраженный инфекционно-токсический синдром (частота дыхательных движений составляет более 30 в 1 мин., АД ниже 90/60 мм рт.ст., температура тела выше 38,5о С).
2. Наличие тяжелых сопутствующих заболеваний (хронические обструктивные заболевания легких, сахарный диабет, застойная сердечная недостаточность, тяжелые заболевания печени и почек, хронический алкоголизм, токсикомания и другие).
3. Подозрение на вторичную пневмонию (застойная сердечная недостаточность, возможные тромбоэмболия легочных артерий, аспирация, и другое).
4. Развитие таких осложнений, как плеврит, инфекционно-токсический шок, абсцедирование, нарушения сознания.
5. Социальные показания (отсутствует возможность организовать необходимый уход и лечение на дому).
6. Неэффективность амбулаторной терапии в течение 3 дней.
При легком течении и благоприятных бытовых условиях лечение пневмоний может осуществляться на дому, но основная масса больных пневмонией нуждается в стационарном лечении.
Больных с долевыми и другими пневмониями и выраженным инфекционно-токсическим синдромом следует экстренно госпитализировать. Выбор места лечения и (частично) прогноз может быть выполнен согласно шкал оценки состояния CURB-65/CRB-65.
Шкалы CURB-65 and CRB-65 для внебольничной пневмонии
|
Фактор |
Баллы |
|
Спутанность сознания |
1 |
|
Уровень содержания азота мочевины в крови > = 19 мг/дл |
1 |
|
Частота дыхания > = 30/мин. |
1 |
|
Систолическое АД < 90 мм рт. ст |
1 |
|
Возраст > = 50 |
1 |
|
Всего |
|
CURB-65 (баллы) |
Смертность (%) |
Рекомендация |
|
0 |
0,6 |
Низкий риск, возможно амбулаторное лечение |
|
1 |
2,7 |
|
|
2 |
6,8 |
Непродолжительная госпитализация или тщательное амбулаторное наблюдение |
|
3 |
14 |
Тяжелая пневмония, госпитализация или наблюдение в ОРИТ |
|
4 или 5 |
27,8 |
|
CRB-65 (баллы) |
Смертность (%) |
Рекомендация |
|
0 |
0,9 |
Очень низкий риск смертности, обычно не требует госпитализации |
|
1 |
5,2 |
Неопределенный риск, требует госпитализации |
|
2 |
12 |
|
|
3 или 4 |
31,2 |
Высокий риск смерти, срочная госпитализация |
Профилактика
С целью профилактики внебольничной пневмонии применяют пневмококковую и гриппозную вакцины.
Пневмококковую вакцину следует вводить при наличии высокого риска развития пневмококковых инфекций (согласно рекомендациям Комитета советников по иммунизационной практике):
— лицам старше 65 лет;
— лицам в возрасте от 2 до 64 лет с заболеваниями внутренних органов (хронические заболевания сердечно-сосудистой системы, хронические бронхолегочные заболевания, сахарный диабет, алкоголизм, хронические заболевания печени);
— лицам в возрасте от 2 до 64 лет с функциональной или органической
аспленией
(с серповидноклеточной анемией, после спленэктомии);
— лицам от 2 лет с иммунодефицитными состояниями.
Введение гриппозной вакцины эффективно для предупреждения развития гриппа и его осложнений (в том числе пневмонии) у здоровых лиц моложе 65 лет. У лиц в возрасте 65 лет и старше вакцинация умеренно эффективна.
Информация
Источники и литература
-
Полный справочник практикующего врача /под редакцией Воробьева А.И., 10 издание, 2010
- стр. 183-187
-
Российский терапевтический справочник /под редакцией акад.РАМН Чучалина А.Г., 2007
- стр. 96-100
-
www.monomed.ru
- Электронный медицинский справочник
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Диагностические критерии
Госпитальная пневмония:
признаки вновь возникшего инфильтрата лёгочной ткани в сочетании с признаками его инфекционной природы:
— развитие лихорадки;
— отделение гнойной мокроты;
— лейкоцитоз;
— снижение оксигенации.
Сочетание данных о новом участке инфильтрации лёгочной ткани с двумя из трёх основных признаков (температура > 38 º С, гнойная мокрота, лейкоцитоз) в качестве диагностического критерия пневмонии имеет при патологоанатомической верификации 69% чувствительность и 75% специфичность.
Аускультативные признаки пневмонии являются вспомогательным диагностическим критерием.
“Золотым стандартом” лучевой диагностики пневмонии является компьютерная томография. Предпочтительно использование метода у пациентов с высоким риском и осложнениями пневмонии.
Источник:
Kalil AC, Metersky ML, Management of Adults With Hospital-acquired and Ventilator-associated Pneumonia: 2016 Clinical Practice Guidelines by the Infectious Diseases Society of America
and the American Thoracic Society. Clin Infect Dis. 2016 Sep 1;63(5):e61-e111.
PMCID: PMC4981759
Структура диагноза
|
Место развития |
Локализация |
Дыхательная недостаточность**** |
Определения степеней дыхательной недостаточности (в диагнозе не указываются) |
||
|
Внебольничная |
очаговая, в _ доле __ легкого, |
пневмония |
этиология*** ± антиботико- резистентность |
ДН 0 ст. |
нет одышки |
|
Госпитальная* |
очагово – сливная, … |
ДН I ст. |
появление одышки при повышенной нагрузке, |
||
|
Госпитальная, вентиляторассоциированная** |
…сторонняя …..долевая |
ДН II ст. |
появление одышки при обычной нагрузке, |
||
|
субтотальная, тотальная |
ДН III ст. |
появление одышки в состоянии покоя. |
* Развившаяся спустя ≥ 48 часов после поступления в стационар, у пациентов, которым не проводилась интубация
** Развившаяся спустя ≥ 48 — 72 часа после эндотрахеальной интубации.
*** Сокращение названий микроорганизмов на сайте http://www.antibiotic.ru
**** Степень ДН не указывается в диагнозе вентиляторассоциированной пневмонии.
Примеры формулировки диагноза
Пример 1: Внебольничная очаговая пневмония в нижней доле левого легкого. ДН 0.
Пример 2: Внебольничная правосторонняя нижнедолевая пневмония вызванная S. pneumoniae. Правосторонний экссудативный плеврит. ДН 1 ст.
Пример 3: Двусторонняя очагово–сливная пневмония в нижних долях обоих легких, верхней доле правого легкого, справа – абсцедирующая (абсцесс в S3), вызванная K. pneumoniae, S. pneumoniae; ДН – 2 ст. Хронический алкоголизм.
Что такое пневмония
Это воспаление легких, вызванное бактериями, вирусами или грибами. Может появиться как самостоятельное заболевание, но часто становится осложнением других болезней (грипп, коронавирус, , СПИД и другие иммунодефициты, опухоли легких, бронхоэктазы и т.д. ). Воспаление поражает нижние дыхательные пути — появляется кашель, мокрота, а при большом распространении процесса – одышка. Почти всегда пневмония сопровождается повышением температуры тела, слабостью, недомоганием. Пневмонии разделяют на внебольничную и внутрибольничную. О внебольничной подробнее будет рассказано далее в статье, а внутрибольничная пневмония отличается тем, что заболевает ею человек, находясь в больничных стенах на лечении от другого заболевания. Ввиду ослабленного иммунитета, на фоне приема лекарств, сопутствующих заболеваний, или если больной находится на искусственной вентиляции легких (ИВЛ) организм не справляется с попавшими в дыхательные пути бактериями (которые в здоровом организме не имели бы шанса на размножение), начинается воспаление, и развивается пневмония. Причем внутрибольничная пневмония часто становится много опаснее внебольничной: заболевают тяжелобольные, ослабленные пациенты часто старшего и пожилого возраста, внутрибольничные бактерии часто невосприимчивы (резистентны к антибактериальным препаратам, что приводит к высокой летальности.
Причины развития пневмонии
- попадание в легкие бактерий (пневмококков, стафилококков), микоплазм, грибков, вирусов через дыхание, реже — кровь, лимфу;
- снижение иммунитета (в нормальном состоянии иммунитет способен справится с большинством возбудителей);
- осложнение на фоне инфекций дыхательных путей, болезней сердечно-сосудистой системы; злоупотребления алкоголем.- перенесенные ранее операции (особенно на грудной клетке);
- воздействие химических элементов из окружающей среды;
- ожоги дыхательных путей.
Симптомы пневмонии
- боль в боку, особенно при глубоком дыхании,
- одышка,
- сухой кашель или кашель с мокротой,
- повышенная утомляемость, вялость,
- головная боль,
- повышенная температура (вплоть до 39-40°) или температура ниже нормальной (особенно у пожилых),
- тошнота, рвота.
Если не обратиться к специалисту при появлении первых признаков заболевания, то симптомы начнут усугубляться, а пневмония прогрессировать, поражая всё больший объем легких. Поэтому не стоит откладывать запись на прием к врачу, особенно если вы или ваш близкий находитесь в зоне риска:
- дети до 5 лет, взрослые старше 65 лет,
- люди с пониженным иммунитетом на фоне ВИЧ-инфекции или других серьезных заболеваний,
- имеющие диагнозы астмы, ХОБЛ, сахарного диабета или сердечно-сосудистой недостаточности,
- заядлые курильщики,
Диагностика
Основным методом диагностики остается рентгенологическое обследование грудной клетки — оно поможет специалисту понять объем поражения. Для подбора эффективной терапии важно определить и природу пневмонии: вызвано заболевание наличием бактерий, вирусов или грибов — с этим помогут результаты анализа крови, мочи и выделяемой с кашлем мокроты.
В случае с внутрибольничной пневмонией диагностика осложняется сопутствующими заболеваниями, от которых пациента уже лечат, а также ослабленным и порой крайне ослабленным организмом. Поэтому для врача принципиально важно оперативно и точно определить вызвавшую заболевание бактерию и область поражения. Иногда для этого приходится проводить бронхоскопию (исследование легких эндоскопом с забором материала для последующего анализа); если нет выделяемой естественным путем мокроты, то для анализа берут жидкость, которой предварительно промывают часть легкого – эта процедура называется бронхиальный лаваж.
Лечение пневмонии
Для лечения пневмонии необходим максимально точный диагноз с указанием возбудителя заболевания. Если причиной заболевания стал вирус, то врач назначит противовирусную терапию, а если грибки – противогрибковую. В случае подтвержденной бактериологической природы пневмонии — пациенту будет прописана антибактериальная терапия с учетом большого выбора современных лекарственных препаратов, способных уничтожить возбудителя и остановить воспаление.
В случае назначения антибактериальных препаратов, т.е. антибиотиков, возможны два способа приема лекарства: в виде таблеток при легкой форме пневмонии (часто пациенту разрешено лечение в домашних условиях при безусловном регулярном контроле лечащего врача) и внутримышечно/внутривенно в стационаре в случае тяжелого течения заболевания. Также будут назначены препараты для борьбы с симптомами и общего укрепления организма: отхаркивающие средства, витамины, обильное питье; дополнительно пациенту желательно соблюдать определенную диету для восстановления сил организма и поддержки иммунитета.
Пневмония считается хорошо изученным заболеванием и, несмотря на порой тяжелое течение (если это внутрибольничная форма, или если больной долгое время не обращался за помощью при внебольничной), в руках грамотных специалистов легко поддается излечению.
Пульмонологическое отделение нашего центра по праву считается одним из ведущих в стране, благодаря современному лечебно-диагностическому оснащению и составу команды специалистов: наши врачи разрабатывают уникальные программы лечения и реабилитации, проводят обучение коллег из других центров, публикуют результаты своих исследований в ведущих международных изданиях.
В отделении доступны все возможные средства диагностики и лечения заболеваний легких: как современные, так и проверенные временем. Более того, в нашем центре, единственном в России, проводятся клинические испытания, и именно нашими специалистами подтверждается эффективность новой диагностической и лечебной аппаратуры, проходящей регистрацию для использования в дальнейшем во всех пульмонологических отделениях страны. Это большое доверие квалификации центра, которое мы оправдываем из года в год в первую очередь перед нашими пациентами.
Профилактика
Заключается в практике здорового образа жизни, полноценном правильном питании, при желании и отсутствии противопоказаний — закаливании, т.е. поддержание крепкого иммунитета в целом может защитить вас от риска возникновения данного заболевания.
Кроме того, важно внимательное отношение к собственному здоровью – пневмония часто выступает в роли серьезного осложнения на фоне обычной ОРВИ или гриппа, если вовремя не пролечить их.
Если всё же вы или ваши близкие столкнулись с симптомами пневмонии, то рекомендуем, не откладывая, обратиться к специалисту. Не забывайте, что в некоторых формах пневмония может быть опасна не только для больного, но и для окружающих с пониженным иммунитетом возможностью заражения.
Записаться на консультацию к специалисту вы можете через специальную форму на сайте или по телефону.
Содержание:
Пневмония представляет собой тяжелый инфекционно-воспалительный процесс у ребенка или у взрослого, при котором в воспаление обязательно вовлекается дыхательная часть легкого — альвеолы. Скопление микроорганизмов, воспалительного экссудата, фрагментов разрушенных клеток в пораженной части легкого способствует сильной интоксикации и предполагает высокий риск осложнений.
Левосторонняя пневмония локализуется в левом легком. Она имеет те же механизмы развития, факторы риска, провоцирующие агенты, что и пневмония в правом легком, может быть очаговой, долевой, полисегментарной, бактериальной или вирусной и т. д. Поражение паренхимы левого легкого чревато серьезными осложнениями, поэтому требует своевременной диагностики и адекватной терапии.
Левое легкое состоит из двух долей, оно меньше правого, а левый главный бронх имеет более узкий по сравнению с правым просвет и отходит от трахеи под меньшим углом, поэтому левосторонняя пневмония встречается несколько реже, нежели правосторонняя. Кроме того, в отличие от правостороннего воспаления, главная причина которого — попадание инфекции по дыхательным путям, в случае левосторонней пневмонии нередко реализуются другие пути заноса инфекции в легкое — с кровью или лимфой из других источников инфекции, находящихся вне легких.
Диагностика и эффективная терапия пневмонии остаются актуальной проблемой даже несмотря на применение новых антибактериальных препаратов, так как частота осложнений и смертность от патологии продолжают оставаться довольно высокими. По статистике, следующая причина смерти людей после болезней сердечно-сосудистой системы, опухолей и травм — пневмонии.
Причины и разновидности левосторонней пневмонии
Основная причина левосторонней пневмонии — инфекция, которая может быть бактериальной, вирусной, грибковой или смешанной. Нередко происходит последовательная смена инфекционных агентов. Например, вирусная пневмония осложняется присоединением вторичной бактериальной флоры, а затем на фоне снижения иммунной защиты и массивной антибиотикотерапии могут присоединиться грибки.
Пути заражения различны:
- Аэрогенный и аэрозольный — попадание инфекции с вдыхаемым воздухом, с носоглоточной слизью, происходит при контакте с источником инфекции, особенно, если последний активно чихает и кашляет;
- Гематогенно или лимфогенно — инфекция заносится в альвеолы с током крови или лимфы из очагов инфекции, расположенных вне легких.
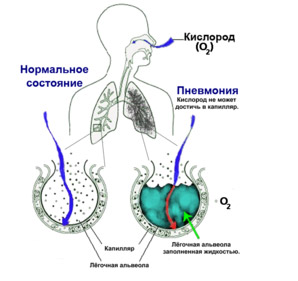
- Верхне- или нижнедолевой;
- Сегментарной (лингвальной — при локализации в язычковых сегментах), полисегментарной, дольковой, сливной дольковой, долевой (плевропневмония).
В зависимости от возбудителя и объема поражения, левосторонняя пневмония бывает очаговой (бронхопневмония) и долевой (плевропневмония). В первом случае воспаление переходит в легочную ткань из бронха, объем — чаще сегментарная, полисегментарная пневмония. При плевропневмонии, которую еще называют крупозной, воспалению подвергается не только одна из долей легкого, но и плевра, а возбудитель — чаще всего пневмококк.
Известно, что пневмония развивается далеко не у каждого. Для этого нужен ряд условий, делающих организм человека восприимчивым к инфекции. Предрасполагающими факторами к левосторонней пневмонии у взрослого или у ребенка считаются:
- Врожденный или приобретенный иммунодефицит;
- Состояние после хирургических вмешательств;
- Продолжительный постельный режим;
- Пожилой и старческий возраст;
- Аллергия, атопический дерматит, диатез у ребенка;
- Алкоголизм;
- Переохлаждение;
- Сопутствующая патология — сахарный диабет, ожирение, застойная сердечная недостаточность, хронические обструктивные болезни легких (астма, хронический бронхит), аутоиммунные болезни;
- Недостаточное питание, анорексия.
У ребенка первых недель жизни предрасполагающими факторами считают недоношенность, пневмопатии из-за незрелости дыхательной системы, перенесенную тяжелую гипоксию в родах. Также причиной может стать тяжелый врожденный иммунодефицит, аспирация содержимого желудка при неврологических нарушениях, частом обильном срыгивании.
Значительно повышают риск пневмонии вредные привычки. При алкоголизме воспаление легочной ткани может быть проявлением тяжелой хронической алкогольной интоксикации. При курении табачный дым повреждает слизистую бронха, затрудняет очищение дыхательных путей, способствует хроническому бронхиту, который может дать начало пневмонии.
С практической точки зрения специалисты выделяют две группы пневмоний: внегоспитальная и внутрибольничная. Они отличаются возбудителями и, соответственно, подходами к терапии, правильность которой определяет благоприятный исход. Причиной внебольничной пневмонии чаще всего являются:
- Стрепто- и стафилококки;
- Микоплазмы, хламидии, легионелла (атипичная пневмония);
- Гемофильная палочка;
- Пневмококк, клебсиелла;
- Грибы (кандида, аспергилл) — обычно при иммунодефиците;
- Вирусы гриппа, парагриппа, РС-вирус, аденовирусы.
Госпитальная левосторонняя пневмония обычно обусловлена той флорой, которая циркулирует внутри стационара и поражает пациентов, наиболее этому подверженных (в отделениях хирургии и травматологии, неврологические лежачие больные и т. д.). Особенно рискуют пациенты, находящиеся на искусственной вентиляции легких. Среди возбудителей выявляются клебсиеллы, энтеробактерии, стафило- и стрептококки, кишечная палочка, пневмоцисты.
Помимо внутри- и внебольничной, левосторонняя пневмония может быть аспирационной при попадании содержимого желудка в трахею и бронхи, иммунодефицитной (часто при ВИЧ-инфекции) и ятрогенной (при оказании медицинской помощи, проведении хирургических манипуляций).
По особенностям структурных изменений и патогенеза выделяют бронхопневмонию (очаговую), плевропневмонию (долевую, крупозную) и интерстициальную. Бронхопневмония — самый частый вид левостороннего воспаления, крупозная пневмония — отдельная особенная форма поражения, вызываемая пневмококками или клебсиеллой и проявляющаяся поражением целой доли и ее плевры. Интерстициальная пневмония поражает соединительнотканный каркас легкого, при этом воспалительный выпот скапливается в межальвеолярных перегородках. Интерстициальное воспаление характерно для коллагенозов и вирусной инфекции.
Проявления левосторонней пневмонии
В дыхательной системе здорового человека действуют эффективные защитные механизмы, предохраняющие от воспаления. Это специальные иммуноглобулины в слизистой, образование слизи и выведение с ней патогенов, кашлевой рефлекс, местный клеточный иммунитет. При неблагоприятных обстоятельствах нормальная микрофлора дыхательной системы меняется, защитные механизмы нарушаются, в результате чего микроорганизмы попадают в нижние дыхательные пути и альвеолы.
При очаговой пневмонии начало воспаления может быть постепенным, после перенесенной вирусной инфекции, бронхита. Температура тела чаще в пределах 38-38,5 градусов, но нарастание воспалительной инфильтрации приведет к ухудшению самочувствия.
Крупозная пневмония протекает в несколько последовательных стадий: микробного отека, красного и затем серого опеченения, разрешения, которые растягиваются на полторы-две недели. Особенностью долевой пневмонии считают появление «ржавой» мокроты, богатой красными кровяными клетками, на 3-4 сутки от начала заболевания.
Динамика развития заболевания и основные симптомы левосторонней пневмонии аналогичны таковым при правосторонней локализации воспаления. При сегментарной, полисегментарной, долевой пневмонии ярко выражены общие симптомы интоксикации, включающие:
- Лихорадку до 39-40 ºС;
- Проливной пот, особенно, в ночные часы;
- Сильную слабость, сонливость или, наоборот, возбужденность;
- Отсутствие аппетита;
- У детей возможна спутанность сознания, судороги;
- Раздражительность, плохой сон, беспокойство у ребенка первого года жизни;
- Тахикардию.
На фоне общих симптомов проявляются и признаки поражения легких — кашель, боли в груди слева, одышка с частотой дыхания до 20 и выше в минуту. По мере нарастания дыхательной недостаточности усиливается гипоксия, становится заметной синюшность кожи вокруг рта, на носу, ногтях. Кашель из сухого превращается в продуктивный, с выделением мокроты. У ребенка одышка появляется даже в покое, у грудничка она усиливается при кормлении.
Сегментарная пневмония — это очаговое воспаление в пределах сегмента, а если их несколько, то говорят о полисегментарном поражении. Это очаговая пневмония, которая чаще диагностируется у ребенка 3-7 лет и проявляет склонность к затяжному течению.
Для левосторонней сегментарной пневмонии характерно острое начало с быстрым прогрессированием симптоматики. Особенно ярко клиника проявляется у ребенка. У взрослого населения пожилого возраста заболевание протекает тяжелее, нередки нарушения сознания и даже кома. Бессимптомное или малосимптомное течение левосторонней пневмонии также возможно, и эти случаи представляют особую опасность из-за запоздалой диагностики и несвоевременного начала лечения.
Вид возбудителя, вызвавшего левостороннюю пневмонию, определяет некоторые клинико-морфологические особенности заболевания. К примеру, вирусная пневмония (грипп, цитомегаловирус, респираторно-синтициальная инфекция, коронавирусы и т. д.) характеризуется чаще сухим кашлем, достаточно быстро нарастающей дыхательной недостаточностью и сильнейшей интоксикацией. Пациент быстро теряет силы, отказывается от еды, жалуется на жар, потливость, головные, мышечные боли, частое дыхание и кашель. Мокроты при вирусной пневмонии или нет совсем, или она скудная. В тяжелых случаях, при большом объеме поражения легочной паренхимы, на фоне интоксикации нарушается сознание вплоть до комы.
Бактериальная пневмония, как правило, дает продуктивный кашель с обилием мокроты (гнойная, слизисто-гнойная). Долевая левосторонняя пневмония (крупозная) имеет характерную стадийность течения, которую достаточно легко проследить в динамике заболевания. Бактериальное воспаление в большинстве случаев поддается антибиотикотерапии, поэтому облегчение состояния заметно уже спустя несколько дней после начала лечения.
Нижнедолевой левосторонней пневмонии больше подвержены лица с застойной сердечной недостаточностью, у которых затрудняется вентиляция и кровоснабжение в нижних сегментах легкого, из-за чего создаются благоприятные условия для размножения и фиксации возбудителя инфекции. Нередко такая застойная пневмония приобретает двусторонний характер. Среди симптомов нижнедолевой пневмонии почти постоянными считаются боль в момент кашля и тяжесть в груди слева.
Левосторонняя нижнедолевая пневмония может осложниться плевритом со скоплением воспалительного выпота в левой плевральной полости. При отсутствии эффекта от лечения, затяжном течении может присоединиться воспаление миокарда, влекущее риск сердечной недостаточности. В редких случаях дело может дойти до реактивного панкреатита. Затянувшееся течение воспаления чревато хронизацией пневмонии, развитием склероза легкого, бронхоэктазов (локальное расширение бронха со скоплением в нем воспалительного выпота).
Верхнедолевая левосторонняя пневмония имеет те же симптомы, что и другая локализация воспаления. У малышей патология протекает с дыхательной недостаточностью (одышка, цианоз), которая может проявиться раньше остальных симптомов — кашля, лихорадки. У взрослого верхнедолевая левосторонняя пневмония сопровождается ослаблением дыхания и влажными хрипами слева, втяжением межреберных мягких тканей при вдохе. Плеврит при верхнедолевой пневмонии встречается реже, нежели при нижнедолевой.
К осложнениям левосторонней пневмонии относят:
- Абсцесс, гангрену легкого;
- Эмпиему плевры;
- Синдром бронхиальной обструкции;
- Миокардит, эндокардит;
- Острую легочно-сердечную недостаточность;
- Инфекционно-токсический шок;
- Гломерулонефрит;
- Пневмосклероз;
- Менингит;
- Бронхоэктазы.
Диагностика и лечение левосторонней пневмонии
Чтобы лечение пневмонии было максимально эффективным, нужно как можно быстрее поставить правильный диагноз, а для этого — провести полноценное обследование, включающее:
- Общий и биохимический анализы крови — покажут повышение СОЭ, лейкоцитов со сдвигом лейкоцитарной формулы влево, повышение общего белка в сыворотке, появление показателей острой фазы воспаления;
- Анализ мочи — как правило, без изменений, но возможно появление в осадке клеток крови, белка;
- Бактериоскопию и посев мокроты с последующим определением чувствительности выросшей микрофлоры к антибиотикам;
- Рентгенографию, КТ легких.
Выслушивание и перкуссия легких в первые дни от начала болезни не дают значимого объема информации при сегментарном поражении. По мере увеличение очага воспаления становятся слышны влажные хрипы, дыхание становится жестким, перкуторный звук укорачивается.
Рентгенография — основной инструментальный метод диагностики воспалительных процессов в легких. При левосторонней пневмонии в левом легком на снимке обнаруживаются очаговые гомогенные затемнения, соответствующее долькам, сегментам, целой доле — в зависимости от объема поражения. В случае вирусных поражений часто назначают КТ, которая дает возможность более точно локализовать пневмонические очаги.
левосторонняя нижнедолевая и верхнедолевая пневмония
Лечение левосторонней пневмонии направлено на ликвидацию инфекции путем назначения антибактериальных препаратов, а также на восстановление дыхательной функции. При отсутствии респираторной недостаточности пациент лечится дома под контролем участкового врача, а в тяжелых случаях проводится госпитализация в пульмонологическое, терапевтическое или отделение интенсивной терапии.
Показаниями к стационарному лечению являются:
- Признаки респираторной недостаточности;
- Приступы потери сознания;
- Детский, пожилой возраст;
- Высокая лихорадка;
- Обезвоживание;
- Симптомы осложнений со стороны других органов.
Выраженная респираторная недостаточность требует помещения пациента в отделение интенсивной терапии, где имеются условия для круглосуточного мониторинга дыхательной деятельности, насыщенности крови кислородом, а также для проведения искусственной легочной вентиляции.
До получения результатов посева мокроты назначается эмпирическая стартовая антибиотикотерапия препаратами широкого спектра действия, к которым чувствительны большинство возбудителей — защищенные пенициллины, цефалоспорины, макролиды, фторхинолоны (амоксициллин клавулонат, сумамед, ципронекс и др.). После получения результатов посева антибиотик либо остается прежний, либо меняется на тот, к которому возбудитель чувствителен. Продолжительность лечения антибиотиками составляет 10-14 дней. Недопустимо их отменять, когда состояние пациента станет удовлетворительным из-за риска формирования устойчивости микробов к препаратам.
Помимо антибиотиков, назначаются:
- Отхаркивающие и разжижающие мокроту препараты (АЦЦ, амброксол, растительные сиропы);
- Бронхолитики (беродуал в ингаляциях);
- Противовоспалительные и жаропонижающие средства (парацетамол, ибупрофен);
- Антигистаминные препараты (фенкарол, лоратадин);
- Глюкокортикостероиды;
- Вдыхание кислорода при снижении уровня насыщения им крови.
При тяжелой дыхательной недостаточности пациента переводят в отделение интенсивной терапии, где налаживается искусственная вентиляция легких, внутривенное введение лекарств и растворов для поддержания водного и электролитного обмена.
Для облегчения выведения мокроты необходимо обеспечить обильное питье, лучше — щелочное. Категорически нельзя употреблять алкоголь и курить. Постельный режим показан на время высокой лихорадки, а по мере улучшения важно выполнять посильную физическую нагрузку, даже обычная ходьба помогает улучшить вентиляцию и дренажную функцию бронхов. Для ускорения рассасывания очагов воспаления назначаются физиопроцедуры (УВЧ, индукционные токи, электрофорез с лекарствами, УФО, вибромассаж), мануальный массаж грудной клетки и специальная дыхательная гимнастика.
В остром периоде левосторонней пневмонии и в период реабилитации существенных ограничений по питанию нет, но специалисты рекомендуют не нагружать организм поваренной солью, употреблять легкую пищу, больше фруктов и овощей, кисломолочных продуктов.
При своевременном и правильном лечении воспаление разрешается примерно за полторы недели. На рентгене воспалительная инфильтрация сохраняется до 3 недель при отсутствии клиники патологии. При иммунодефиците, сопутствующих заболеваниях (диабет, бронхиальная астма) левосторонняя пневмония может принять затяжное течение или дать осложнения.
Прогноз при неосложненном течении левосторонней пневмонии благоприятный: происходит полное рассасывание воспалительного экссудата и восстановление легкого. В части случаев на месте очага пневмонии остается локальный пневмосклероз.
© uhonos.ru
Пневмония или воспаление легких – это заболевание легких преимущественно инфекционного происхождения с поражением концевых участков легких – альвеол и нарушением газообмена на их уровне. Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
- Боль в груди, когда вы дышите или кашляете
- Кашель с мокротой
- Сбивчивое дыхание (одышка) при меньшей нагрузке, разговоре, в покое
- Усталость
- Температура тела ниже нормальной (у взрослых старше 65 лет и людей со слабой иммунной системой)
- Изменение настроения, аппетита, физической активности у пожилых (в сочетании с другими факторами)
- Тошнота, рвота или диарея (в редких случаях)
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
- Взрослые старше 65 лет
- Дети младше 2 лет с признаками и симптомами
- Больные с экзогенной интоксикацией (алкоголь, наркотики)
- Люди с плохим и удовлетврительным состоянием здоровья или ослабленной иммунной системой
- Пациенты с хроническими заболеваниями, особенно в стадии декомпенсации (обструктивный бронхит, сердечная недостаточность, сахарный диабет, цирроз печени)
- Люди, получающие химиотерапию или лекарства, которые подавляют иммунную систему
- Длительно лежащие в постели
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
- Дети 2 лет или младше
- Люди в возрасте 65 лет и старше
Другие факторы риска включают в себя:
- Нахождение в стационаре: повышается риск развития пневмонии, особенно в отделениях интенсивной терапии больниц, особенно при искусственной вентиляции лёгких.
- Хроническое заболевание. Риски заболеть пневмонией повышаются при бронхиальной астме, хронической обструктивной болезни легких (ХОБЛ) или хронических заболеваних сердца, сахарном диабете, циррозе печени.
- Курение. Курение нарушает естественную защиту организма от бактерий и вирусов.
- Ослабленная или подавленная иммунная система. Люди с ВИЧ/СПИДом, перенесшие пересадку органов, болеющие туберкулёзом получающие химиотерапию или длительно принимающие стероиды.
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
- Бактерии в кровотоке (бактериемия). Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
- Затрудненное дыхание (одышка). При тяжёлых пневмониях, особенно на фоне хронических заболеваний легких, возникают проблемы с получением достаточного количества кислорода. Может потребоваться госпитализация и использование дыхательного аппарата (ИВЛ) на время лечения.
- Накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру).
- Абсцесс легкого. Абсцесс возникает, если в легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или дренаж с длинной иглой или трубкой, помещенной в абсцесс.
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.