Кто в современном обществе не знает, что такое холестерин? О нем пишут медицинские источники и информационные порталы. И каждый человек знает, что холестерин — это плохо. Это правда, но отчасти. Никакого вреда для организма это вещество не приносит, если его содержание не превышает норму. На самом деле в нашем организме живет плохой и хороший холестерин. Много информации об этом веществе является вымыслом и чрезмерным преувеличением. Нужно просто детально разобраться, что такое плохой или хороший холестерин?
Что такое холестерин
Это органическое вещество, которое вырабатывается в нашем организме. Его относят к группе жиров (липидов). Большая часть липидов синтезируется в печени. Это нормальный процесс. Это холестерин, который необходим для поддержки нормального обмена веществ. Опасные последствия наступают из-за неправильного баланса плохого и хорошего холестерина.

Нормой считается, когда 80% холестерина производится естественным путем, и только 20% попадает из вне с пищей. Если рацион питания отягощен продуктами с большим содержанием жиров, это однозначно приводит к превышению нормы содержания липидов.
Холестерин невозможно обнаружить в чистом виде. Обычно он присутствует в жировых соединениях. Именно содержание этих соединений показывает анализ на холестерин.
По-другому они называются ЛПНП и ЛПВП.
Лабораторное исследование определяет три вида липидов:
- Общий холестерин. Показывает общее количество вещества в крови, вне зависимости от способа его синтезирования.
- ЛПНП в крови — липопротеид низкой плотности. ЛНП это так называемый «плохой» холестерин, который попадает в организм с едой.
- ЛПВП — холестерин высокой плотности. Это «хороший» холестерин, который попадает в организм с едой.
ЛПВП и ЛПНП это липопротеиды высокой и низкой плотности. Вне зависимости от вида, хороший и плохой холестерины необходимы нашему организму для нормальной жизнедеятельности. Но можно точно определить, какой из этих видов важнее.
Что такое «хороший» холестерин
Что это такое — «хороший» холестерин, и чем он нам так полезен? В анализе этот показатель обозначается, как холестерин ЛПВП. Женский анализ должен содержать не более 4,5 ммоль/л. Норма у мужчин считается увеличенный до 4,82 ммоль/л верхний показатель.
Норма показателей может меняться, в зависимости от возраста пациента. Тяжелые хронические заболевания, так же могут иметь значительное отклонения от показателей, считающихся условно — нормальными. Увеличивать результат анализа могут лекарственные средства, если не отменить их прием до сдачи анализа. Повышать уровень липидов могут продукты питания, которые пациент употребляет накануне забора крови.
Норма у женщин в период беременности значительно снижается.
Хороший холестерин отвечает за строение клеток. Он дает плотность их мембранам. Особенно велико его значение в процессе выработки гормонов. Благодаря ЛПВП стабилизируется гормональный фон среди гормонов, отвечающих за деятельность головного мозга.
Эти вещества являются естественными антиоксидантами. Если уровень этих липопротеидов в анализе крови будет пониженный, то процессы в мозге будут замедленными. Менее активно будет идти и процесс обновления клеток внутренних органов.
ЛПВП выполняют транспортировочную функцию. Они доставляют жировые клетки ко всем системам жизнедеятельности человека. Липиды попадают в кровь, сердце, мозг и печень. Транспортировка происходит по кровеносным сосудам. Конечной станцией холестерина является печень. Здесь он перерабатывается в желчь, и выводится вместе с мочой и калом.
При проведении диагностики у людей с сердечно — сосудистыми заболеваниями, в первую очередь определяется холестерин ЛПВП. Его уровень может быть, как высоким, так и низким. Очень важно знать, как повысить хороший холестерин. Потому, что от уровня этого холестерина в крови зависят защитные свойства клеток.
Как увеличить уровень липопротеида высокой плотности
В первую очередь необходимо пересмотреть свой рацион питания. Большое количество вредных транс-жиров приводит к увеличению уровня «плохого» холестерина. Откажитесь от употребления жареных продуктов. Жирные виды мяса, такие как баранина и свинина, будут противопоказаны. Можно заменить такие продукты на более диетические виды мяса — курица, индейка, кролик и т.д.
Продукты из фаст-фуда, это самый злейший враг нормального функционирования организма.
Здоровый рацион питания с высоким содержанием ненасыщенных жиров помогает быстро поднять уровень ЛПВП до необходимой нормы. Особенно полезны в данном случае продукты из рыбы. Они богаты Омега-3. Это жирные кислоты, являющиеся основным катализатором для выработки холестерина. Некоторые сорта рыб
Что такое «плохой» холестерин
Холестерин ЛПНП очень опасен для организма. В состав вещества входят соединения белков и липидов. Его повышенный уровень приводит к тяжелым последствиям — образованию бляшек на стенках сосудов. Это значительно сужает внутреннюю полость сосуда и препятствует прохождению крови.
Вследствие такой ситуации возникает большой риск наступления инфаркта миокарда, и развитие ишемической болезни сердца. Пациенты, находящиеся в группе риска по заболеваниям сердечно–сосудистой системы, обязательно должны знать, как снизить уровень ЛПНП. Снижение показателей должно проводиться под контролем специалиста. Понижают показатели приемом медикаментов и диетой.
Как снизить уровень липопротеида низкой плотности
Понижающий эффект оказывают занятия физической культурой. Спорт помогает избавить стенки сосудов от избыточного скопления бляшек на стенках сосудов. Происходит это из-за того, что во время активных занятий, кровь начинает циркулировать значительно быстрее. Это не позволяет липидам задерживаться на стенках и образовывать скопления.
Не обязательно быть профессиональным спортсменом, чтобы поддерживать мышцы и кровеносную систему в тонусе. Прогулки на свежем воздухе, физический труд, занятия йогой, утренняя зарядка — это все работает в пользу уменьшения уровня холестерина.
Для людей преклонного возраста необходимо чувствовать меру в спортивных нагрузках и не пытаться своими силами понизить уровень плохого холестерина. Слишком сильное учащение пульса при активных физических упражнениях может привести к другим печальным последствиям.
В этом случае полезны ежедневные прогулки, без нагрузки на сердце.
Помимо благотворного влияния на стенки сосудов, такие прогулки вполовину снижают риск развития сахарного диабета, и многих других опасных патологий.
Курение и прием алкогольных напитков крайне опасны для людей с заболеваниями сердца и кровеносной системы. Во время курения, никотин попадает в кровь и сужает стенки сосудов. Это осложняет лечение пациента, у которого сосуды и так плохо проходимы из-за наличия в них холестериновых бляшек. В народной медицине считается очень полезным употребление красного сухого вина или коньяка в небольших количествах. Врачи этот способ лечения не поддерживают. Положительный эффект от таких процедур весьма сомнительный. Даже если вы не можете отказаться от вредных привычек, нужно постараться хотя бы уменьшить количество потребления вредных напитков.
Какие симптомы сопровождают высокий ЛПНП
Если вы заметили один или несколько симптомов, описанных ниже, необходимо обязательно сдать анализ крови на липопротеиды:
- Быстрая утомляемость
- Постоянные ноющие боли в конечностях, чаще в ногах
- Головные боли и «пульсация» в висках
- Перепады давления
- Отдышка
- Давящие ощущения в груди
- Отеки и покалывания в конечностях
При появлении этих симптомов необходимо будет пройти лабораторное исследование. Если уровень холестерина будет выше нормы, то такие симптомы могут обозначать наличие серьезных заболеваний:
- Предынфарктное состояние
- Ишемическая болезнь сердца
- патологии коронарных сосудов
- Образование тромбов в сосудах
- Риск появления сахарного диабета
Но, не стоит паниковать раньше времени. Только врач сможет поставить точный диагноз, анализируя совокупность лабораторных исследований и внешних симптомов пациента.
Как получить точный результат анализа
Кровь из вены обязательно нужно сдавать утром, когда уровень сахара невысокий. Прием пищи ограничивают не меньше, чем за 8-9 часов до забора анализа.
За несколько дней необходимо исключить продукты, содержащие вредные жиры. От сладостей тоже лучше отказаться. За сутки требуется исключить прием алкоголя, и прекратить курение. Если не выполнить эту рекомендацию, то достоверность анализа снижается на треть.
На биохимические показатели крови особенно сильно влияют лекарственные препараты. После консультации с врачом, лучше отказаться от приема дозы лекарственных средств перед исследованием. Перед сдачей крови вообще нужно исключить любой увеличивающий холестерин фактор. Только при выполнении этого условия можно получить достоверный результат.
Общие сведения
Холестерин – это вещество, из которого в организме человека формируются атеросклеротические бляшки. Именно они являются причиной проявления атеросклероза, являющегося очень опасной болезнью.
Что такое холестерин, можно судить и по значению этого слова, которое с греческого языка переводится как «твердая желчь».
Вещество, относящееся к классу липидов, поступает с продуктами питания. Однако таким образом только незначительная часть холестерина попадает в организм – примерно 20% человек получает в основном с продуктами животного происхождения. Остальная, более значительная часть этого вещества (примерно 80%), продуцируется в печени человека.
Это вещество в организме является важнейшим строительным элементом для клеток, оно задействовано в обменных процессах, так как входит в мембраны клеток. Также, он важен для процесса продукции половых гормонов: эстрогенов, тестостерона, а также кортизола.
В организме человека чистый холестерин присутствует только в малых количествах, входя в состав липопротеидов. Эти соединения могут иметь низкую плотность (так называемый плохой холестерин ЛПН) и высокую плотность (так называемый хороший холестерин ЛПВ).
Каким должен быть нормальный уровень холестерина в крови, а также хороший и плохой холестерин – что это такое, можно узнать из данной статьи.
Холестерин: хороший, плохой, общий
О том, что если показатели холестерина выше нормы — это вредно, говорят очень часто и активно. Поэтому у многих людей есть впечатление о том, что чем холестерин ниже, тем лучше. Но для того чтобы все системы в организме нормально функционировали, это вещество очень важно. Важно, чтобы у человека холестерин в норме оставался на протяжении жизни.
Принято выделять так называемый плохой и хороший холестерин. Низкий холестерин (плохой) – тот, который оседает на стенках внутри сосудов и образует бляшки. Он имеет низкую или очень низкую плотность, соединяется с особыми видами белка – апопротеинами. В итоге образуются жиробелковые комплексы ЛПОНП. Именно в том случае, если норма ЛПНП повышается, отмечается опасное для здоровья состояние.
ЛПОНП – что это такое? Норма этого показателя и всю необходимую информацию можно получить у специалиста.
Сейчас норма ЛПНП у мужчин и норма ЛПНП у женщин после 50 лет и в более молодом возрасте определяется путем проведения анализов на холестерин и выражается разными лабораторными методами, единицы определения – мг/дл или ммоль/л. Нужно понимать, определяя ЛПНП, что это такое значение, которое должен проанализировать специалист и назначить соответствующее лечение, если холестерин ЛПНП повышен. Что это значит, зависит от показателей. Так, у людей здоровых нормальным данный показатель считается при уровне ниже 4 ммоль/л (160 мг/дл).
Бляшки холестерина в артерии
Если анализ крови засвидетельствовал, что повышен холестерин, что делать, необходимо спрашивать у врача. Как правило, если повышено значение такого холестерина, это значит, что пациенту будет назначена диета, либо это состояние следует лечить медикаментозными препаратами.
Неоднозначным является вопрос о том, нужно ли принимать таблетки от холестерина. Необходимо учесть, что статины не устраняют те причины, в связи с которыми повышается холестерин. Речь идет о диабете, низкой подвижности и ожирении. Статины только подавляют продукцию этого вещества в организме, но при этом они провоцируют многочисленные побочные эффекты. Иногда кардиологи говорят о том, что применение статинов более опасно для организма, чем повышенные показатели холестерина.
- У людей, страдающих ИБС, стенокардией, перенесших инсульт либо инфаркт миокарда, показатели холестерина должны быть ниже 2,5 ммоль/л либо 100 мг/дл.
- Тем, кто не страдает болезнями сердца, но при этом имеет больше двух любых факторов риска, нужно поддерживать х-н на уровне 3,3 ммоль/л либо ниже 130 мг/дл.
Плохому холестерину противостоит так называемый хороший – ЛПВП холестерин. Что это такое – холестерин липопротеинов высокой плотности? Он является незаменимым для организма веществом, так как собирает плохой холестерин со стенок сосудов, после чего способствует его выведению в печень, где он уничтожается. Многие интересуются: если ЛПВП понижен, что это значит? Следует учитывать, что это состояние опасно, так как атеросклероз развивается не только на фоне повышенного холестерина низкой плотности, но и если снижен ЛПНВ. Если холестерин ЛПВП повышен, что это значит, нужно спрашивать у специалиста.
Именно поэтому наиболее нежелательный вариант у взрослых людей – это когда увеличен уровень плохого х-на и понижен – полезного. Согласно со статистикой, примерно у 60% людей зрелого возраста отмечается такое сочетание показателей. И чем раньше удается определить такие показатели и правильно провести лечение, тем меньший риск развития опасных болезней.
Хороший холестерин, в отличие от плохого, вырабатывает только организм, поэтому повысить его уровень, потребляя определенные продукты, не получится.
Норма хорошего х-на у женщин немного выше, чем нормальный холестерин ЛПВП у мужчин. Наиболее важная рекомендация по поводу того, как повысить в крови его уровень, следующая: необходимо практиковать физические нагрузки, в процессе которых увеличивается его продукция. Даже если делать каждый день обыкновенную зарядку в домашних условиях, это поможет не только повысить ЛВНП, но и снизить показатели плохого холестерина, который в организм поступает с пищей.
Различия хорошего и плохого холестерина
Если человек принимал пищу, в которой содержание холестерина очень высокое, для активизации его выведения нужно обеспечить активную работу мышц всех групп.
Таким образом, тем, кто стремится, чтобы норма ЛПНП и ЛПВП восстановилась, необходимо:
- больше двигаться (особенно тем, кто перенес инфаркт, инсульт);
- умеренно заниматься зарядкой;
- практиковать усиленные физические нагрузки (при отсутствии противопоказаний).
Также, повысить уровень хорошего х-на можно, приняв небольшую дозу спиртного. Однако она ни в коем случае не должна быть больше одного бокала сухого вина в сутки.
Важно учесть, что чрезмерная нагрузка грозит подавлением синтеза х-на.
Чтобы правильно расшифровать анализ крови, следует учесть, какая норма холестерина в крови у человека. Существует таблица норм холестерина у женщин по возрасту, из которой, при необходимости, можно узнать, какая норма холестерина у женщин после 50 лет, какой считается норма у женщин в молодом возрасте. Соответственно, пациента может определить самостоятельно, повышенный у нее или пониженный холестерин и обратиться к врачу, который поможет узнать причины низкого или высокого его уровня. Именно доктор определяет, каким должны быть лечение, диета.
- Норма уровня холестерина в крови для женщин и мужчин по ЛПВП, если состояние сердца и сосудов в норме, составляет выше 1 ммоль/л либо 39 мг/дл.
- У людей с ИБС, перенесших инсульт либо инфаркт, показатель должен быть равным 1-1,5 ммоль/л либо 40-60 мг/дл.
В процессе анализа также определяется норма общего холестерина у женщин и мужчин, то есть то, как соотносится хороший и плохой х-н. Общий холестерин в крови должен составлять не более 5,2 ммоль/л либо 200 мг/дл.
Если норма у мужчин молодого возраста даже незначительно превышена, то это необходимо считать патологией. Также существует таблица норм холестерина у мужчин по возрасту, по которой легко определяется норма холестерина у мужчин, его показатели в разном возрасте. Из соответствующей таблицы можно узнать, какая норма hdl-холестерина считается оптимальной
Тем не менее, чтобы определить, на самом ли деле нормальный уровень у мужчин и женщин по этому показателю, прежде всего, нужно сделать анализ крови, который дает возможность узнать содержание общего х-на, а также содержание других показателей – низкий или высокий сахар и др.
Ведь даже если норма общего холестерина заметно превышена, то определить симптомы или особые признаки такого состояния невозможно. То есть человек даже не догадывается, что норма превышена, и у него забиты или сужены сосуды, до того времени, пока не начинает отмечать, что у него бывают боли в сердце, или же пока не происходит инсульт либо сердечный приступ.
Поэтому даже здоровому человеку любого возраста важно сдавать анализы и контролировать, не превышена ли допустимая норма холестерина. Также каждый человек должен осуществлять профилактику увеличения этих показателей, чтобы в будущем избежать развития атеросклероза, иных серьезных недугов.
Кому необходимо контролировать содержание холестерина
Если человек здоров, у него не проявляется негативных симптомов, у него нет необходимости думать о состоянии сосудов или проверять, нормальный ли уровень х-на в организме имеет место. Именно поэтому часто о повышенном уровне этого вещества пациенты в первое время даже не догадываются.
Особенно тщательно и регулярно проводить измерения этого показателя нужно тем, кто болеет гипертонией, у кого отмечаются проблемы с сердцем и сосудами. Кроме того, показания для проведения регулярных анализов имеют следующие категории:
- курящие люди;
- те, кто болеет гипертонией;
- люди с избыточным весом;
- пациенты, болеющие недугами сердечно-сосудистой системы;
- те, кто предпочитает малоподвижную жизнь;
- женщины после менопаузы;
- мужчины после достижения 40-летнего возраста;
- пожилые люди.
Существует также специальный тест для использования в домашних условиях. Это одноразовые тест-полоски, которые просты в использовании. Портативный анализатор используют люди с сахарным диабетом, нарушениями липидного обмена.
Как расшифровать анализ крови
Узнать, повышен ли общий холестерин можно, проведя анализ крови в лаборатории. Если общий холестерин повышен — что это значит, как действовать, и все о лечении объяснит врач. Но попробовать расшифровать результаты анализов можно и самостоятельно. Для этого нужно знать, что биохимический анализ вмещает три показателя: х-н ЛПНП, х-н ЛПВП и общий холестерин.
Липидограмма – это комплексное исследование, позволяющее оценить липидный обмен в организме, которое позволяет определить, как происходит липидный обмен и рассчитать риск проявления атеросклероза и ИБС.
Правильная расшифровка липидограммы крови важна и сточки зрения оценки необходимости приема статинов, суточная доза таких препаратов. Статины – препараты, имеющие много побочных эффектов, при этом цена их достаточно высокая. Поэтому, исходя из того, что это такое – липидограмма, этот анализ позволяет узнать, из чего состоит кровь человека, и назначить наиболее эффективную терапию пациенту.
Уровень холестерина и развитие атеросклероза сосудов
Ведь общий холестерол – это показатель, который сам по себе не дает возможности четко оценить вероятность проявления у пациента атеросклероза. Если холестерол общий повышен, что делать, можно оценить по полному спектру диагностических показателей. Поэтому определяются следующие показатели:
- ЛПВП (альфа-холестерин) – определяется, липопротеиды высокой плотности повышены или понижены. Учитывается, при определении показателей в-липопротеидов, что это вещество выполняет защитную функцию, предотвращая развитие атеросклероза.
- ЛПНП – липопротеины низкой плотности повышены или понижены. Чем выше показатель бета-холестерина, тем больше активизируется атеросклеротический процесс.
- ЛПОНП – липопротеиды очень низкой плотности, благодаря ним транспортируются экзогенные липиды в плазме. Синтезируются печенью, являются главным предшественником ЛПНП. ЛПОНП принимают активное участие в продукции атеросклеротических бляшек.
- Триглицериды – это сложные эфиры высших жирных кислот и глицерина. Это транспортная форма жиров, следовательно, их повышенное содержание также повышает риск атеросклероза.
Какой должен быть холестерин в норме, определяется в зависимости от возраста, он может быть разным у женщин и мужчин. Кроме того, важно понимать, что точного числа, которым обозначается норма холестерина — нет. Существуют лишь рекомендации, каким должен быть индекс. Следовательно, если показатель отличается и отклоняется от диапазона, то это является свидетельством какой-либо болезни.
Однако тем, кто собирается сдать анализ, следует учесть, что при проведении анализа могут допускаться определенные погрешности. Данные проведенного исследования засвидетельствовали, что в 75% лабораторий страны такие погрешности допускаются. Что делать, если вы стремитесь получить точный результат? Лучше всего сделать такие анализы в тех лабораториях, которые сертифицированы ВЦС («Инвитро» и др.)
Норма холестерина у женщин
- в норме у женщин показатель общего холестерина: 3,6 — 5,2 ммоль/л;
- х-н, повышенный умеренно: 5,2 — 6,19 ммоль/л;
- х-н, повышенный значительно: более 6,19 ммоль/л.
- х-н ЛПНП: нормальный показатель – 3,5 ммоль/л, повышенный – от 4,0 ммоль/л.
- х-н ЛПВП: нормальный показатель – 0,9-1,9 ммоль/л, опасным для здоровья считается уровень ниже 0,78 ммоль/л.
| № | Возраст (лет) | Общий холестерин (ммоль/л) |
| 1 | младше 5 | в пределах 2,90-5,18 |
| 2 | 5-10 | в пределах 2,26-5,30 |
| 3 | 10-15 | в пределах 3,21-5,20 |
| 4 | 15-20 | в пределах 3,08-5,18 |
| 5 | 20-25 | в пределах 3,16-5,59 |
| 6 | 25-30 | в пределах 3,32-5,75 |
| 7 | 30-35 | в пределах 3,37-5,96 |
| 8 | 35-40 | в пределах 3,63-6,27 |
| 9 | 40-45 | в пределах 3,81-6,53 |
| 10 | 45-50 | в пределах 3,94-6,86 |
| 11 | 50-55 | в пределах 4,20-7,38 |
| 12 | 55-60 | в пределах 4,45-7,77 |
| 13 | 60-65 | в пределах 4,45-7,69 |
| 14 | 65-70 | в пределах 4,43-7,85 |
| 15 | от 70 | в пределах 4,48-7,25 |
Норма холестерина у мужчин
- в норме показатель общего холестерина у мужчин: 3,6 — 5,2 ммоль/л;
- х-н ЛПНП: нормальный показатель – 2,25 — 4,82 ммоль/л;
- х-н ЛПВП: нормальный показатель – 0,7 — 1,7 ммоль/л.
| № | Возраст (лет) | Общий холестерин (ммоль/л) |
| 1 | до 5 | в пределах 2,95-5,25 |
| 2 | 5-10 | в пределах 3,13-5,25 |
| 3 | 10-15 | в пределах 3,08-5,23 |
| 4 | 15-20 | в пределах 2,93-5,10 |
| 5 | 20-25 | в пределах 3,16-5,59 |
| 6 | 25-30 | в пределах 3,44-6,32 |
| 7 | 30-35 | в пределах 3,57-6,58 |
| 8 | 35-40 | в пределах 3,78-6,99 |
| 9 | 40-45 | в пределах 3,91-6,94 |
| 10 | 45-50 | в пределах 4,09-7,15 |
| 11 | 50-55 | в пределах 4,09-7,17 |
| 12 | 55-60 | в пределах 4,04-7,15 |
| 13 | 60-65 | в пределах 4,12-7,15 |
| 14 | 65-70 | в пределах 4,09-7,10 |
| 15 | от 70 | в пределах 3,73-6,86 |
Триглицериды
Триглицериды являются определенным типом жиров, которые содержатся в крови человека. Они – основной источник энергии и наиболее распространенный тип жиров в организме. Развернутый анализ крови определяет количество триглицеридов. Если оно в норме, то эти жиры являются полезными для организма.
Как правило, повышены триглицериды в крови у тех, кто потребляет большое количество килокалорий, чем сжигает. При повышенном их уровне часто отмечается так называемый метаболический синдром, при котором отмечается повышенное давление, увеличен сахар в крови, отмечается низкое содержание хорошего х-на, а также есть большое количество жира вокруг талии. Такое состояние повышает вероятность развития диабета, инсульта, болезней сердца.
Норма триглицеридов – 150 мг/дл. Норма триглицеридов у женщин в крови, как и у мужчин, превышена, если показатель больше 200 мг/дл. Однако показатель до 400 мг/дл. обозначается как допустимый. Высоким уровнем принято считать показатель 400-1000 мг/дл. очень высоким – от 1000 мг/дл.
Если триглицериды понижены, что это значит, нужно спрашивать у врача. Такое состояние отмечается при болезнях легких, гипертиреозе, инфаркте мозга, поражении паренхимы, миастении, при приеме витамина С и др.
Что такое коэффициент атерогенности?
Многим интересно, что такое коэффициент атерогенности в биохимическом анализе крови? Коэффициентом атерогенности принято называть пропорциональное соотношение хорошего и общего х-на. Этот показатель является наиболее точным отображением, того, в каком состоянии липидный обмен в организме, а также оценки вероятности атеросклероза и других недугов. Чтобы рассчитать индекс атерогенности, нужно от показателя общего холестерина отнять показатель ЛПВП, после чего эту разницу поделить на ЛПВП.
Норма у женщин и норма у мужчин этого показателя следующая:
- 2-2,8 – молодые люди до 30 лет;
- 3-3,5 – норма для людей от 30 лет, не имеющих признаков атеросклероза;
- от 4 – показатель, характерный для людей, страдающих ИБС.
Если коэффициент атерогенности ниже нормы, то это не является поводом для беспокойства. Наоборот, если коэффициент понижен, то риск атеросклероза у человека низкий.
Важно обратить внимание на состояние пациента, если коэффициент атерогенности повышен. Что это такое и как действовать в таком случае, расскажет специалист. Если у пациента коэффициент атерогенности повышен, причины этого связаны с тем, что в организме плохой х-н увеличен. Что делать в такой ситуации? Прежде всего, необходимо обратиться к квалифицированному врачу, который адекватно оценит индекс атерогенности. Что это значит, четко оценить и разъяснить способен только специалист.
Атерогенность – это главный критерий, позволяющий отслеживать, насколько эффективной является терапия гиперхолестеринемии. Следует стремиться к тому, чтобы была восстановлена норма липопротеидов. При этом важно обеспечить не только снижение общего х-на, но и повышение липопротеидов высокой плотности. Поэтому расшифровка липидного спектра крови предусматривает, что в-липопротеиды, норма у женщин и у мужчин которых, как уже обозначалось, разная, обязательно учитываются при оценке состояния пациента.
Другие исследования при повышенном холестерине
При наличии риска атеросклероза определяются не только в липопротеиды (норма в крови), но и другие важные показатели, в частности также норма ПТИ в крови у женщин и мужчин. ПТИ – это протромбиновый индекс, один из наиболее важных факторов коагулограммы, исследования состояния системы свертываемости крови.
Однако в настоящее время в медицине существует более стабильный показатель – МНО, который расшифровывается, как международное нормализационное отношение. При повышенном показателе существует риск кровотечений. Если МНО повышен, что это значит, подробно разъяснит специалист.
Также врач может порекомендовать пройти исследование на СТ4 (тироксин свободный), который вырабатывается щитовидной железой. Этот гормон способствует снижению холестерина в крови.
Определение HGB (гемоглобина) также важно, так как при высоком уровне холестерина показатели гемоглобина могут быть очень высокими, а это увеличивает риск инфаркта инсульта, тромбоза и др. Сколько должен составлять показатель гемоглобина в норме, можно узнать у специалиста.
Другие показатели и маркеры (HE4) и др. определяются у людей с повышенным холестерином при необходимости.
Что делать для нормализации холестерина?
Многие люди, получив результаты анализов и узнав, что у них холестерин 7 или холестерин 8, что делать, просто не представляют. Основное правило в данном случае следующее: клинический анализ крови должен расшифровывать специалист, рекомендаций которого следует придерживаться. То есть, если липопротеиды низкой плотности повышены, что это такое, должен разъяснить врач. Точно так же, если имеет место пониженный холестерин в крови, что это значит, следует спрашивать у специалиста.
Продукты с большим содержанием холестерина
Как правило, важно, чтобы четко соблюдалась диета при повышенном холестерине у мужчин, а также у женщин. В ее условиях разобраться несложно. Достаточно только не потреблять продуктов с насыщенными жирами, и опасного пищевого холестерина. Следует учесть некоторые важные рекомендации:
- существенно снизить в рационе количество животных жиров;
- уменьшить порции жирного мяса, снимать кожу из птицы перед потреблением;
- снизить порции сливочного масла, майонеза, сметаны с высокой жирностью;
- предпочесть вареные, а не жареные блюда;
- яйца есть можно, не злоупотребляя;
- в рационе должен содержаться максимум здоровой клетчатки (яблоки, свекла, бобовые, морковь, капуста, киви и др.);
- полезно потреблять растительные масла, рыбу.
Если холестерин повышен при беременности, важно очень четко придерживаться рекомендаций врача – именно он подскажет, какая схема питания в данном случае наиболее актуальна.
Правильное питание при низком уровне ЛПВП
Видя в результатах анализов холестерин 6,6 или холестерин 9, что делать, пациент должен спрашивать у специалиста. Вероятно, что врач назначит лечение, руководствуясь индивидуальными показателями пациента.
Следует четко помнить о том, что нормальный уровень холестерина – это залог здоровья ваших сосудов и сердца, и делать все, чтобы улучшить эти показатели
Нормальный жировой обмен имеет место, если показатели близки к следующим значениям:
| Показатель | Значение (ммоль/л) |
| Общий холестерин | до 5 |
| Коэффициент атерогенности | до 3 |
| ЛПНП | до 3 |
| Триглицериды | до 2 |
| ЛПВП | от 1 |
Биохимический анализ крови — достаточно подробное исследование, которое позволяет выявить многие заболевания. Поскольку проблемы с сердцем и инсульты все больше молодеют, врачи рекомендуют исследовать кровь на уровень липопротеидов регулярно, особенно с возрастом.
Не каждый пациент способен расшифровать полученные на руки результаты. Ведь мало кто знает, какими под какими буквами и аббревиатурами скрываются липопротеиды. Рассказываем, как обозначен холестерин в анализе крови.
Холестерин в анализе крови
В простейшем исследовании крови на биохимию подсчитывается лишь суммарный показатель холестерола. Чтобы отдельно подсчитать соотношение липопротеидов высокой и низкой плотности (хороший и вредный холестерин), необходимо отдельно делать липидограмму.

«Полезный холестерин» очищает сосуды от холестериновых бляшек, препятствует образованию тромбов. «Вредный холестерин» — это липопротеиды с низким показателем плотности. Они остаются на стенках сосудов и провоцируют возникновение бляшек, ведущих к сужению канала, а затем к различным сердечным патологиям, вплоть до инфаркта.
Внимание! Суммарная плотность липопротеидов обоих видов обозначается как холестерол. Но для здоровья важно соотношение двух данных веществ в крови человека.
Показатели нормы
Общая сумма содержания липопротеидов имеет свои показатели нормы и меняется с возрастом. У младенцев это значение не должно превышать 3,3 ммоль/л. У остальных людей:
- до 12 месяцев — 1,81-4,53 ммоль/л;
- до 12 лет — 3,1–5,18 ммоль/л;
- 13–17 лет — 3,11–5,44 ммоль/л;
- взрослые — до 5,2 ммоль/л.
Внимание! Расшифровкой полученных данных должен заниматься специалист, который подскажет, в норме ли уровень холестерина, и что делать, если параметры вещества превышают допустимый показатель.
Как записывают холестерин?
Специалисты в области медицины фиксируют все обозначения на латыни. Иногда встречаются буквенные записи на русском языке – ЛПВП или ЛПНП. Первое — полезное вещество, а второе — вредное.
На латыни обозначения выглядят по-другому:
- Суммарный показатель — Chol (сholesterol), TC (тотал cholesterol).
- HDL (high density lipoprotein) — вещество высокого уровня плотности, полезное вещество, ЛПВП.
- LDL — вещество низкого уровня плотности, вредное вещество, в русском обозначении ЛПНП.
- TG – производные глицерина.
- IA — важный показатель антерогенности (уточняет, как соотносятся в крови ЛПВП и ЛПНП).
На каком именно языке, на русском или на латинском, проставлено обозначение, не столь важно. Зачастую это зависит от лаборатории, где проводится анализ.
Как подготовиться к анализу?
Чтобы показатели были максимально правдивы, необходимо качественно подготовиться к исследованию. Все подробности объясняет лечащий врач, но лучше их знать. Перед сдачей крови надо:
- за 8 часов отказаться от пищи;
- воздержаться от курения в течение трех часов;
- успокоиться и не подвергаться воздействию стрессов;
- в кабинет войти с максимально ровным дыханием;
- за стуки до сдачи анализа прекратить прием жирной и соленой пищи.
Существует несколько заболеваний, при которых нужно обязательно сдавать анализ на холестерин несколько раз в год. К ним относятся:
- сахарный диабет;
- патологии сердца и сосудов;
- ожирение;
- гипертония.
Внимание! Женщинам и мужчинам старше 45 лет сдавать анализ крови на chol следует хотя бы раз в год, чтобы предотвратить появление сердечно-сосудистых заболеваний или распознать их на ранней стадии.
Холестерин
Холестерин содержится во всех клетках организма и участвует в важных обменных процессах: выработке некоторых гормонов, синтезе витамина D и жёлчных кислот, а также в строительстве клеточных мембран.
СОДЕРЖАНИЕ
Роль холестерина в организме
Холестерин: «хороший», «плохой», общий — чем они отличаются
Гиперхолестеринемия — повышенный уровень холестерина в крови
Возможные причины повышения уровня холестерина в крови
Диагностика при повышенном уровне холестерина
Общий холестерин в крови у женщин: норма по возрасту
Общий холестерин в крови у мужчин: норма по возрасту
Роль холестерина в организме
Холестерин — это органическое жироподобное вещество, которое содержится в клеточных мембранах. 75% всего холестерина организм вырабатывает самостоятельно — в основном в печени и тонком кишечнике. Оставшиеся 25% поступают с пищей. Общий запас холестерина в организме взрослого человека — примерно 140 граммов.
Процессы, в которых участвует холестерин:
-
поддержка стабильности и эластичности клеточных мембран;
-
синтез половых гормонов (эстрогенов и андрогенов) и гормонов коры надпочечников;
-
синтез витамина D в коже;
-
синтез жёлчных кислот в печени.
Холестерин: «хороший», «плохой», общий — чем они отличаются
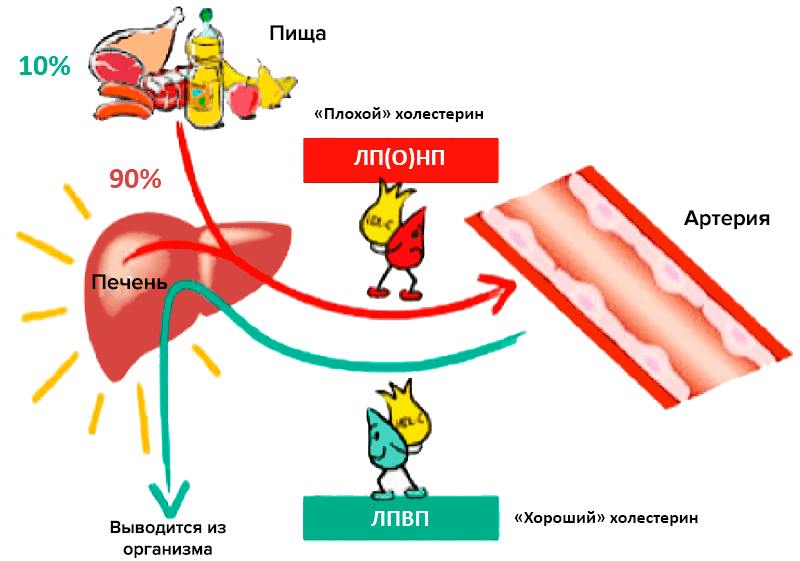
Холестерин не может самостоятельно передвигаться в кровотоке. Для этого нужны липопротеины — молекулы-«упаковки», которые переносят его к тканям и органам.
Иногда можно встретить термины «хороший» и «плохой» холестерин. Но само вещество — холестерин — одно и то же. А вот «качество» определяется липопротеинами, которые транспортируют его по организму.
«Хороший» холестерин «упакован» в липопротеины высокой плотности (ЛПВП).
ЛПВП — самые маленькие по размеру липопротеиновые частицы. Они захватывают излишки холестерина и переносят в печень. Там холестерин перерабатывается и выводится из организма.
«Плохой» холестерин связан с липопротеинами низкой плотности (ЛПНП) и очень низкой плотности (ЛПОНП).
Такие липопротеины крупнее. Они «цепляются» за микроповреждения внутри сосудов, прилипают к стенкам и образуют атеросклеротические бляшки. Со временем бляшки увеличиваются в размерах, сужают просвет сосудов. Развивается атеросклероз.
Чем больше ЛПНП и ЛПОНП содержится в крови, тем выше риск сердечно-сосудистых заболеваний.
Общий холестерин — суммарное количество «хорошего» и «плохого» холестерина в крови.
Гиперхолестеринемия — повышенный уровень холестерина в крови
Состояние, при котором концентрация холестерина в крови повышается, называется гиперхолестеринемия. Это один из основных факторов риска болезней сердечно-сосудистой системы.
В зависимости от того, какая фракция холестерина повышена, выделяют пять типов гиперхолестеринемии.
Типы гиперхолестеринемии:
-
I тип: избыток хиломикронов — самых плотных липопротеинов.
-
II тип: избыток липопротеинов низкой и очень низкой плотности (ЛПНП, ЛПОНП).
-
III тип: избыток триглицеридов — простых жиров, которые обеспечивают клетки энергией, а также липопротеинов очень низкой и промежуточной плотности (ЛПОНП, ЛППП).
-
IV тип: избыток липопротеинов очень низкой плотности (ЛПОНП).
-
V тип: избыток липопротеинов очень низкой плотности (ЛПОНП), хиломикронов.
Степени гиперхолестеринемии:
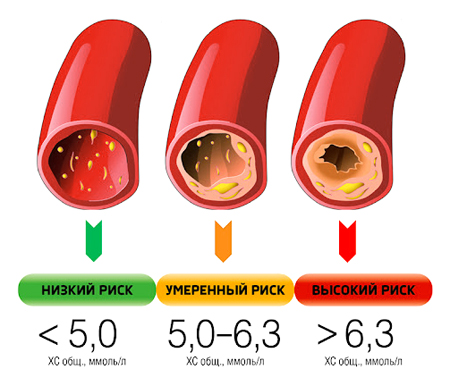
-
лёгкая: уровень холестерина увеличен незначительно, до 5,0–6,4 ммоль/л;
-
умеренная: концентрация холестерина составляет 6,5–7,8 ммоль/л;
-
высокая: уровень холестерина — 7,9 ммоль/л и выше.
Возможные причины повышения уровня холестерина в крови
Наследственность
Одна из главных причин гиперхолестеринемии — генетическая предрасположенность. При семейной гиперхолестеринемии (СГХС) происходят мутации в генах, которые отвечают за обмен липопротеинов низкой плотности (ЛПНП — «плохого» холестерина).
У пациентов с семейной гиперхолестеринемией, как правило, наблюдается повышенный уровень общего и «плохого» холестерина. Следовательно, выше риск развития сердечно-сосудистых заболеваний.
Неправильный образ жизни
Ещё одна причина гиперхолестеринемии — неправильный образ жизни. Гиподинамия (недостаточная физическая активность), повышенная калорийность рациона, употребление большого количества животных жиров — всё это факторы риска развития гиперхолестеринемии.
Недостаток физической активности, повышенная калорийность рациона, употребление большого количества животных жиров — факторы риска развития гиперхолестеринемии
Некоторые заболевания
Заболевания, которые вызывают гиперхолестеринемию:
-
заболевания печени и почек;
-
гипотиреоз — недостаточная выработка гормонов щитовидной железой;
-
синдром Иценко — Кушинга (хроническое повышение уровня кортизола в крови);
-
холестаз — застой жёлчи.
Диагностика при повышенном уровне холестерина
Как правило, гиперхолестеринемия не проявляет себя симптомами, пока не приведёт к сердечно-сосудистым заболеваниям. Поэтому единственным достоверным способом определить уровень холестерина в крови остаётся лабораторная диагностика.
Определение уровня общего холестерина показано пациентам с диагностированным сахарным диабетом, ожирением, сердечно-сосудистыми заболеваниями, а также людям из группы риска по развитию атеросклероза.
Анализ позволяет выявить избыток холестерина в крови, чтобы оценить риск развития заболеваний сердца и сосудов.




Анализ концентрации «плохого» холестерина обычно включен в состав комплексного исследования, которое содержит также определение уровня общего холестерина и коэффициента атерогенности. Информация о концентрации «плохого» холестерина помогает оценить риск развития сердечно-сосудистых заболеваний и в динамике контролировать терапию, направленную на снижение уровня холестерина в крови.
1.9. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) Колич. 1 день

1.11. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) Колич. 1 день

Американская кардиологическая ассоциация рекомендует здоровым людям старше 20 лет проверять уровень холестерина каждые 4–6 лет.
Липидный комплекс — комплексное исследование, которое показывает уровень «плохого» и «хорошего» холестерина в крови, что позволяет оценить риск развития атеросклероза, одной из ведущих причин инфарктов и инсультов.
27.3.
Вен. кровь (+220 ₽) 1 день
Комплекс исследований показывает уровень «вредного» и «полезного» холестерина в крови, позволяет оценить риск развития атеросклероза — одной из ведущих причин инфарктов и инсультов.

Общий холестерин в крови у женщин: норма по возрасту
| Возраст | Значение, ммоль/л |
|---|---|
| От рождения до 1 месяца | 1,6–4,01 |
| 1–6 месяцев | 1,6–3,65 |
| 6 месяцев — 1 год | 1,97–5,59 |
| 1–4 года | 2,79–4,99 |
| 4–7 лет | 2,74–4,99 |
| 7–10 лет | 2,6–5,43 |
| 10–13 лет | 2,72–5,64 |
| 13–16 лет | 2,79–5,3 |
| 16–18 лет | 2,38–6,05 |
| > 18 лет | Нормальный уровень: |
| < 5,18 | |
| Умеренно повышенный: | |
| 5,18–6,19 | |
| Высокий уровень: | |
| > 6,22 |
Общий холестерин в крови у мужчин: норма по возрасту
| Возраст | Значение, ммоль/л |
|---|---|
| От рождения до 1 месяца | 1,4–3,9 |
| 1–6 месяцев | 2,09–3,8 |
| 6 месяцев — 1 год | 1,9–4,63 |
| 1–4 года | 2,2–4,71 |
| 4–7 лет | 2,84–5,61 |
| 7–10 лет | 2,8–5,46 |
| 10–13 лет | 2,7–5,77 |
| 13–16 лет | 2,35–5,28 |
| 16–18 лет | 2,12–4,97 |
| > 18 лет | Нормальный уровень: |
| < 5,18 | |
| Умеренно повышенный: | |
| 5,18–6,19 | |
| Высокий уровень: | |
| > 6,22 |
Обычно пациенты получают результаты своих анализов крови не на консультации у врача, а по электронной почте или в лабораторном отделении. Отклонение от нормы любого из показателей может вызывать беспокойство и даже страх, особенно если посмотреть, что пишут об этом в интернете.
Но результаты отдельных показателей не позволяют подтвердить или опровергнуть диагноз. Низкий или высокий уровень холестерина может указывать на серьёзное состояние, но может и ничего не означать, поэтому оценивать полученные результаты должен только врач.
Частые вопросы
Если анализ показывает повышенный уровень холестерина, необходимо обратиться к терапевту или кардиологу. Врач может назначить дополнительные обследования для определения причин гиперхолестеринемии и подберёт необходимое лечение.
Уровень холестерина во многом определяется генетически, поэтому с врачом нужно прежде всего обсудить необходимость приёма лекарств, блокирующих его выработку в печени.
Если у пациента есть избыточный вес или ожирение, то нужно снизить массу тела. Врач поможет составить правильный рацион, который будет включать не только белки, жиры и углеводы, но и витамины и минералы. Определит необходимый уровень физической нагрузки.
Для лечения повышенного уровня холестерина нужен комплексный подход: медикаментозное лечение, отказ от вредных привычек, снижение веса, лечебная физкультура, специальная диета.
Общие рекомендации такие:
— физическая активность 5–6 раз в неделю хотя бы по полчаса;
— отказ от продуктов, которые содержат трансжиры;
— отказ от курения и алкоголя или хотя бы умеренное употребление алкоголя;
— отказ от кофе;
— употребление продуктов, богатых клетчаткой.
В среднем лишь 30% холестерина поступают в организм с пищей. Остальная часть вырабатывается самостоятельно. Поэтому диеты не смогут радикально изменить содержание холестерина в крови.
Для лечения могут быть назначены статины — препараты, которые уменьшают выработку холестерина в печени.
Уровень холестерина во многом определяется генетически, поэтому с врачом нужно прежде всего обсудить необходимость приёма лекарств, блокирующих его выработку в печени.
Если у пациента есть избыточный вес или ожирение, то нужно снизить массу тела. Врач поможет составить правильный рацион, который будет включать не только белки, жиры и углеводы, но и витамины и минералы. Определит необходимый уровень физической нагрузки.
Анализ на общий холестерин готовится в Лаборатории «Гемотест» один день. Результат можно получить по электронной почте, в личном кабинете на сайте или в любом отделении «Гемотест». Компетентные медицинские эксперты помогут расшифровать результат.
Сдавать кровь на общий холестерин и его фракции (ЛПВП, ЛПНП, ЛПОНП) нужно строго натощак, после 12–14 часов голода.
За сутки до исследования необходимо исключить алкоголь, интенсивные физические нагрузки и — по согласованию с врачом — приём лекарственных препаратов. За 1–2 часа до анализа можно пить негазированную воду. Курить, пить сок, чай или кофе не рекомендуется.
Лучше прийти в лабораторное отделение заранее — минут за 15 до процедуры, — чтобы успокоиться и отдохнуть.
Информацию проверил
врач-эксперт
Информацию проверил врач-эксперт
Екатерина Кашух
Врач-гастроэнтеролог, кандидат медицинских наук
Оцените статью:
Полезная статья? Поделитесь в социальных сетях:
ВАЖНО
Информация из данного раздела не может служить достаточным основанием для постановки диагноза или назначения лечения. Решение об этом должен принимать врач на основании всех имеющихся у него данных.
Вам может быть интересно
Вам телеграм.
Telegram-канал,
которому, на наш взгляд,
можно доверять
Статья на конкурс «био/мол/текст»: Вряд ли сейчас найдется человек, который не слышал, что высокий холестерин — это плохо. Однако столь же мала вероятность встретить человека, который знает, ПОЧЕМУ высокий холестерин — это плохо. И чем определяется высокий холестерин. И что такое высокий холестерин. И что такое холестерин вообще, зачем он нужен и откуда берется.
Итак, история вопроса такова. Давным-давно, в одна тысяча девятьсот тринадцатом году, петербуржский физиолог Аничков Николай Александрович показал: не что иное, как холестерин, вызывает атеросклероз у экспериментальных кроликов, содержащихся на пище животного происхождения [1]. Вообще же, холестерин необходим для нормального функционирования животных клеток и является основной составляющей клеточных мембран , а также служит субстратом для синтеза стероидных гормонов и желчных кислот.
Довольно подробно о роли холестерина в работе биомембран рассказывается в статье «Липидный фундамент жизни» [12]. — Ред.
Главный липидный компонент пищевого жира и жировых отложений — это триглицериды, которые представляют собой эфиры глицерина и жирных кислот. Холестерин и триглицериды, будучи неполярными липидными веществами, транспортируются в плазме крови в составе липопротеиновых частиц. Частицы эти подразделяют по размеру, плотности, относительному содержанию холестерина, триглицеридов и белков на пять больших классов: хиломикроны, липопротеины очень низкой плотности (ЛПОНП), липопротеины промежуточной плотности (ЛППП), липопротеины низкой плотности (ЛПНП) и липопротеины высокой плотности (ЛПВП) [2]. Традиционно ЛПНП считается «плохим» холестерином, а ЛПВП — «хорошим» (рис. 1).
Рисунок 1. «Плохой» и «хороший» холестерины. Участие различных липопротеиновых частиц в транспорте липидов и холестерина.
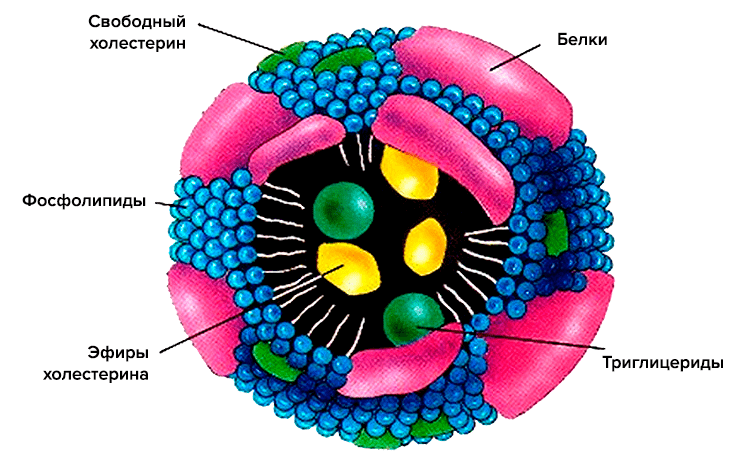
Схематично структура липопротеина включает неполярное ядро, состоящее по большей части из холестерина и триглицеридов, и оболочку из фосфолипидов и апопротеинов (рис. 2). Ядро — функциональный груз, который доставляется до места назначения. Оболочка же участвует в распознавании клеточными рецепторами липопротеиновых частиц, а также в обмене липидными частями между различными липопротеинами [3].
Рисунок 2. Схематическое строение липопротеиновой частицы
Баланс уровня холестерина в организме достигается следующими процессами: внутриклеточный синтез, захват из плазмы (главным образом из ЛПНП), выход из клетки в плазму (главным образом в составе ЛПВП). Предшественник синтеза стероидов — ацетил коэнзим А (CoA). Процесс синтеза включает, по крайней мере, 21 шаг, начиная с последовательного преобразования ацетоацетил CoA. Лимитирующая стадия синтеза холестерина в большой степени определяется количеством холестерина, абсорбируемого в кишечнике и транспортируемого в печень [4]. При недостатке холестерина происходит компенсаторное усиление его захвата и синтеза.
Транспорт холестерина
Систему транспорта липидов можно разделить на две большие части: внешнюю и внутреннюю.
Внешний путь начинается с всасывания в кишечнике холестерина и триглицеридов. Его конечный результат — доставка триглицеридов в жировую ткань и мышцы, а холестерина — в печень. В кишечнике пищевой холестерин и триглицериды связываются с апопротеинами и фосфолипидами, формируя хиломикроны, которые через лимфоток попадают в плазму, мышечную и жировую ткани. Здесь хиломикроны взаимодействуют с липопротеинлипазой — ферментом, который освобождает жирные кислоты. Эти жирные кислоты поступают в жировую и мышечную ткани для накопления и окисления соответственно. После изъятия триглицеридного ядра остаточные хиломикроны содержат большое количество холестерина и апопротеина Е. Апопротеин Е специфически связывается со своим рецептором в клетках печени, после чего остаточный хиломикрон захватывается и катаболизируется в лизосомах. В результате этого процесса освобождается холестерин, который затем преобразуется в желчные кислоты и выводится или участвует в формировании новых липопротеинов, образующихся в печени (ЛПОНП). При нормальных условиях хиломикроны находятся в плазме в течение 1–5 ч. после приема пищи [2], [3].
Внутренний путь. Печень постоянно синтезирует триглицериды, утилизируя свободные жирные кислоты и углеводы. В составе липидного ядра ЛПОНП они выходят в кровь. Внутриклеточный процесс формирования этих частиц схож с таковым для хиломикронов, за исключением различия в апопротеинах. Последующее взаимодействие ЛПОНП с липопротеинлипазой в тканевых капиллярах приводит к формированию остаточных ЛПОНП, богатых холестерином (ЛППП). Примерно половина этих частиц выводится из кровотока клетками печени в течение 2–6 ч. Остальные претерпевают модификацию с замещением оставшихся триглицеридов эфирами холестерина и освобождением от всех апопротеинов, за исключением апопротеина В. В результате формируются ЛПНП, которые содержат ¾ всего плазменного холестерина. Их главная функция — доставка холестерина в клетки надпочечников, скелетных мышц, лимфоцитов, гонад и почек [3]. Модифицированные ЛПНП (окисленные продукты, количество которых возрастает при повышенном содержании в организме активных форм кислорода, так называемом окислительном стрессе) могут распознаваться иммунной системой как нежелательные элементы. Тогда макрофаги их захватывают и выводят из организма в виде ЛПВП. При чрезмерно высоком уровне ЛПНП макрофаги становятся перегруженными липидными частицами и оседают в стенках артерий, образуя атеросклеротические бляшки.
Основные транспортные функции липопротеинов приведены в таблице.
| Класс | Размеры | Функция |
|---|---|---|
| ЛПВП | 4–14 нм | Транспорт холестерина от периферийных тканей к печени |
| ЛПНП | 20–22,5 нм | Транспорт холестерина, триглицеридов и фосфолипидов от печени к периферийным тканям |
| ЛППП | 25–35 нм | Транспорт холестерина, триглицеридов и фосфолипидов от печени к периферийным тканям |
| ЛПОНП | 30–80 нм | Транспорт холестерина, триглицеридов и фосфолипидов от печени к периферийным тканям |
| Хиломикроны | 75–1200 нм | Транспорт холестерина и жирных кислот, поступающих с пищей, из кишечника в периферические ткани и печень |
Регуляция уровня холестерина
Уровень холестерина в крови в большой степени определяется диетой. Пищевые волокна снижают уровень холестерина, а пища животного происхождения повышает его содержание в крови.
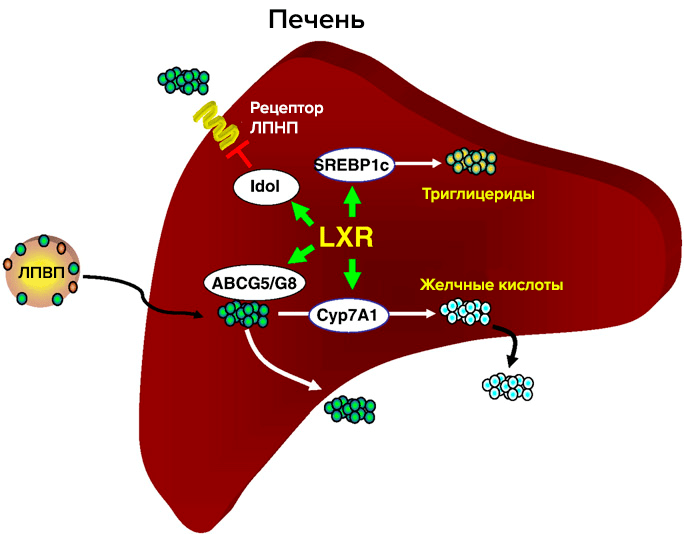
Один из основных регуляторов метаболизма холестерина — рецептор LXR (рис. 3). LXR α и β принадлежат к семейству ядерных рецепторов, которые образуют гетеродимеры с ретиноидным Х рецептором и активируют гены-мишени. Их естественные лиганды — оксистерины (окисленные производные холестерина). Обе изоформы идентичны на 80% по аминокислотной последовательности. LXR-α обнаружен в печени, кишечнике, почках, селезенке, жировой ткани; LXR-β в небольшом количестве обнаруживается повсеместно [6]. Метаболический путь оксистеринов быстрее, чем у холестерина, и поэтому их концентрация лучше отражает краткосрочный баланс холестерина в организме. Существует всего три источника оксистеринов: ферментативные реакции, неферментативное окисление холестерина и поступление с пищей. Неферментативные источники оксистеринов как правило минорные, но в патологических состояниях их вклад возрастает (окислительный стресс, атеросклероз), и оксистерины могут действовать наряду с другими продуктами перекисного окисления липидов [6]. Основное влияние LXR на метаболизм холестерина: обратный захват и транспорт в печень, вывод с желчью, снижение кишечного всасывания. Уровень продукции LXR различается на протяжении аорты; в дуге, зоне турбулентности, LXR в 5 раз меньше, чем в участках со стабильным течением. В здоровых артериях повышение экспрессии LXR в зоне сильного потока оказывает антиатерогенное действие [7].
Рисунок 3. Участие рецептора LXR в метаболизме холестерина в печени
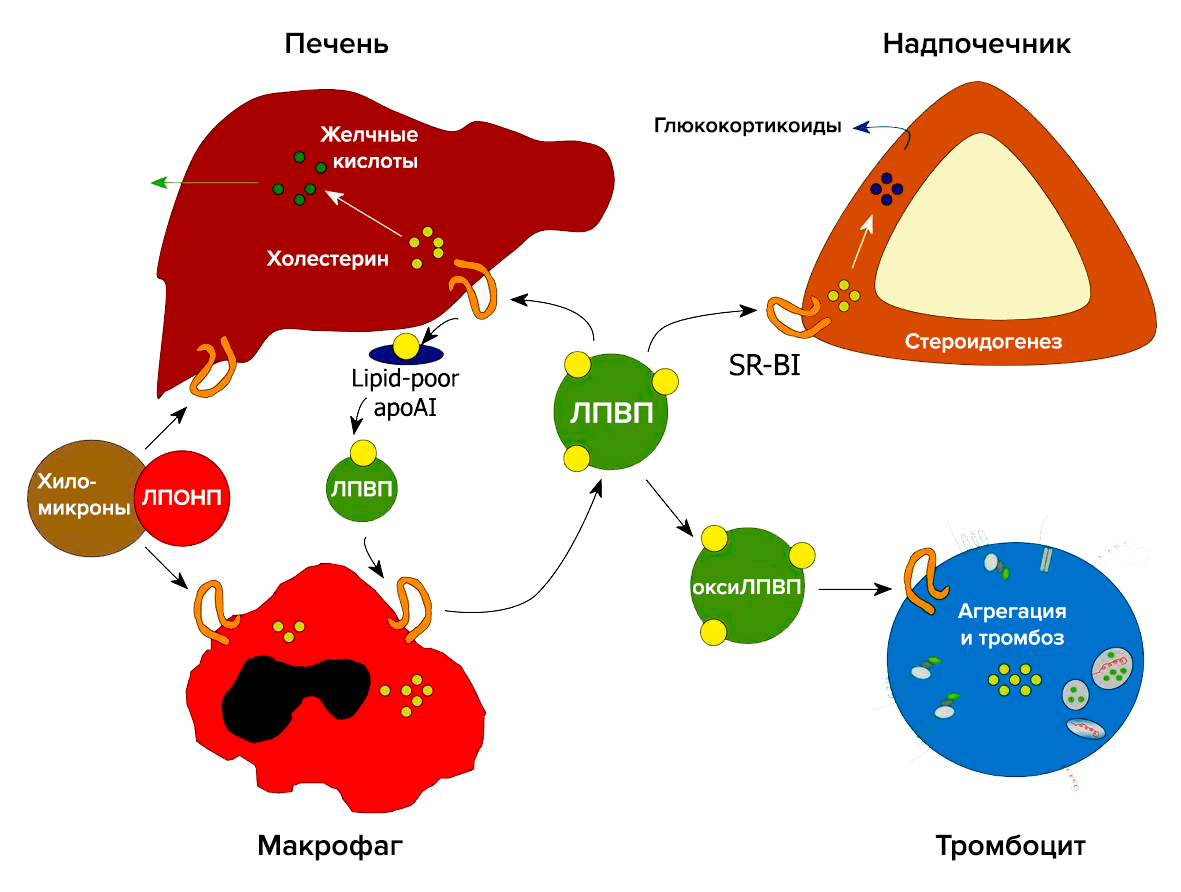
Важную роль в метаболизме холестерина и стероидов играет рецептор-«мусорщик» SR-BI (рис. 4). Он был обнаружен в 1996 году как рецептор для ЛПВП [8]. В печени SR-BI отвечает за избирательный захват холестерина из ЛПВП. В надпочечниках SR-BI опосредует избирательный захват этерифицированного холестерина из ЛПВП, который необходим для синтеза глюкокортикоидов. В макрофагах SR-BI связывает холестерин, что является первым этапом в обратном транспорте холестерина. SR-BI также захватывает холестерин из плазмы и опосредует его прямой выход в кишечник [9].
Рисунок 4. Участие рецептора SR-BI в метаболизме холестерина
Выведение холестерина из организма
Классический путь выведения холестерина: транспорт холестерина с периферии в печень (ЛПВП), захват клетками печени (SR-BI), экскреция в желчь и выведение через кишечник, где большая часть холестерина возвращается в кровь [10].
Основная функция ЛПВП — обратный транспорт холестерина в печень. Плазменные ЛПВП являются результатом комплекса различных метаболических событий. Состав ЛПВП очень различается по плотности, физико-химическим свойствам и биологической активности. Это сферические или дисковидные образования. Дисковидные ЛПВП в основном состоят из апопротеина A-I с вложенным слоем фосфолипидов и свободного холестерина. Сферические ЛПВП больше и дополнительно содержат гидрофобное ядро из эфиров холестерина и небольшого количества триглицеридов.
При метаболическом синдроме активируется обмен триглицеридов и эфиров холестерина между ЛПВП и триглицерид-богатыми липопротеинами. В результате содержание триглицеридов в ЛПВП повышается, а холестерина снижается (т.е. холестерин не выводится из организма) [11]. Отсутствие ЛПВП у людей встречается при болезни Tangier, главные клинические проявления которой — увеличенные оранжевые миндалины, роговичная дуга, инфильтрация костного мозга и мукозного слоя кишечника [3].
Если коротко обобщить, то страшен не сам холестерин, который является необходимым компонентом, обеспечивающим нормальную структуру клеточных мембран и транспорт липидов в крови, а кроме того он является сырьем для производства стероидных гормонов. Метаболические расстройства же проявляются при нарушении баланса ЛПНП и ЛПВП , что отражает нарушение системы транспорта липопротеинов, включающей работу печени, образование желчи и участие макрофагов. Поэтому любые заболевания печени, а также аутоиммунные процессы могут вызвать развитие атеросклероза даже при вегетарианской диете. Если мы вернемся к изначальным опытам Н.А. Аничкова по кормлению кроликов пищей, богатой холестерином, то увидим, что холестерин не встречается в естественном рационе кроликов и поэтому, как яд, нарушает работу печени, вызывает сильное воспаление сосудов и, как следствие, образование бляшек.
Восстановление этого баланса искусственным путем (например, на молекулярном уровне с использованием наночастиц) когда-нибудь станет основным способом лечения атеросклероза (см. «Наночастицами — по „плохому“ холестерину!» [13]). — Ред.
- Anitschkow N. and Chalatow S. (1983). Classics in arteriosclerosis research: On experimental cholesterin steatosis and its significance in the origin of some pathological processes by N. Anitschkow and S. Chalatow, translated by Mary Z. Pelias, 1913. Arteriosclerosis, Thrombosis, and Vascular Biology. 3, 178-182;
- Климов А.Н. Причины и условия развития атеросклероза. Превентивная кардиология. М.: «Медицина», 1977. — 260–321 с.;
- Cox R.A. and Garcia-Palmieri M.R. Cholesterol, triglycerides, and associated lipoproteins. Clinical methods: the history, physical, and laboratory examinations (3rd Edition). Boston: Butter-worths, 1990. — 153–160 p.;
- Grundy S.M. (1978). Cholesterol metabolism in man. West. J. Med. 128, 13–25;
- Википедия: «Липопротеины»;
- Wójcicka G., Jamroz-Wisniewska A., Horoszewicz K., Beltowski J. (2007). Liver X receptors (LXRs). Part I: Structure, function, regulation of activity, and role in lipid metabolism. Postepy Hig. Med. Dosw. 61, 736–759;
- Calkin A. and Tontonoz P. (2010). Liver X Receptor signaling pathways and atherosclerosis. Arterioscler. Thromb. Vasc. Biol. 30, 1513–1518;
- S. Acton, A. Rigotti, K. T. Landschulz, S. Xu, H. H. Hobbs, M. Krieger. (1996). Identification of Scavenger Receptor SR-BI as a High Density Lipoprotein Receptor. Science. 271, 518-520;
- Vrins C.L.J. (2010). From blood to gut: Direct secretion of cholesterol via transintestinal cholesterol efflux. World J. Gastroenterol. 16, 5953–5957;
- Van der Velde A.E. (2010). Reverse cholesterol transport: From classical view to new insights. World J. Gastroenterol. 16, 5908–5915;
- Wilfried Le Goff, Maryse Guerin, M.John Chapman. (2004). Pharmacological modulation of cholesteryl ester transfer protein, a new therapeutic target in atherogenic dyslipidemia. Pharmacology & Therapeutics. 101, 17-38;
- Липидный фундамент жизни;
- Наночастицами — по «плохому» холестерину!.
Всем известный медицинский факт гласит о том, что повышенный холестерин приводит не только к лишнему весу, но и к серьёзным сбоям в сердечно-сосудистой системе, выражающимся в образовании холестериновых бляшек как в крупных, так и мелких сосудах. Особенно это опасно для коронарных артерий, питающих мышцы сердца. Но так ли он опасен на самом деле и действительно ли стоит следить за ним? Расскажем обо всем в нашей статье.
Содержание
- Холестерин: что такое и откуда берётся?
- Чем полезен холестерин для разных возрастных групп?
- Плохой и хороший холестерин: в чем разница?
- Откуда появляется плохой холестерин?
- Отслеживание холестерина в крови
- Пищевой холестерин: вред или польза
- Рекомендованные лекарства
Холестерин: что такое и откуда берётся?
Холестерин представляет собой элемент, состоящий из липофилов, липидов и группы алкоголя. Он не растворяется в воде, в большей степени синтезируется в организме, но чаще поступает именно из пищи. Исследователи приводят соотношение 80/20 в пользу синтеза. Холестерин необходим для построения клеток, для правильного функционирования человеческого организма и целой системы органов, но в больших количествах приводит к сбою в их работе.
Доказано, что холестерин вырабатывается организмом самостоятельно. В этом участвуют:
- Печень;
- Почки;
- Желчь;
- Некоторые органы эндокринной системы.
Небольшая часть холестерина поступает из кишечника. Источником служат продукты питания (мясо, молоко, масло), содержащие большое количество жиров.
Чем полезен холестерин для разных возрастных групп?
Для мужчин холестерин служит одним из источников выработки тестостерона и андрогенов, которые способствуют правильному формированию мужских клеток и здоровой репродуктивной системы. Для женщин также важно получение холестерина как из продуктов питания, так и из печени. Однако если у неё имеются проблемы с гормональным фоном и выработкой гормонов в целом, то следует воздержаться от дополнительных источников липидных соединений. Это чревато не только проблемами со здоровьем, но и набором веса. Если же с гормональным фоном все в порядке, холестерин не представляет никакой опасности.
Взрослым людям рекомендуется снижать уровень продуктов, служащих дополнительным источником холестерина, так как органы сами вырабатывает необходимое количество этого элемента. Польза холестерина для организма на разных стадиях формирования неоспорима. Дети нуждаются в постоянном притоке этого вещества, так как от него зависит скорость и качество формирующихся клеток. В детском возрасте крайне важно следить за рационом ребёнка и включать в него продукты, которые будут способствовать насыщению липидами и холестерином, но в разумных количествах.
Синтезируемый через печень холестерин используется организмом для строительства новых клеток, отвечает за синтез гормонов, некоторых витаминов и защищает эритроциты от воздействия разного рода ядов. Оказывая благоприятный эффект на все системы органов, такой холестерин не просто полезен, но и необходим на всех стадиях развития и формирования здоровья. Но подобными полезными свойствами обладает хороший холестерин. Другой его подвид провоцирует проблемы со здоровьем и качеством жизни в целом.
Плохой и хороший холестерин: в чем разница?
Так в чем же ключевое различие между полезным веществом и опасным для жизни элементом? Дело в том, что и тот, и другой – один и тот же холестерин, только с разными наборами дополнительных веществ. Вредным соединение делает комплекс из липопротеинов определённой вязкости и плотности.
Если хороший холестерин служит источником для правильного функционирования, то плохой начинает оседать на стенки сосудов и создавать закупорку, рано или поздно приводящую к серьёзным заболеваниям (инфаркты или инсульты).
Разница между ними заключается в:
- Уровне вязкости (липопротеины низкой и очень низкой плотности как раз становится причиной проблем со здоровьем, хотя и оказывает положительный эффект при защите от ядовитых веществ);
- Количестве вещества в организме. Чем он выше — тем хуже состояние здоровья.
Липопротеины высокой плотности, которые поступают в основном из самого организма, положительно влияют на стенки сосудов. Вязкая структура выводит вредные вещества и разбивает бляшки. После этого элемент поступает в печень, где снова синтезируется в желчь и продолжает выполнять полезные функции. Плохой холестерин способен вызывать сбои в работе сердечно-сосудистой системы, вызывая боли в грудной клетке и проблемы с кровообращением. Попутно он может вызывать:
- Проблемы с печенью, поджелудочной и почками (органы не справляются с переработкой холестерина);
- Атеросклероз;
- Проблемы с весом (но только в случае гормональных нарушений или болезней печени и почек).
Откуда появляется плохой холестерин?
Довольно часто липопротеины низкой плотности вырабатываются печенью. Это случается при наличии серьёзных заболеваний или после болезней. Другой причиной может быть чрезмерное поступление быстрых углеводов и жирных продуктов питания в больших количествах. Переизбыток холестерина приводит к тому, что органы не успевают перерабатывать его. Низкая плотность вещества приводит к образованию жировых пятен прямо на стенках сосудов.
Но это далеко не все факторы, пагубно влияющие на полезность холестерина. Выделяют:
- Гормональные сбои у женщин и мужчин в разном возрасте;
- Наследственный фактор;
- Наличие большой жировой массы;
- Нарушение работы эндокринной системы;
- Заболевания печени и почек;
- Сидячий образ жизни и низкая подвижность;
- Курение;
- Употребление большого количества быстрых углеводов;
- Приём алкогольных напитков или ПАВ;
- Беременность и период лактации;
- Климакс и старческий возраст;
- Чрезмерный стресс или нарушения сна;
- Анемия;
- Заболевания дыхательной системы;
- Ожоги;
- Воспалительные процессы в организме.
К плохому воздействию холестерина на организм можно относить как его высокий, так и низкий уровень. Переизбыток вызывает нарушение работы органов, а недостаток — нехватку элементов для формирования клеток.
Отслеживание холестерина в крови
Знание того, какой холестерин хороший, не гарантирует стопроцентное снижение риска возникновения заболеваний. Уровень данного вещества в крови меняется довольно часто, поэтому при наличии определённых симптомов рекомендуется делать проверки чаще. Показаны они пациентам, имеющим наследственные заболевания, провоцирующие понижение или повышение показателей холестерина в крови.
При наличии факторов, провоцирующих скачки холестерина, рекомендуется делать проверки раз в полгода. Норма для взрослого человека составляет около 5,18 ммоль/л, а для детей — менее 4,4 ммоль/л. Незначительные колебания не говорят о наличии серьёзных отклонений, но чрезмерно высокие или низкие показатели опасны для жизни.
Внимание! Симптомы повышенного или пониженного холестерина могут не проявляться годами, поэтому своевременные проверки позволят не только поддерживать уровень здоровья, но и предотвратить серьёзные заболевания.
Пищевой холестерин: вред или польза
Дополнительным источником холестерина являются продукты питания, содержащие большое количество жиров или быстрых углеводов. Если первые могут положительно сказываться на здоровье, то вторые вызывают серьёзные проблемы с избыточным весом и сердечно-сосудистой системой. При лечении повышенного или пониженного холестерина применяются специальные диеты, включающие определённые продукты, влияющие на количество липопротеинов.
Повышать холестерин могут:
- Мясо;
- Молоко;
- Масло (растительное и сливочное);
- Маргарин;
- Майонез и соусы на его основе;
- Яйца;
- Копчённые продукты (колбасы, рыба);
- Хлебобулочные изделия;
- Сливки;
- Субпродукты.
Пополнение рациона подобными продуктами повысит уровень холестерина. Польза для организма может заключаться не только в получении дополнительного источника витаминов и минералов, но и в пополнении жиров. Но именно эти продукты в больших количествах провоцируют выработку плохого холестерина.
Для понижения уровня плохого холестерина чаще выбирают следующие продукты:
- Жирная рыба;
- Авокадо;
- Овощи;
- Фрукты;
- Орехи;
- Тыквенные семечки;
- Злаки.
Приём подобных продуктов позволяет накопить липопротеин высокой плотности, который выведет из организма бляшки и вредные образования. Снижение вредного холестерина позволит улучшить самочувствие, стабилизировать сердечно-сосудистую систему и восстановить рекомендуемый вес.
Однако одной диеты для восстановления здоровья будет недостаточно. Очень часто при лечении высокого уровня плохого холестерина применяются лекарственные средства разных групп. Если у пациента выявляется повышенный фон липопротеина низкой плотности, то к лечению следует подходить комплексно (диета, лекарства, физические нагрузки, избавление от стресса и вредных привычек).
Рекомендованные лекарства
Крайне нежелательно заниматься самолечением. Мы рекомендуем проконсультироваться с врачом перед началом приёма лекарственных средств, чтобы избежать побочных проявлений и ухудшения здоровья. Без дополнительной диеты достижение положительного эффекта невозможна.
Существует большое количество продуктивных лекарств для понижения холестерина. Следует помнить, что эти препараты снижают уровень холестерина, но не устраняют причину его появления, поэтому принимать их следует не курсовым приемом, а пожизненно, периодически регулируя дозировку.
Источники
- Национальные рекомендации ОССН, РКО и РНМОТ по диагностике и лечению ХСН (четвертый пересмотр). // Журнал Сердечная Недостаточность — 2013.
Информация представлена в ознакомительных целях и не является медицинской консультацией или руководством к лечению со стороны uteka.ru.
Расшифровываем показатели анализа крови на холестерин. 5 вопросов
Мы знаем, что холестерин — один из главных виновников атеросклероза и его осложнений: инфаркта и инсульта. Неужели всегда, когда повышен холестерин крови, нужно бить тревогу?
Консультация врача
Вы можете получить консультацию необходимого специалиста онлайн в приложении Доктис
Лаборатория
Вы можете пройти комплексное обследование всех основных систем организма
Напоминаем, на нашем портале вы можете найти ответы доктора Федорова на вопросы о том, как
правильно расшифровать показатели в общих анализах
мочи и крови, биохимическом
анализе крови, анализе
крови на липидный профиль, анализе
мочевого осадка. А также вы можете узнать, что означают некоторые изменения в электрокардиограмме.
Почему именно холестерин считается врагом номер один наших сосудов?
Вообще-то холестерин скорее друг, чем враг. Ведь представить жизнь без этого «строителя», входящего в состав
клеточной стенки всех наших органов и тканей, невозможно. Кроме каркасной функции, ему присущи не менее
важные: основная роль в выработке желчных кислот, витамина Д, большинства гормонов (кортизол, альдостерон,
тестостерон, эстрогены, прогестерон и т. д.). Однако целый ряд
исследований, проведенных с 60-х годов прошлого века до наших дней, убедительно доказал связь
гиперхолестеринемии (повышения уровня холестерина) и дислипидемии (нарушения соотношения содержания липидов в крови
за счёт превышения содержания одних и снижения концентрации других) с риском развития атеросклероза
сосудов.
Атеросклероз сосудов вызван отложением холестерина во внутренней стенке
сосудов с формированием атеросклеротических бляшек, вызывающих нарушение кровоснабжения сердца (стенокардия,
инфаркт миокарда), головного мозга (ишемический инсульт), нижних конечностей (перемежающаяся хромота, гангрена) и других
органов.
Почему выделяют хороший и плохой холестерин?
Дальнейшие исследования показали, что повышение уровня общего холестерина не всегда свидетельствует о повышении
риска атеросклероза. Дело в том, что в крови холестерин присутствует не в свободном виде, он связан
с переносчиками — липопротеидами. К периферическим органам и тканям (в том числе
сосудистой стенке) его переносят липопротеиды низкой и очень низкой плотности (ЛПНП и ЛПОНП), а из тканей
к печени транспортируют липопротеиды высокой плотности (ЛПВП). Оказалось, что высокий уровень общего
холестерина за счёт ЛПНП и ЛПОНП связан с повышенным риском атеросклероза, а повышение за счёт
ЛПВП, наоборот, способствует снижению этого риска. И если первая ситуация требует снижения уровня холестерина и лекарственного
лечения, то вторая не нуждается в коррекции.
Холестерин в составе ЛПНП и ЛПОНП называют «плохим», а в составе
ЛПВП — «хорошим». Эти переносчики холестерина отдельно обозначаются (LDL и HDL) в развернутом
анализе крови на холестерин, который называется «липидный профиль».
Что такое триглицериды? О чём свидетельствует повышение их уровня в крови?
Триглицериды, наряду с холестерином — еще одно «жировое депо» нашего организма. Но в отличие
от последнего, они не вырабатываются в печени, а полностью поступают с пищей. Главным
образом из мясных и молочных продуктов повышенной жирности.
Уровень триглицеридов колеблется в течение дня: после первого приема пищи их концентрация
в крови быстро возрастает и сохраняется на этом уровне 9−12 часов. Поэтому анализ крови на липидный
профиль следует сдавать не ранее, чем через 12 часов после приема пищи.
Главное, о чём свидетельствует повышение уровня триглицеридов – неправильное питание с избытком
животных жиров. Кроме того, уровень триглицеридов повышается при сахарном диабете и нарушении толерантности к глюкозе,
жировом гепатозе и циррозе печени, патологии желчного пузыря и желчных протоков, при некоторых других
заболеваниях, а также во время беременности.
Какой уровень общего холестерина можно считать нормальным?
Нормы холестерина в крови зависят от возраста. У новорожденного его уровень не превышает 3
ммоль/л. В дальнейшем появляются половые различия в содержании холестерина: у мужчин в молодом и среднем
возрасте его уровень повышается быстрее, чем у женщин, а в старости, наоборот снижается. У представительниц
слабого пола уровень холестерина до менопаузы увеличивается достаточно медленно, зато после наступления
климакса довольно быстро «догоняет» мужскую концентрацию и может её превысить. Это связано с воздействием
половых гормонов – андрогены способствуют повышению уровня холестерина, а эстрогены, наоборот,
снижению.
Средневозрастной нормой холестерина в крови принято считать 5,2 ммоль/ л. Если
уровень холестерина повышен более 6,22 ммоль/л, значительно повышается риск развития сердечно-сосудистых
заболеваний.
Уровень в «коридоре» от 5,2 до 6,22 ммоль/л считается промежуточным, для оценки возможных
рисков в этом случае обращают внимание на соотношение «плохого» и «хорошего»
холестерина, концентрацию триглицеридов, рассчитывают коэффициент атерогенности.
Что такое коэффициент атерогенности?
Этот показатель позволяет наглядно оценить риск развития сердечно-сосудистых заболеваний. В норме коэффициент
атерогенности составляет 2−3. При повышении от 3 до 4, риск развития атеросклероза и связанных
с ним сердечно-сосудистых заболеваний оценивают как умеренный, более 4 – высокий. В некоторых
случаях коэффициент атерогенности превышает 7 – тогда говорят о крайне высоком риске сердечно-сосудистых
заболеваний.
Знать уровень своего холестерина и периодически сдавать анализ крови на холестерин
считается в наши дни хорошим тоном и признаком внимательного отношения к здоровью.
К счастью, сегодня многие даже знают, как обозначается холестерин в биохимическом анализе крови (CHOL).Но,
как показывает практика, одного анализа на общий холестерин достаточно только в том случае, когда
показатель находится в пределах норме. Если же речь идёт о даже незначительно повышении, для
полноценной оценки ситуации и выбора правильной тактики лечения, необходимо сдавать полноценный анализ на липидный
профиль, включающий в себя кроме общего холестерина холестерин ЛПВП, ЛПНП и ЛПОНП, а также триглицериды.
Этот комплексный анализ даёт возможность рассчитать индекс атерогенности, являющий важным критерием оценки риска
атеросклероза.
Если у вас возникли вопросы, вы можете задать их врачу-терапевту,
воспользовавшись приложением Доктис.