Как правильно пишется слово «тахикардия»
тахикарди́я
тахикарди́я, -и
Источник: Орфографический
академический ресурс «Академос» Института русского языка им. В.В. Виноградова РАН (словарная база
2020)
Делаем Карту слов лучше вместе
Привет! Меня зовут Лампобот, я компьютерная программа, которая помогает делать
Карту слов. Я отлично
умею считать, но пока плохо понимаю, как устроен ваш мир. Помоги мне разобраться!
Спасибо! Я стал чуточку лучше понимать мир эмоций.
Вопрос: доволочённый — это что-то нейтральное, положительное или отрицательное?
Ассоциации к слову «тахикардия»
Синонимы к слову «тахикардия»
Предложения со словом «тахикардия»
- Важное значение имеют данные анализов, говорящие о повторном появлении описанных изменений после каждого из перенесённых ранее приступов тахикардии.
- Длительно существующая пароксизмальная тахикардия приводит к возникновению тромбов в полости предсердий.
- Синусовая тахикардия – увеличение числа сердечных сокращений.
- (все предложения)
Какой бывает «тахикардия»
Значение слова «тахикардия»
-
ТАХИКАРДИ́Я, -и, ж. Мед. Увеличение частоты сердечных сокращений, обусловленное различными физиологическими и патологическими влияниями. (Малый академический словарь, МАС)
Все значения слова ТАХИКАРДИЯ
Отправить комментарий
Дополнительно
Тахикардия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
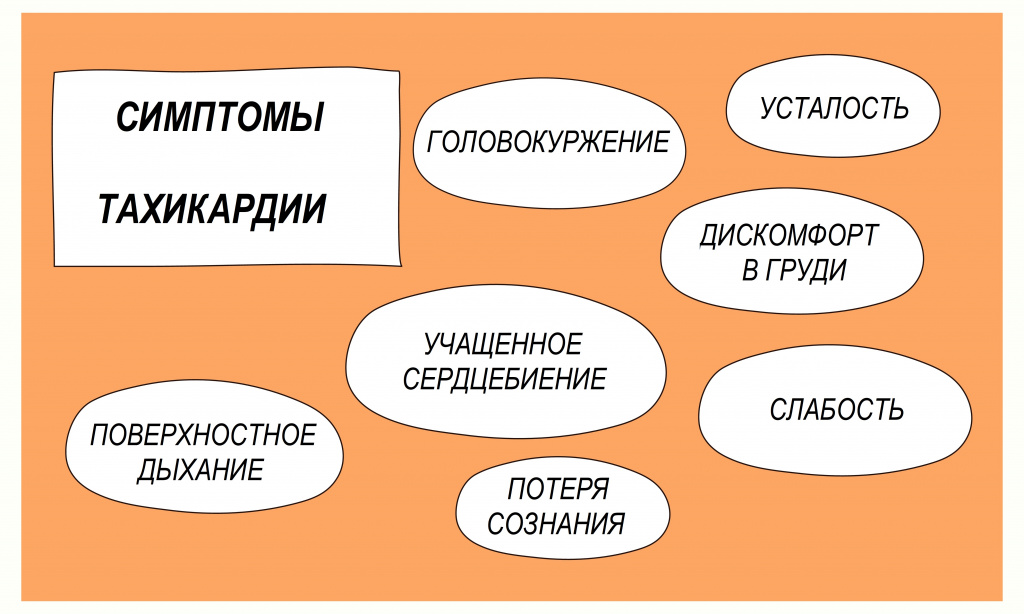
Тахикардия – состояние, при котором частота сердечных сокращений составляет более 100 ударов в минуту. Тахикардия не является самостоятельным заболеванием, а представляет собой симптом (проявление) некоторых заболеваний. Кроме учащенного сердцебиения это состояние характеризуется одышкой, слабостью, болью в груди, иногда потерей сознания.
При нарастающей одышке и боли в груди необходимо немедленно обратиться за медицинской помощью.
Разновидности тахикардии
Одна из классификаций разделяет тахикардию на физиологическую и патологическую.
Для физиологической тахикардии характерно отсутствие поражения сердечной мышцы и проводящих путей сердца. Такой вид тахикардии можно назвать компенсаторным, так как развиваются она в ответ на повышение потребности организма в кислороде, например, во время занятий спортом, психоэмоционального напряжения, нахождения на высокогорье и т.д.
Для физиологической тахикардии характерны следующие проявления:
- изменения частоты сердечных сокращений носят преходящий характер (не являются постоянными);
- присутствует очевидная связь с провоцирующим фактором (стрессом, сильным волнением, физическими нагрузками);
- по завершении действия провоцирующего фактора частота сердечных сокращений постепенно приходит в норму;
- отсутствуют патологии со стороны сердечно-сосудистой системы (например, врожденные пороки сердца, перенесенные инфаркты, поражения клапанного аппарата сердца и прочих нарушений ритма сердца).
Патологическая тахикардия наблюдается при следующих заболеваниях и состояниях:
- Гиперфункция щитовидной железы (гипертиреоз, тиреотоксикоз, диффузный токсический зоб).
- Заболеваний надпочечников с их гиперфункцией и, как следствие, повышенным выбросом адреналина в кровь.
- Поражения проводящих путей сердца вследствие перенесенного инфаркта, врожденной патологии клапанного аппарата сердца.
- Наличие анемии (снижения уровня гемоглобина крови).
- Поражения сердечной мышцы (например, миокардит, перикардит).
- Гормональная перестройка организма (беременность, климактерический период).
Возможные причины тахикардии
Тахикардия при гиперфункции щитовидной железы чаще отмечается у женщин, чем у мужчин. Повышение уровня гормонов щитовидной железы отражается на синусовом узле, который располагается в правом предсердии. Он генерирует электрические импульсы, вызывающие сокращения миокарда. При высоком уровне гормонов они воспроизводятся хаотично, воздействуя на сердце. В результате сердцебиение учащается, возникает тахикардия.
Дисфункция коры надпочечников, или болезнь Аддисона, при которой надпочечники не могут вырабатывать достаточное количество гормонов. Их дефицит приводит к тому, что почки начинают быстро выводить с мочой натрий и воду, возникает обезвоживание организма, нарушается водно-электролитный баланс, загущается кровь, замедляется циркуляция и кровоснабжение периферических тканей. На фоне этих изменений происходят патологические изменения сердечно-сосудистой системы.
При анемии увеличение числа сердечных сокращений обусловлено необходимостью поддерживать необходимый уровень кислорода в крови в условиях дефицита гемоглобина.
Напомним, что гемоглобин является переносчиком кислорода к тканям и находится в эритроцитах.
При снижении уровня гемоглобина увеличение частоты сердечных сокращений позволяет «прогонять» кровь с кислородом к тканям быстрее, что дает возможность частично поддерживать необходимый уровень оксигенации. Выделяют несколько видов анемий, в том числе связанных с патологией костного мозга (например, апластические анемии, лейкозы), с недостатком микроэлементов (железодефицитная, В12- и фолиеводефицитная анемии), анемии вследствие кровопотери (хронической и острой).
При подозрении на развитие анемии вследствие острой кровопотери необходимо незамедлительно обратиться за медицинской помощью.
Тахикардии беременных обусловлены как увеличением потребности организма матери и плода в кислороде, так и ростом потребления сывороточного железа, фолатов, цианокобаламина.
Тахикардия может развиться на фоне приема некоторых лекарственных препаратов, употребления кофе и кофеинсодержащих продуктов, энергетических напитков, содержащих таурин, табакокурения.
К каким врачам обращаться
При подозрении на патологию щитовидной железы или надпочечников нужно обратиться к эндокринологу. Для лечения состояний, связанных с нарушением работы сердца, – к кардиологу. При наличии анемии — к терапевту или гематологу. Беременные женщины наблюдаются в женской консультации, где врач – акушер-гинеколог может своевременно выявить патологию и назначить лечение.
Диагностика и обследования при тахикардии
При обращении пациента с симптомами, характерными для тахикардии, необходимо выяснить, является ли тахикардия первопричиной ухудшения самочувствия, побудившей пациента обратиться к врачу, или она вторична и имеется основное заболевание.
При наличии подозрений на патологию щитовидной железы определяют в крови уровень гормонов щитовидной железы (Т3 – трийодтиронин, Т4 – тироксин и их свободные фракции) и уровень тиреотропного гормона.
Для дифференциальной диагностики врач может рекомендовать комплекс лабораторных анализов (скрининг).
Для диагностики заболеваний надпочечников необходимо определить уровень альдостерона и ренина в крови и моче в условиях покоя и после проведения стресс-тестов, адренокортикотропного гормона, содержание в крови натрия и калия.
Калий, натрий, хлор в сыворотке крови (К+, Potassium, Na+, Sodium, Сl-, Chloride, Serum)
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl.
Краткая характеристика определяемых �…
Для определения степени выраженности анемии необходимо сдать общий анализ крови с определением уровня гемоглобина и эритроцитов.
Для более полной диагностики оценивается уровень сывороточного железа, витамина В12 (цианокобаламина), эритропоэтина, трансферрина и фолиевой кислоты.
Железо сыворотки (Iron, serum; Fe)
Определение концентрации железа в сыворотке крови в комплексе с другими тестами (см. белки, участвующие в обмене железа) используют в диагностике железодефицитны�…
Эритропоэтин (Erythropoetin)
Синонимы: Анализ крови на эритропоэтин; ЭПО; Гемопоэтин.
Erythropoietin; EPO.
Краткая характеристика исследуемого аналита Эритропоэтин
Эритропоэтин – гликоп�…
Трансферрин (Сидерофилин, Transferrin)
Синонимы: Переносчик железа; Сидерофилин. Siderophilin, Transferrin; Tf.
Краткая характеристика определяемого вещества Транферрин
Транферрин – плазменный бел�…
Фолиевая кислота (Folic Acid)
Фолиевая кислота − витамин, необходимый для нормального синтеза ДНК (особенно в онтогенезе) и процессов кроветворения.
Синонимы: Витамин В9; Фолацин; Пте�…
Для удобства существует комплекс диагностических мероприятий «анемия», позволяющий сократить время постановки диагноза.
Обследования во время беременности включают, в том числе, исследования, позволяющие контролировать баланс микроэлементов в организме матери.
Особое внимание во 2-м триместре уделяется уровню сахара в крови матери и плода. Для этого используется пероральный глюкозотолерантный тест.
Глюкозотолерантный тест при беременности
Синонимы: Анализ крови на ГТБ при беременности; Пероральный глюкозотолерантный тест (ПГТТ); Тест на толерантность к глюкозе; Проба с 75 граммами глюкозы.
Glucose toleranc…
При подозрении на заболевания сердца необходимо выполнить ЭКГ, ЭхоКГ.
ЭКГ за 5 минут
Исследование функциональных возможностей сердца – быстро, безболезненно и информативно.
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
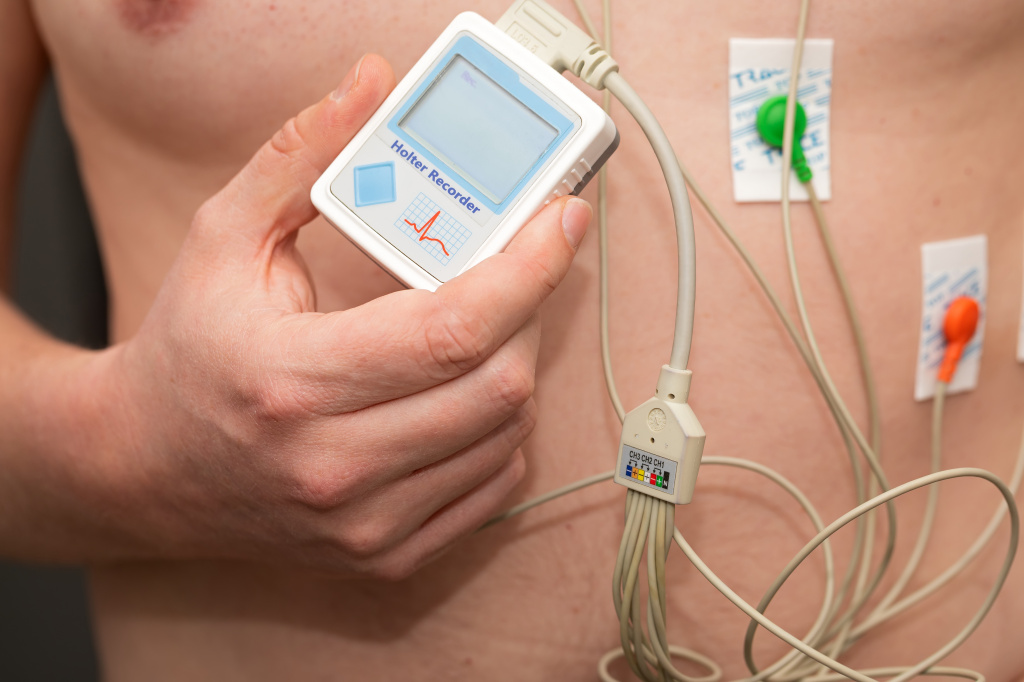
Мониторирование ЭКГ по Холтеру (холтеровское мониторирование) в течение 24, 48 или 72 часов проводят для подтверждения нарушений ритма сердца при отсутствии тахикардии в момент регистрации стандартной ЭКГ.
Для снижения частоты развития приступов тахикардии, вызванных приемом некоторых лекарственных препаратов, злоупотреблением кофе и табакокурением, достаточно ограничить поступление в организм этих веществ и отказаться от курения.
Поводом для обращения за медицинской помощью при тахикардии может стать:
- Внезапное появление одышки (чувства нехватки воздуха) и ее нарастание.
- Возникновение боли в груди, которая может отдавать в нижнюю челюсть, левую руку, лопатку, жжение, боль или дискомфорт в эпигастрии.
- Развитие резкой слабости, потеря сознания.
- Жидкий черный стул (в медицине данное состояние имеет название – мелена), являющийся клиническим признаком желудочно-кишечного кровотечения.
Лечение тахикардии
При формировании плана ведения пациента необходимо принимать во внимание следующее обстоятельство: если тахикардия развивается вследствие острого кровотечения, сердечной недостаточности, артериальной гипотензии или физической нагрузки, учащение ритма сердца является компенсаторным механизмом, подавление которого может привести к декомпенсации и резкому ухудшению состояния пациента. В этих случаях препараты, уменьшающие частоту сердечного ритма, не назначают.
При тахикардии, вызванной снижением уровня гемоглобина, выясняют его причину. Например, при железодефицитной анемии назначают препараты железа, при курсовом приеме которых за достаточно короткий срок отмечается положительная динамика.
При своевременном начале лечения В12- и фолиеводефицитной анемии уже через 7–10 дней в анализе крови отмечается повышение уровня ретикулоцитов, что говорит о правильности назначенной терапии.
Гиперфункция щитовидной железы корректируется препаратами, блокирующими синтез Т3-, Т4-гормонов. Подбором доз препарата, определением необходимости его назначения должен заниматься только врач-эндокринолог.
В лечении болезни Аддисона используются гормональные препараты, их выбор осуществляет врачом-эндокринологом с учетом индивидуальных особенностей пациента, исходя из данных анализов крови на содержание гормонов, уровня калия, натрия.
В лечении тахикардии, связанной с патологией сердечно-сосудистой системы, применяют различные группы препаратов, влияющие как на уровень артериального давления, так и на состояние самого миокарда. Например, группа препаратов, объединенных названием бета-блокаторы, снижает частоту сердечных сокращений, тем самым обеспечивая увеличение насыщения сердечной мышцы (миокарда) кислородом.
Источники:
- Дубикайтис Т.А. Обследование пациента с тахикардией в общей врачебной практике. Российский семейный врач, журнал. 20(3):2016. С. 35-46.
- Клинические рекомендации «Наджелудочковые тахикардии». Российское кардиологическое общество. 2020.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
9568
05 Марта
-
9567
24 Февраля
-
9635
16 Февраля
Похожие статьи
Пониженная температура тела
Пониженная температура тела: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Экстрасистолия
Экстрасистолия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Тремор рук
Тремор рук: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Заеды в уголках рта
Заеды в уголках рта: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Купероз
Купероз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Наша главная мышца, сердечная, состоит из правого и левого предсердий и желудочков. Работа сердца состоит в постоянном чередовании сокращения (систолы) и расслабления (диастолы), для этого необходим кислород, который доставляют артерии и более мелкие сосуды.
Во время систолы венозная кровь поступает в легочную артерию, обогащается кислородом и собирается в левом предсердии.
Во время диастолы кровь из левого предсердия разносится по всем органам, обогащая их кислородом. Кровь, отдавшая кислород, собирается в большую вену (венечный синус) и поступает через правое предсердие в правый желудочек.
Сердечный ритм – это чередование фаз систолы и диастолы, он поддерживается электрическими импульсами, которые генерируются в синусовом узле и управляют мускулатурой сердца.
Нормальным считается сердечный ритм или частота сердечных сокращений (ЧСС) от 60 до 90-100 в минуту (в зависимости от возраста и пола). У тренированных спортсменов нормальная ЧСС обычно ниже 60 ударов/мин.
Справка. При каждом сердечном сокращении и расширении стенки артерий колеблются, это колебание мы чувствуем в виде пульса. Как правило, значения ЧСС и пульса одинаковы, поэтому по пульсу можно определить ЧСС. Однако пульс может превышать ЧСС при некоторых сердечно-сосудистых патологиях и по физиологическим причинам: сразу после еды, при пребывании в непривычном климате или в горах, из-за чересчур высокой температуры в помещении.
Точное измерение ЧСС выполняется на электрокардиографе или другом медицинском аппарате.
Когда человек здоров, он не замечает, как работает его сердце. Прислушиваться к своему сердцебиению мы начинаем, только когда нарушается привычный ритм или появляется недомогание. Здоровое сердце бьется в так называемом синусовом ритме. Если он исчезает и/или ЧСС выходит из диапазона нормы, то диагностируется аритмия – нарушение сердечного ритма.
Когда ощущается учащенное сердцебиение и кажется, что сердце «трепещет» и сейчас выскочит из груди, этот симптом называют тахикардией. Тахикардия (Тах.) – существенное увеличение частоты сердечных сокращений (ЧСС) по сравнению с нормой, до 90-100 ударов/мин и более (в зависимости от возраста и пола), она является одним из видов аритмии, хотя ЧСС в этом случае остается равномерной.
Кроме учащенного пульса, могут возникать другие неприятные ощущения: тошнота, головокружение, слабость, одышка, боль и чувство сдавливания в груди, и т. д., вплоть до потери сознания.
Какой пульс нормальный?
Мы, как было сказано выше, можем самостоятельно оценить свою ЧСС по пульсу. Оптимальный пульс у каждого человека свой. Кроме того, частота пульса уменьшается в состоянии покоя или во сне, и увеличивается при физических нагрузках или при волнении и стрессах.
Частоту пульса можно увидеть в фитнес-зале во время занятий на кардиотренажерах. Грамотный тренер обязательно подскажет, каким должен быть максимальный пульс во время тренировки, чтобы не повредить своему здоровью.
Существует много таблиц, в которых приведен диапазон нормы ЧСС и пульса для взрослых и детей, причем данные могут несколько отличаться в разных источниках, например:
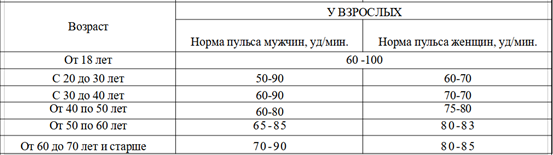
Лучше ориентироваться на усредненные цифры, результаты обследования состояния сердца и свое самочувствие.
Тах. может быть физиологической – естественной реакцией организма, как правило, не требующей лечения и патологической, вследствие какого-либо заболевания.
Причины физиологической тахикардии
· Сильные эмоциональные нагрузки, как отрицательные, так и положительные.
· Физические нагрузки: подъем по лестнице на несколько этажей без лифта, интенсивные занятия фитнесом.
· Жара, духота, высокая влажность воздуха и другие неблагоприятные и непривычные погодные условия.
· Побочное действие от приема некоторых лекарственных препаратов.
· Переедание.
· Злоупотребление алкоголем, энергетическими напитками, крепким чаем и кофе.
· Курение, употребление наркотиков и т. д.
После непродолжительного отдыха после перегрузки (обычно хватает 10 минут), пульс у здорового человека приходит в норму. Физиологическая Тах. не требует лечения. Однако, если ЧСС долго не уменьшается и появляются другие неприятные симптомы, это может быть проявлением патологической тахикардии и требует обращения к врачу.
Причины возникновения патологической тахикардии
Чаще всего Тах. вызывают заболевания сердечно-сосудистой системы:
· хроническая сердечная недостаточность,
· ишемическая болезнь сердца (ИБС),
· инфаркт миокарда,
· пороки сердца,
· артериальная гипертензия,
· воспалительные заболевания сердца и другие патологии сердца и сосудов.
Другие заболевания:
· сахарный диабет,
· гипертиреоз (повышение функции щитовидной железы),
· опухоли надпочечников,
· эмфизема легких,
· ожирение,
· вегетососудистая дистония, неврозы,
· анемия,
· панические атаки,
· обезвоживание, большая кровопотеря и др.
Причиной могут стать высокая температура, сильные боли. Если причины патологического повышения ЧСС выявить не получается, Тах. называют идиопатической.
Виды тахикардии
В зависимости от источника развития Тах. разделяют на несколько типов: синусовая, пароксизмальная, фибрилляция предсердий (мерцательная аритмия) и др.
Синусовая тахикардия
Синусовой тахикардией называют увеличение ЧСС до 100 и более ударов в минуту, под управлением синусового узла. Нарастание ЧСС может быть нормальной физиологической реакцией на различные нагрузки (эмоциональные и физические), прием некоторых лекарственных препаратов или влияние токсических веществ. После нормализации ситуации ЧСС постепенно спадает.
Повышается ЧСС также при различных заболеваниях и патологиях: лихорадке, шоке, гипотонии, инфаркте миокарда, гипоксии и др.
Если синусовая тахикардия неоднократно возникает «на ровном месте», без внешних воздействий, она считается патологической.
Пароксизмальная тахикардия
Это внезапное учащение ЧСС до 140-220 ударов/мин и более, ведущее к исчезновению нормального синусового ритма. Такое состояние может продолжаться всего несколько секунд. Если оно длится несколько часов и даже суток, то это угрожает жизни и здоровью и требует срочного лечения в стационаре.
В зависимости от места выхода электрического импульса пароксизмальную Тах. делят на предсердную, атриовентрикулярную или желудочковую.
1. Во время приступа предсердной (наджелудочковой) тахикардии ЧСС поднимается до 140-250 ударов/мин, но сердечный ритм остается правильным. Название патологии указывает на место формирования «неправильных» электрических импульсов (в предсердиях или над желудочками). Чаще встречается у пожилых людей, приступ может продолжаться долго (до одной недели) и, как правило, не сильно ухудшает качество жизни пациента, но в некоторых случаях может вызвать опасные осложнения.
2. Атриовентрикулярная (предсердно-желудочковая) – чаще развивается из-за перенесенных операций на сердце, ИБС, пролапса митрального клапана или приема сердечных гликозидов.
3. При желудочковой Тах. сердечный ритм не менее 120 ударов/мин создается в нижних камерах сердца. Возможные причины: ИБС, кардиомиопатия и другие сердечные заболевания. Считается более опасной, чем предсердная форма.
Мерцательная аритмия (фибрилляция предсердий)
Одна из частых форм нарушения сердечного ритма, при которой пульс становится неравномерным («фибрилляция» переводится как «мерцание, дрожание») и растет до 300 и более ударов в минуту. Главная опасность состоит в формировании тромбов и высоком риске инсульта. Этой патологией чаще страдают пожилые люди, у женщин степень риска выше. Причины развития мерцательной аритмии – поражение сердечных клапанов, ИБС, гипертония, другие сердечные патологии, а также заболевания легких, щитовидной железы, ожирение, сахарный диабет, обструктивное ночное апноэ (частичная остановка дыхания во сне, обычно сопровождаемая храпом) и др.
Осложнения
Из-за учащения сердечных сокращений ухудшается в той или иной степени доставка кислорода к сердцу, это может нарушить его работу и увеличить риск инсульта. Особенно опасны формы Тах. с ЧСС свыше 170 ударов/мин.
Возможные осложнения:
· Тромбоэмболии (закупорка артерий) и ишемический инсульт, особенно при фибрилляции предсердий.
· Обморок и внезапная смерть (чаще при желудочковой тахикардии).
· Инфаркт миокарда у страдающих ИБС.
· Кардиогенный шок.
Диагностика
Тахикардию часто сопровождает одышка, бледная и влажная кожа. Важную роль играют аппаратные исследования:
· ЭКГ для определения ритмичности и частоты сердечных сокращений,
· суточное мониторирование ЭКГ позволяет выявить и проанализировать все типы нарушения сердечного ритма и работы сердца,
· эхокардиография и МРТ сердца для обнаружения патологий внутри сердечной мышцы.
Необходимо проверить состояние эндокринной системы, для этого нужно сделать анализ крови на гормоны надпочечников и щитовидной железы. В зависимости от формы и симптомов Тах. назначается общий анализ крови, обследование невролога и ЭЭГ головного мозга. Также нужно проверить наличие инфекционных заболеваний или анемии.
Лечение тахикардии
Методы лечения зависят от типа патологии и выявленных причин ее возникновения. При физиологической синусовой Тах. приема лекарств не требуется, нужно проследить, какие факторы вызывают учащение пульса и по возможности их устранить или минимизировать.
При патологической Тах. в первую очередь лечат основное заболевание, являющееся ее причиной, во многих случаях после успешного решения главной проблемы тахикардия также исчезает. Острый приступ тахикардии, угрожающей здоровью и жизни пациента, снимают лекарственными препаратами.
Если медикаментозное лечение не дает эффекта, то в качестве неотложной помощи используют стимуляцию сердца разрядом электрического тока с помощью дефибриллятора. Для устранения источников патологических импульсов применяют современный метод радиочастотной абляции (РЧА).
Тахикардия у беременных
Проблема встречается очень часто, основная причина – большая нагрузка на сердечно-сосудистую систему будущей мамы. При росте матки меняется положение сердца, поднимается кверху диафрагма и усиливается давление на сосуды.
В основном учащение ЧСС у беременных на 20% и выше считается физиологической нормой, ведь объем циркулирующей в организме крови в этот период значительно возрастает.
Однако, если есть беспокоящие симптомы: боли в сердце, головокружение или обмороки, онемение отдельных частей тела, то надо обратиться к врачу. Тах. может возникнуть при внематочной беременности, кровотечении, отслойке плаценты и вследствие сопутствующих заболеваний.
Тахикардия у детей
Нормальная ЧСС сильно зависит от возраста ребенка, самые высокие показатели у новорожденных, затем они постепенно снижаются. Учащенное сердцебиение в раннем возрасте связано с быстрым ростом и развитием ребенка. По мере взросления ЧСС постепенно приближается к взрослым нормам.
Чаще всего у детей развивается наджелудочковая Тах., которая самостоятельно проходит с возрастом. При желудочковой Тах., опасной для жизни, лечение обязательно. Дети, страдающие тахикардией, часто проявляют беспокойство, капризничают, новорожденным свойственна повышенная сонливость. Патология встречается, главным образом, у детей астенического сложения: с узкой грудной клеткой и слабыми мышцами. Поскольку маленький ребенок не может рассказать о том, что его беспокоит, главный метод диагностики – это лабораторные и инструментальные исследования.
Норма ЧСС для детей
Профилактика
· обращаться к кардиологу в случае учащения сердечного ритма;
· своевременно лечить сопутствующих заболеваний;
· отказаться от алкоголя и напитков с кофеином;
· употреблять меньше жирной и сладкой пищи;
· в случае дефицита в организме магния и калия принимать витамины, содержащие эти микроэлементы (после консультации специалиста);
· регулярно гулять на свежем воздухе (не менее 30 мин в день);
· давать себе щадящие физические нагрузки.
https://probolezny.ru/tahikardiya/
https://yandex.ru/health/turbo/articles?id=4361
https://yandex.ru/health/turbo/articles?id=4479
https://cardiograf.com/ritm/uvelichenie/tahikardiya-simptomy-i-lechenie.html
https://www.celt.ru/napravlenija/kardiologija/simptomy/tahikardija/
https://medaboutme.ru/articles/takhikardiya_pri_beremennosti_norma_ili_patologiya/
https://pulse.mail.ru/article/chem-chasche-puls-tem-koroche-zhizn-kakoj-puls-schitaetsya-normalnym-5193125532040713563-5222721531520604784/
Тахикардия или учащенное сердцебиение сопровождает большой круг болезней и жизненных ситуаций. Но как симптом или признак. Например, повышение температуры тела – тахикардия, отравление – опять она, волнение, испуг и даже радость – без тахикардии как-то не получается. Любовь, испуг, спорт, кофе, хорошее (или плохое) вино – понятия совершенно разные, но их связывает и объединяет ускоренный ритм сердечных сокращений. Сердце бьется усиленно, кажется, выпрыгнуть может, и человек это чувствует.
Когда тахикардия не является признаком болезни, она все равно с разной частотой посещает различных людей, поскольку не у всех одинаковая вегетативная нервная система, которая все это регулирует и на все реагирует. Есть люди сдержанные (не только внешне) и хладнокровные, есть чувствительные и эмоциональные. Естественно, у последних учащение пульса будет наблюдаться несколько раз в день и ничего с этим не поделать, ведь, как известно, характер не вылечить. Однако возникающее часто усиленное сердцебиение не проходит бесследно, поэтому тахикардия делится на физиологическую и патологическую, где последняя указывает на неблагополучие в организме.
Тахикардия. Какая она бывает?
С физиологической тахикардией, наверное, читателю все понятно: чувства и эмоции, в основном, А вот патологическая классифицируется по несколько иным признакам (локализация и причины) и может быть представлена в следующем виде:
- Синусовая с увеличением ЧСС свыше определенного показателя по сравнению с возрастной нормой (для взрослых – >90 ударов в минуту), при которой импульс идет из синусового узла, являющегося водителем ритма;
- Пароксизмальная, имеющая различное происхождение, поэтому в ней выделяют формы: предсердная (=атриовентрикулярная), наджелудочковая (=суправентрикулярная), желудочковая (=вентрикулярная).
источники тахикардий
Кроме этого, существует еще и непароксизмальная форма тахикардии, которую называют ускоренным эктопическим ритмом. Она занимает свое место в педиатрии и практически не рассматривается во «взрослой» классификации, хотя иной раз диагностируется у вполне совершеннолетних, хоть и молодых, людей. Она отличается от пароксизмальной тем, что не возникает вдруг, а развивается постепенно и не дает такую частоту ЧСС, которая обычно колеблется в пределах 100-150 ударов в минуту. Отличается от ПТ и продолжительность приступа во времени, ускоренный эктопический ритм может длиться несколько минут, а может затянуться на недели или на месяцы. При выслушивании даже хорошему терапевту весьма затруднительно отличить такую тахикардию от синусовой. Лишь снятая в динамике ЭКГ может прояснить картину и поможет установить диагноз.
Симптоматика ускоренного эктопического ритма на первых порах скудная и только, если приступ задержался, больные могут отмечать появившееся недомогание, непонятную слабость, одышку, изредка – сердечные боли. Но непароксизмальная тахикардия не так безобидна, как может показаться на первый взгляд. После месяца (и более) своего присутствия, она снижает сократительную способность сердечной мышцы, что приводит к развитию сердечной недостаточности.
Почему возникает синусовая тахикардия (СТ)?
Синусовую тахикардию иной раз именуют синусоидальной, от чего положение ее в классификации нарушений сердечного ритма не меняется, однако правильнее называть ее все же синусной, ведь именно о такой форме будет идти дальнейшее повествование.

Для синусовой тахикардии (СТ) свойственна сохраненная мелодия сердца, правильный регулярный ритм при повышенной частоте сердечных сокращений, и постепенное замедление ритма, когда сердце успокаивается.
Причины ускоренного синусового ритма довольно разнообразны:
- Симпатикотония (повышенный тонус симпатического отдела вегетативной нервной системы), что объясняет возникновение частых сердцебиений у эмоционально-лабильных людей при ВСД (вегето-сосудистая дистония);
- Снижение тонуса блуждающего нерва (ВСД), которое, подобно симпатикотонии, повышает автоматизм синусового (синоатриального – СА) узла и приводит к увеличению ЧСС;
- Ишемия или другие повреждения СА-узла;
- Инфекционные и токсические агенты, поражающие синусовый узел;
- Лихорадка;
- Заболевания щитовидной железы (тиреотоксикоз);
- Сердечно-сосудистая недостаточность;
- Миокардит;
- Анемия различного происхождения;
- Кислородное голодание;
- Артериальная гипотензия (пониженное давление), высокое АД для синусовой тахикардии, в целом, не характерно;
- Гиповолемия (при большой и массивной кровопотере);
- Прием некоторых лекарственных препаратов;
- Наследственность и конституция, что, впрочем, случается довольно редко.
Синусовую тахикардию на ЭКГ можно представить таким образом:
- Зубцы ЭКГ при синусовом ускоренном ритме у взрослых не изменяются и от нормы практически не отличается (у детей при ВСД отмечается появление сглаженного или вообще отрицательного зубца Т).
- Хорошо заметны укорочения интервалов: R–R между сердечными циклами, Т-Р (даже иногда зубец Р наслаивается на зубец Т предыдущего комплекса). Интервал Q–T (продолжительность электрической систолы желудочков) также имеет тенденцию к уменьшению;
- Для выраженной СТ характерно смещение сегмента ST ниже изолинии.
Как лечить ускоренный синусовый ритм?
Очень часто при синусовой тахикардии люди не жалуются, если нет уж очень неприятных ощущений. Кто корвалол накапает, кто валериану в таблетках или в каплях схватит, а кто-то вообще тазепам в домашней аптечке держит. Подобные меры, в общем-то, правильны при ВСД, поскольку эти препараты, обладая седативным действием, успокаивают нервную систему и утихомиривают ритм.

Между тем, СТ может оставаться и оказывать неблагоприятное воздействие на сердечную гемодинамику, поскольку за счет укорочения диастолы, сердце не имеет возможности отдыхать, что приводит к снижению сердечного выброса и кислородному голоданию сердечной мышцы. При этом страдает и коронарное кровообращение, поэтому если такие приступы повторяются часто и не имеют под собой видимых причин, то следует получить консультацию терапевта. Возможно, человек имеет какую-то патологию, о которой и сам пока не догадывается.
После обследования и выяснения причины тахикардии врач решает, чем и как лечить больного. Как правило, лечение направлено на основную болезнь (анемия, гипотония, тиреотоксикоз и т.д). Если это вегетативная дисфункция, то подойдут седативные препараты (вышеуказанные), физиопроцедуры (электросон, расческа), с дополнительным назначением β-блокаторов (анаприлин, обзидан, индерал) или изоптина. Миокардиты, помимо противовоспалительной терапии, хорошо реагируют на панангин, аспаркам (препараты калия), кокарбоксилазу. Сердечно-сосудистая недостаточность требует применения сердечных гликозидов, которые подберет врач.
Пароксизм – значит, приступ
Главной характерной чертой пароксизмальной тахикардии (ПТ) является ее внезапное начало и такое же внезапное прекращение. Причины и развитие ПТ напоминают таковые при экстрасистолии.
виды пароксизмальных тахикардий
Локализации источников тахикардий
В основе классификации пароксизмальной тахикардии лежит локализация эктопического очага, поэтому в некоторых источниках можно встретить такие формы ПТ, как предсердная, атриовентрикулярная, желудочковая, а в некоторых – предсердная и атриовентрикулярная объединены в одну группу суправентрикулярных (наджелудочковых) тахикардий.
Это объясняется тем, что в большинстве случаев их просто различить невозможно, слишком тонкая грань между ними, поэтому рассматривая пароксизмальную тахикардию (ПТ), можно заметить, что в отношении классификации имеет место расхождение мнений различных авторов. В связи с этим формы ПТ до сих пор четко не определены.
Некоторая путаница в классификации является следствием больших трудностей в диагностическом плане, поэтому тонкости и споры на этот счет лучше оставить профессионалам. Однако чтобы читателю было понятно, следует отметить: если на практике разграничить такие формы, как предсердная и атриовентрикулярная не представляется возможным, то употребляется один из двух терминов – суправентрикулярная или наджелудочковая.
Человек, не имеющий соответствующих медицинских знаний, тем более во всех этих сложностях не разберется, поэтому, став очевидцем приступа пароксизмальной тахикардии, больному следует оказать первую помощь в пределах своей компетенции. А именно: уложить, успокоить, предложить глубоко дышать, накапать корвалол или валериану и вызвать бригаду скорой помощи. Если больной уже получает противоаритмическое лечение, то можно попытаться снять приступ имеющимися у него таблетками.
При невыясненном происхождении приступа, любая самодеятельность может навредить, поэтому первая помощь будет ограничиваться вниманием и пребыванием рядом до приезда «скорой». Исключение составляют люди, имеющие определенные навыки оказания первой помощи при ПТ и обученные вагусным приемам, которые, впрочем, могут оказаться не столь эффективными, а иногда оказать обратное действие.
Суправентрикулярные (наджелудочковые) тахикардии
Эти тахикардии, хоть и включены в одну группу, однако по происхождению, клиническим проявлениям и причинам неоднородны.
Для предсердной ПТ характерна ЧСС в пределах 140-240 ударов в минуту, но чаще всего можно наблюдать тахикардию, когда пульс составляет 160-190 уд/мин, при этом отмечается его строгая нормальная ритмичность.
предсердная форма наджелудочковой тахикардии на ЭКГ
На ЭКГ по изменению зубца Р можно судить о локализации эктопического очага в предсердиях (чем больше он изменяется, тем дальше от синусового узла находится очаг). По причине того, что эктопический ритм очень высокий, желудочки получают только каждый второй импульс, что ведет к развитию атриовентрикулярной блокады 2 ст., а в иных случаях может развиться внутрижелудочковая блокада.
Приступ ПТ может сопровождаться определенными признаками, появление которых зависит от формы тахикардии, причины и состояния сердечно-сосудистой системы. Таким образом, во время пароксизма у людей могут присутствовать или развиваться симптомы и осложнения:
- Головокружение, обморок (нарушение мозгового кровотока);
- Вегетативная симптоматика (дрожание конечностей, слабость, потливость, поташнивание, усиленный диурез);
- Одышка (возникает, если нарушается кровообращение в малом круге);
- Острая левожелудочковая недостаточность (при наличии органических изменений в сердце);
- Аритмогенный шок, обусловленный резким падением АД – весьма серьезное последствие;
- Боли, возникающие в результате нарушения коронарного кровообращения;
- Острый инфаркт миокарда, как следствие поражения сосудов сердца.
Эти симптомы в одинаковой мере характерны и для желудочковой, и для суправентрикулярной ПТ, правда, острый инфаркт миокарда в большей степени относится к последствиям ЖПТ, хотя и при СВПТ не является исключением.
Многообразие тахикардий наджелудочковой локализации:

Медленные предсердные тахикардии
Тахикардию с ЧСС 110-140 уд/мин называют медленной и относят к непароксизмальной. Она, как правило, умеренная, начинается без предварительных экстрасистол, не нарушает гемодинамику и возникает обычно у людей, не имеющих органических поражений сердца, хотя иной раз может встретиться при остром инфаркте миокарда в самом начальном его периоде. Очень часто возникновению такой тахикардии способствует психоэмоциональное напряжение при имеющейся другой патологии (пониженное давление или, наоборот, высокое, вегетативная дисфункция, тиреотоксикоз и др.).
Подавление подобных приступов достигается назначением:
- Блокаторов кальциевых каналов (верапамил, изоптин);
- Анаприлина (под язык), а если установлено, что тахикардию спровоцировал стресс, то с него и начинают, однако здесь не следует забывать, что этот препарат противопоказан в случае выраженной артериальной гипотензии или бронхоспастических реакций в анамнезе;
Необходимо отметить, что изоптин для внутривенного введения не применяется одновременно с анаприлином, поскольку такое сочетание создает опасность развития асистолии или полной атриовентрикулярной блокады. Кроме этого, если принятые меры по устранению тахикардии оказываются недейственными в течение 3 часов, то больной подлежит госпитализации в специализированную клинику.
Быстрые предсердные тахикардии

Быстрыми называют тахикардии, начинающиеся предсердными эктрасистолами и отличающиеся повышением частоты сердечных сокращений до 160-190, а в некоторых случаях и до 240 уд/мин. Начало и конец приступа у таких тахикардий – острые, однако пароксизм больные чувствуют за некоторое время появлением экстрасистол. Быстрый и высокий сердечный ритм способен существенно влиять на артериальное давление и кровообращение не в лучшую сторону. Причинами приступов тахикардии такого типа являются:
- Нейроциркуляторная (вегето-сосудистая) дистония, особенно, у лиц молодого возраста;
- Водно-электролитный дисбаланс (дефицит калия, накопление в организме излишней воды и натрия);
- Пролапс или порок митрального клапана;
- Аномалия предсердной перегородки;
- Кардиосклероз (у пожилых пациентов)
Медикаментозное воздействие на ПТ у молодых людей в данном случае заключается во введении новокаинамида (при нормальном АД) или этмозина, однако эти мероприятия могут осуществляться только врачом. Больной самостоятельно может лишь принимать назначенный ему ранее противоаритмический препарат в таблетках и вызвать «скорую», которая, если приступ не удастся снять в течение 2 часов, отвезет его на лечение в стационар.
Пожилого человека и людей с органическими поражениями сердца от ПТ такой формы спасает введение дигоксина, который, однако, тоже не предназначен для самостоятельного применения. Дигоксин должен ликвидировать тахикардию в течение часа и, если этого не случается, больной также отправляется в кардиологический стационар.
Предсердная тахикардия с атриовентрикулярной блокадой 2 ст.
Это особый вид предсердной пароксизмальной тахикардии, который, прежде всего, связывают с дигиталисной интоксикацией (длительный прием сердечных гликозидов) и другими заболеваниями:
- Хронической бронхолегочной патологией (неспецифической);
- Острым дефицитом калия, который случается при пункции полостей (брюшной, плевральной) и бесконтрольном приеме мочегонных средств;
- Эмболией в бассейне легочной артерии (ТЭЛА);
- Тяжелым кислородным голоданием;
- При врожденных пороках сердца.
Частота сердечных сокращений в случаях такой тахикардии колеблется в пределах 160-240 ударов в минуту и приступ очень напоминает трепетание предсердий, поэтому легким состояние больного назвать никак нельзя.
Прежде, чем начинать лечить такую форму ПТ, врач отменяет сердечные гликозиды и назначает:
- Введение унитиола внутривенно;
- Капельное вливание хлорида калия (контроль ЭКГ!).
Лечение больного проводится только в стационарных условиях!
«Хаотическая» многоочаговая предсердная тахикардия – еще один вид ПТ, она свойственна пожилым людям:
- Имеющим хронические заболевания бронхов и легких;
- С дигиталисной интоксикацией, сахарным диабетом и ИБС;
- Ослабленным людям с лихорадкой, сопровождающей различные воспалительные процессы.
«Хаотическая» тахикардия довольно устойчива к медикаментозным препаратам и лечебным мероприятиям в целом, поэтому больной машиной скорой помощи (с сиреной!) должен быть доставлен в кардиологический центр.
Атриовентрикулярная тахикардия
пример тахикардии, исходящей из АВ-узла (АВ-узловая) на ЭКГ
Атриовентрикулярные тахикардии относятся к самым распространенным видам наджелудочковой ПТ, хотя многие годы они числились вариантом «классической» предсердной тахикардии. Кроме этого, они представлены несколькими формами:
- Узловая, более характерна для пожилого возраста;
- АВ тахикардия, сопутствующая синдрому WPW, причем приступы ее зачастую начинаются еще в детском или в юношеском возрасте;
- Сопровождающая синдром LGL;
- АВ тахикардия, возникающая у лиц, имеющих скрытые добавочные пути (преимущественно молодые люди).
Невзирая на различие форм, эти АВ тахикардии объединяют общие признаки и общие клинические проявления, свойственные и для других вариантов наджелудочковой тахикардии (см. выше).
В большинстве случаев пароксизм этой тахикардии возникает на фоне органических поражений сердца, то есть, хронической патологии. Больные в подобных ситуациях неплохо приспособлены к своим болезням и умеют снимать приступ сами с помощью вагусных методов, эффект которых, впрочем, со временем слабеет. Кроме этого, если приступ затягивается, то можно дождаться таких нежелательных последствий, как нарушение кровообращения, что заставляет человека все-таки обращаться за медицинской помощью, поскольку самому избавиться от накативших ощущений уже не получается.
Госпитализация больных с АВ ПТ осуществляется, если имеют место последствия и осложнения, в остальных случаях человека положено лечить дома подобранными антиаритмическими лекарственными препаратами в таблетках. Обычно это верапамил или изоптин (что в принципе одно и то же), которые больным надлежит принимать после еды в рекомендованных врачом дозах.
Желудочковая тахикардия. Предвестники, фон, причины и последствия

Предвестником желудочковой пароксизмальной тахикардии (ЖПТ) в большинстве случаев выступают желудочковые экстрасистолы, фоном:
- ИБС, органические поражения сердечной мышцы после ИМ;
- Постинфарктная аневризма;
- Миокардиты;
- Кардиомиопатиии; (постоянно-возвратная форма ЖПТ)
- Врожденный порок сердца и приобретенный (последствия ревматизма);
- Артериальная гипертензия (высокое АД);
- Пролапс митрального клапана (редко);
- Дигиталисная интоксикация (около 1,5-2 %)
Генетическая предрасположенность, пожилой возраст и мужской пол усугубляют ситуацию. Правда, иной раз, хоть и очень редко, ЖПТ может возникать у молодых, вполне здоровых молодых людей, не имеющих сердечной патологии. К таковым могут относиться люди, профессионально занимающиеся такими видами спорта, которые дают чрезмерные нагрузки и требуют большой самоотдачи. «Сердце спортсмена» чаще не выдерживает после усиленной тренировки, заканчивающейся «аритмической смертью».

В основе возникновения желудочковой пароксизмальной тахикардии лежат исходящие из пучка Гиса импульсы. На ЭКГ – симптомы блокад ножек п. Гиса с ЧСС около 140-220 уд/мин, что сказывается на состоянии больного:
- Выраженные нарушения кровообращения;
- Падение артериального давления;
- Развитие сердечной недостаточности;
- Ишемия мозга.
Желудочковая пароксизмальная тахикардия, сопровождающая ишемическую болезнь сердца (без ИМ) может быть представлена двумя вариантами:
- Экстрасистолическая тахикардия (постоянно-возвратная) тахикардия Галавердена (140-240 уд/мин), которой сопутствуют экстрасистолы, идущие в паре или поодиночке;
- Спорадические короткие или затяжные пароксизмы (ЧСС – 160-240 уд/мин), возникающие с различной частотой (несколько раз в неделю или несколько раз в год).
Большого внимания кардиологов заслуживают префибрилляторные формы ЖТ. Хотя в группе риска находится любой больной с ИБС, есть еще более опасные формы, способные вызвать фибрилляцию желудочков, от которой очень легко можно умереть, поскольку она является терминальным нарушением сердечного ритма.
Симптомы и лечение желудочковой пароксизмальной тахикардии
Желудочковую пароксизмальную тахикардию можно узнать по характерному толчку в груди, который возникает внезапно. После него сердце начинает биться часто и сильно. Это первые признаки ЖПТ, остальные присоединяются спустя непродолжительное время:
- Набухают шейные вены;
- Повышается артериальное давление;
- Становится трудно дышать;
- Появляется боль в груди;
- Нарастают нарушения гемодинамики, последствием которых становится сердечная недостаточность;
- Возможно развитие обморока и кардиогенного шока.
Приступ ЖТ требует оказания экстренной помощи больному, но применять вагусные методы и вводить сердечные гликозиды при этой форме тахикардии не рекомендуется, потому что можно вызвать фибрилляцию желудочков и создать угрозу жизни больного.

Наилучшим выходом будет звонок в «скорую» с толковым объяснением диспетчеру цель вызова. Это очень важно. Наверное, многие люди замечали, что в иных случаях бригада приезжает за 3 минуты, а в других – в течение часа. Все просто: слегка повышенное артериальное давление может подождать, сердечный приступ – нет. Конечно, хорошо, если в такой момент кто-то с человеком будет рядом.
Если пациента с суправентрикулярной, а тем более с синусной, тахикардией иногда возможно оставить дома, то на ЖПТ это не распространяется. Лечить ее нужно только в стационарных условиях, поскольку стремительное разворачивание событий нередко заканчивается летальным исходом, то есть, больной может попросту умереть.
Лечебная тактика, направленная на купирование приступа ЖПТ заключается в применении лидокаина для внутривенного введения, его же применяют и в целях профилактики. При падении АД к лечению добавляют введение прессорных аминов (мезатон, норадреналин), что иной раз позволяет восстановить синусовый ритм. В случаях неэффективности медикаментозного лечения, проводят электроимпульсную кардиоверсию (попытка купирования приступа разрядом дефибриллятора), и это довольно часто имеет успех, при условии своевременно начатых реанимационных мероприятий.
ЖПТ, сформированную в результате отравления сердечными гликозидами, лечат препаратами калия (панангин – внутривенно) и таблетками дифенина, которые следует принимать по 0,1 г трижды в день после еды.
Тахикардия у беременной женщины
Совершенно естественно, что в период беременности потребность в кислороде и питательных веществах возрастает, ведь женщина должна обеспечить не только свое дыхание и питание, но и ребенка. Учащенное дыхание, увеличение проходимости бронхов и дыхательного объема, а также физиологические изменения в кровеносной системе, готовящейся к родам, компенсируют повышенную потребность в кислороде и обеспечивают дополнительную легочную вентиляцию.

Увеличенная скорость кровотока и укороченное время полного кровообращения, развитие нового круга кровообращения (маточно-плацентарного) дают дополнительную нагрузку на сердце беременной женщины, организм которой сам приспосабливается к новым условиям путем увеличения систолического, диастолического и минутного объема сердца, а, соответственно, и массы сердечной мышцы. У здоровой женщины ЧСС возрастает умеренно и постепенно, что выражается появлением при беременности умеренной синусовой тахикардии, не требующей лечения. Это вариант нормы.
Появление патологической тахикардии у беременных женщин связано, в первую очередь, с анемией, когда уровень гемоглобина падает ниже физиологического (для беременных – ниже 110 г/л) и кровопотерей. Остальные причины возникновения тахикардии у беременных аналогичны причинам вне этого состояния, ведь будущая мать может иметь любую сердечную и внесердечную патологию (врожденную и приобретенную), которую состояние беременности, как правило, усугубляет.
Кроме обследования самой женщины на 9-11 неделе проводится оценка состояния плода (хотя у некоторых можно определить и раньше – на 7-9 неделе), где сердцебиение является основным показателем его жизнедеятельности. Частота сердечных сокращений у плода при нормально протекающей беременности колеблется в пределах 120-170/мин. Учащение их происходит за счет:
- Двигательной активности ребенка, когда он начинает шевелиться;
- Натяжения пуповины;
- Незначительного сдавления нижней полой вены увеличивающейся маткой (резко выраженное сдавление, наоборот, приводит к брадикардии).
Кроме этого, хотя показателем гипоксии плода считается развивающаяся брадикардия, при выраженном кислородном голодании наблюдается смена брадикардии и тахикардии, где брадикардия все же превалирует. Это говорит о страдании плода и о необходимости дополнительного обследования и назначения лечения. Следует заметить, что тахикардию при беременности лечит только врач. Ни медикаментозное лекарство, ни народные средства НЕ помогут избавиться от тахикардии, но при этом могут значительно усугубить ситуацию.
Лечиться дома?
Извечные вопросы: можно ли вылечить тахикардию и как это сделать в домашних условиях? Однозначного ответа, конечно, нет, поскольку форма тахикардии определяет последствия и прогноз. Если с синусовой тахикардией (и то не с каждой!) нефармакологические средства могут как-то справиться, то о лечении желудочковой тахикардии, которая зачастую требует срочной реанимации, просто речи быть не может, поэтому больной должен знать, какой вариант ему достался и что с ним делать. Но все равно предварительно следовало бы посоветоваться с врачом. А вдруг у пациента еще нет уточненного диагноза?
Все препараты от тахикардий должны назначаться исключительно врачом с учетом анамнеза и результатов обследований.
Подробнее об аниаритмических препаратах можете ознакомиться в отдельных материалах: базовый обзор, более подробная публикация по фармакологическим группам.
Далее – общеукрепляющие и оздоравливающие рецепты, более всего подходящие при простой синусовой аритмии.
Боярышник – основа народных рецептов

Хотелось бы заметить, что вряд ли настои на водке могут быть абсолютно безвредны при длительном употреблении, особенно, детям. Все-таки это спиртовые растворы и настойку боярышника не зря называют в народе «аптечным коньяком». Принимая трижды в день по столовой ложке, человек слегка привыкает к лекарствам, настоянным на спирте и это необходимо помнить. Особенно это касается лиц с отягощенным анамнезом в этом плане. К тому же, есть рецепты, которые не требуют обязательного добавления спиртосодержащих жидкостей.
Бальзам витаминный
Рецепт лекарства, названного витаминным бальзамом, состоит из ягод боярышника и калины, взятых по литровой банке, ягод клюквы (хватит и пол-литра) и плодов шиповника тоже пол-литра. Все это потихоньку укладывают слоями в банку емкостью 5 л, пересыпая каждый из слоев стаканом сахара, а лучше заливая таким же количеством меда. К приготовленному таким образом лекарству добавляется литр водки, которая через три недели впитает в себя все целебные свойства ингредиентов и станет полноценным народным средством для лечения тахикардии. Принимается полученная смесь, пока не закончится (по 50 мл утром и вечером). Если кому-то алкоголь противопоказан, то настой можно приготовить без водки. Оставшиеся от настоя ягоды умные люди не выбрасывают, а добавляют в чай, которому они придают аромат и вносят полезные вещества, поскольку они не растеряли их в процессе настаивания.
Соки овощей и фруктов
Говорят, очень полезны овощные соки, которые если и не вылечат тахикардию, то вреда не принесут однозначно. Например, сок свеклы, моркови и редьки (смешанных в одинаковых пропорциях) следует пить 3 раза в день по 100 мл в течение 3 месяцев. Или сок черной редьки, сдобренный медом (соотношение – 1:1) нужно месяц принимать по ст. ложке утром, в обед и вечером. А можно делать кашицу из луковицы и яблока и съедать ее ежедневно в перерывах между трапезами.
Бальзам «Восточный»

***
К теме о лечении тахикардии в домашних условиях хочется добавить, что некоторым удается купировать приступ с помощью несложных дыхательных упражнений:
- сделать глубокий вдох, затем задержать дыхание, напрягая грудную клетку.
Люди, которые этот метод практикуют, утверждают, что приступ проходит за несколько секунд. Что ж, вреда от такого лечения, наверное, не будет, поэтому этот рецепт тоже можно попробовать. Глядишь, и не понадобится размешивание настоек и употребление не всегда вкусного и приятного лекарства, тем более, что для его приготовления нужно время и составляющие.
Несколько слов в заключение
Не все виды тахикардии можно вылечить, не всегда получается избавиться от нее лекарствами, хоть народными, хоть аптечными, во многих случаях приходится прибегать к более радикальным методам. Например, РЧА (радиочастотная абляция), которая, однако, тоже имеет свои показания и противопоказания, к тому же, этот вопрос больной не может решить в одиночку. Очевидно, что поход к специалисту, занимающемуся сердечно-сосудистой патологией, неизбежен, поэтому, коль стало беспокоить частое сердцебиение, лучше визит не откладывать.
Видео: тахикардия в программе “Жить здорово”
Термином «тахикардия» обозначают учащенное сердцебиение. Тахикардия может быть как нормальной реакцией организма (беспокойство или физическая нагрузка), так и симптомом.

Приступ тахиаритмии может сопровождаться ощущением чрезвычайно быстрого сердцебиения (наджелудочковая тахикардия, трепетание предсердий, желулочковая тахикардия) и падением артериального давления; обезвоживание, гипертиреоз, сердечная недостаточность, инфаркт миокарда, нехватка кислорода и много другое.
Синусовая тахикардия может быть вариантом нормы, появляясь при физической нагрузке, анемии или лихорадке. По крайней мере, электрическая активность проводящей системы сердца при синусовой тахикардии остается нормальной.
Пароксизмальная тахикардия
Развивается внезапно на фоне благополучия или при воздействии какого-либо фактора (испуг, экстрасистола) и характеризуется отсутствием периода учащения сердцебиения (т.е. было 80 ударов в минуту и вдруг сразу стало 150).
Пароксизм может пройти самостоятельно или после врачебного вмешательства. Прежде чем что-либо предпринимать, всегда необходима запись ЭКГ для установления разновидности нарушения ритма и проводимости.
Симптомы тахикардии
Помимо ощущения сердцебиения, которого может и не быть тахикардия может сопровождаться головокружением, одышкой, болью в области сердца и обмороком. Такие симптомы обычно связаны с нарушением насосной функции сердца (кровь перестает попадать в жизненно важные органы в должном количестве).
В таких случаях требуется срочное врачебное вмешательство, необходимо немедленно вызвать скорую помощь, уложить пациента на спину и следить за дыханием и пульсом, что бы при их прекращении немедленно начать массаж сердца. Лечение тахикардии зависит от того что покажет ЭКГ.
- В простых случаях (пароксизм наджелудочковой тахикардии) иногда достаточно натужиться, как при дефекации или положить лед на лицо (такой прием возбуждает блуждающий нерв, который замедляет сердечный ритм)
- В более серьезных случаях требуется медикаментозное лечение (при сердечной недостаточности), при анемии требуется обнаружение источника потери гемоглобина и его восполнение, при жизнеугрожающих тахиаритмиях применяется синхронизированная кардиоверсия (лечение при помощи разряда дефибриллятора), которую выполняют под общей анестезией.
При наличии дополнительных проводящих путей в сердце, которые провоцируют труднокупируемые приступы, производят абляцию — разрушение лишних проводящих волокон при помощи тепла(радиочастотная) или холода (криоабляция).
Кроме того, в область сердца имплантируют кардиовертер-дефибриллятор, когда у пациента имели место приступы фатальных нарушений ритма (фибрилляция желудочков или желудочковая тахикардия); или кардиостимулятор, который навязывает сердцу правильный ритм при мерцании или трепетании предсердий.
Для предупреждения тахикардии можно сделать следующее: отказаться от кофе, курения, алкоголя, есть больше овощей и фруктов, больше двигаться.
У детей учащенное сердцебиение это норма.
Так, в возрасте до года нормальный пульс — 110-160 в минуту
- От 2 до 5 лет — 95-140 в минуту
- От 5 до 12 лет — 80-120 в минуту
- Старше 12 — 60-100 в минуту
Однако, тахикардия может быть симптомом порока сердца или анемии.
О клинике
Euromed Clinic – многопрофильная семейная клиника в центре Петербурга.
- Вызов врача на дом
- Круглосуточный прием терапевта
- Анализы, УЗИ, рентген
- Диагностика всего организма
- Стационар и хирургия
- Вакцинация
Узнать больше о клинике
Что такое тахикардия и чем она опасна? Говоря простыми словами, тахикардия — это учащенное сердцебиение. И учащение пульса одновременно (эти понятия взаимосвязаны). Здесь речь идет не о болезни, а о симптоме со стороны сердца на различные раздражители: внешние и внутренние. Порог сердцебиения, при котором мы говорим о тахикардии, — 90−100 ударов в минуту в спокойном состоянии.
Само по себе учащение пульса или сердечных сокращений не представляет угрозы и может наблюдаться в норме при ходьбе, беге или как реакция на стресс. И это нормально. По мере устранения внешнего раздражителя удары сердца замедляются. Опасность возникает, когда в состоянии отдыха пульс чаще допустимых значений.
Как она проявляется? Есть какие-то неочевидные симптомы?
Проявляется тахикардия как ощущение учащенного сердцебиения, не слышного на расстоянии, но вполне заметного, если приложить руку к запястью, сонной артерии на шее или области сердца. Если пульс слишком частый, на первый план выходят беспокойство, чувство «пульсации в горле», потливость, тремор, онемение отдельных участков тела, головокружение, нехватка воздуха, дискомфорт в груди, а также снижение переносимости привычных физических нагрузок.
Из других симптомов могут быть замирания или щелчок в груди, после которых пульс становится чаще, или же потеря сознания, когда пульс запредельно частый. Если расспросить человека постфактум, что же он ощущал перед обмороком, зачастую он расскажет именно о частом пульсе.
Когда в основе частого пульса лежит мерцательная аритмия, при которой имеет место некоординированная работа верхних и нижних отделов сердца, или пульс долгое время запредельно частый, на первый план выходит такой симптом, как отеки ног.
У людей с повышенными показателями давления прирост сердцебиений сопровождается повышенным выбросом крови из сердца в сосуды и может приводить к еще большему подъему давления.
И, наконец, симптомом будет сухой кашель, возникающий рефлекторно от нарушения газообмена в легких.
Когда учащенное сердцебиение считается нормой?
Частый пульс может быть и в норме. В таких случаях его не следует лечить, достаточно устранить причину, которая его вызвала:
непривычная резкая физическая нагрузка — внезапное ускорение темпа ходьбы или пробежка, занятия спортом;
сильный стресс;
возбуждение;
ярко выраженные эмоции, как отрицательные, так и положительные;
высокая температура по причине простуды;
воспаление в организме (пневмония, больное горло и т.д.);
нахождение в душных помещениях и жарком климате;
чрезмерная любовь к кофе или энергостимулирующим напиткам;
резкая смена положения тела (вскочить с постели, например).
А вот учащенное сердцебиение у детей, зачастую являющееся причиной повышенной тревожности их родителей, на самом деле — их возрастная норма. Так, пульс 105 ударов в минуту в возрасте 5 лет не должен вызывать паники.
Как понять, что мне пора идти к кардиологу?
Повод обратиться к врачу — впервые возникший приступ тахикардии, сопровождающийся резким ухудшением самочувствия. Доктор — терапевт или кардиолог — проведет специальное обследование (ЭКГ, УЗИ сердца, анализы крови, в том числе на содержание железа и гормонов щитовидной железы, посмотрит горло и другие возможные очаги хронической инфекции, провоцирующие возникновение аритмии), окажет квалифицированную медицинскую помощь и объяснит, как вам убрать приступ тахикардии в дальнейшем самостоятельно. При угрожающем жизни учащении пульса доктор направит в стационар для стабилизации состояния.
Если во время приступа тахикардии человек потерял сознание, следует незамедлительно вызвать скорую, до приезда которой желательно сосчитать частоту пульса за минуту и измерить артериальное давление.
Есть ли смысл сразу бежать к кардиологу? Зависит от желания каждого. Первую помощь может оказать и терапевт. А вот специализированную — уточнить объем обследований, подобрать препараты для неотложной медицинской помощи и при необходимости длительного приема, оценить эффект лечения — только врач-кардиолог.
Почему появляется тахикардия?
Причин тахикардии много. Увеличение объема работы сердца и сосудов, повышенное потребление ими питательных веществ и кислорода в момент физической нагрузки; выброс гормонов «стресса» симпатической нервной системой как реакция на стресс, сильные эмоции, сильное возбуждение, боль, жара, употребление алкоголя, кофеина или энергетиков; дефицит кислорода от падения атмосферного давления при подъеме на высоту; стимуляция нервной системы никотином; побочные эффекты некоторых лекарств; нарушение работы щитовидной железы, дефицит железа в организме.
С точки зрения анатомии, в основе развития тахикардии лежит повышенная возбудимость синусового узла — участка проводящей системы сердца, в котором образуется сердечный импульс, который в норме задает темп и ритмичность работы нашего «пламенного мотора».
Как она лечится? Это долгий процесс?
Лечение тахикардии зависит от причины, которая ее вызвала. Если она допустима в норме, например, бег или повышенная температура, достаточно устранить провоцирующий фактор. Тогда в течение нескольких минут пульс придет в норму. Если этого не произошло даже за полчаса, значит, есть какое-то фоновое заболевание или состояние, с которым надо разбираться у врача.
В легких случаях помогают успокаивающие препараты на основе валерианы, пустырника, мяты. Спокойные нервы — спокойный пульс. В отдельных случаях облегчат самочувствие урежающие пульс лекарства, рекомендованные врачом. При этом их следует разжевать или рассасывать, тогда происходит ускоренное всасывание препарата через подъязычную артерию.
Если в основе тахикардии лежат хронические заболевания, требующие регулярного приема медикаментов и наблюдения врача-специалиста, процесс лечения затягивается надолго. Во всех случаях длительность лечения определяет врач на основании симптомов, состояния пациента, компенсации заболевания.
Если тахикардию вылечили, она может появиться снова?
Если приступ тахикардии кратковременный, проходит самостоятельно или от лекарств, вероятность повторного его возникновения всегда есть, потому что речь идет не об устранении причины, а о смягчении или ликвидации симптомов. Такую тахикардию нельзя вылечить, она может повторяться при тех же провоцирующих ситуациях.
Если симптомы частого пульса прошли на фоне регулярного приема препаратов при хроническом заболевании, речь идет о компенсации болезни. Если препарат отменить, симптомы со временем возобновятся.
Если у меня нет симптомов, но у моих близких родственников тахикардия, нужно ли мне чаще проверяться?
В случае, если у близких родственников есть хронические заболевания сердца, сопровождаемые частым пульсом (мерцательная аритмия, синусовая тахикардия) или приступообразное учащение пульса, или патология смежных органов, приводящая к приросту пульса, стоит исключить наличие подобных заболеваний у себя. Даже при отсутствии клинических проявлений с их стороны.
Если указанных болезней нет, достаточно ежегодно делать ЭКГ и иногда контролировать пульс в покое и при нагрузках. Ненавязчиво, время от времени, скажем, с использованием умных часов. Особенно если вы спортсмен или ведете активный образ жизни.
А если я постоянно чувствую, что сердце бьется чаще, но врач говорит, что с ним все хорошо, нужно ли искать другого специалиста?
Ощущение учащенного сердцебиения без подтверждения этого факта документально на ЭКГ, экране тонометра или при подсчете вручную продолжает оставаться ощущением. Если при этом у человека присутствует навязчивое желание доказать свою правоту остальным, несмотря на постоянные 70−80 ударов в минуту дома в спокойном состоянии, стоит задуматься. Ощущение или чувство — это всегда наше субъективное восприятие ситуации.
Нужен ли другой специалист? Для начала я бы порекомендовала досконально обследоваться, как указано выше. Важно, чтобы врач не нашел причин, провоцирующих тахикардию, или подтверждение ее в проведенных обследованиях, не увидел эффекта от успокаивающих препаратов, которые тоже урежают пульс и снижают навязчивое стремление прислушиваться к каждому шороху в своем теле. Если все способы доказать тахикардию исчерпаны и ни один ее не подтверждает, я бы порекомендовала психотерапевта или невролога. Причины ощущений и чувств — всегда в голове.
Что мне делать, чтобы не заболеть?
Тахикардию нельзя предугадать, она всегда возникает внезапно. И у тех, кто имеет хронические заболевания, провоцирующие ее, и у здоровых людей.
Пожалуй, все, что можно посоветовать для профилактики, — радоваться жизни, наслаждаться моментами «здесь и сейчас», любить себя, ценить то, что имеем, уметь благодарить и быть счастливыми, меньше нервничать и отличать важное от второстепенного.