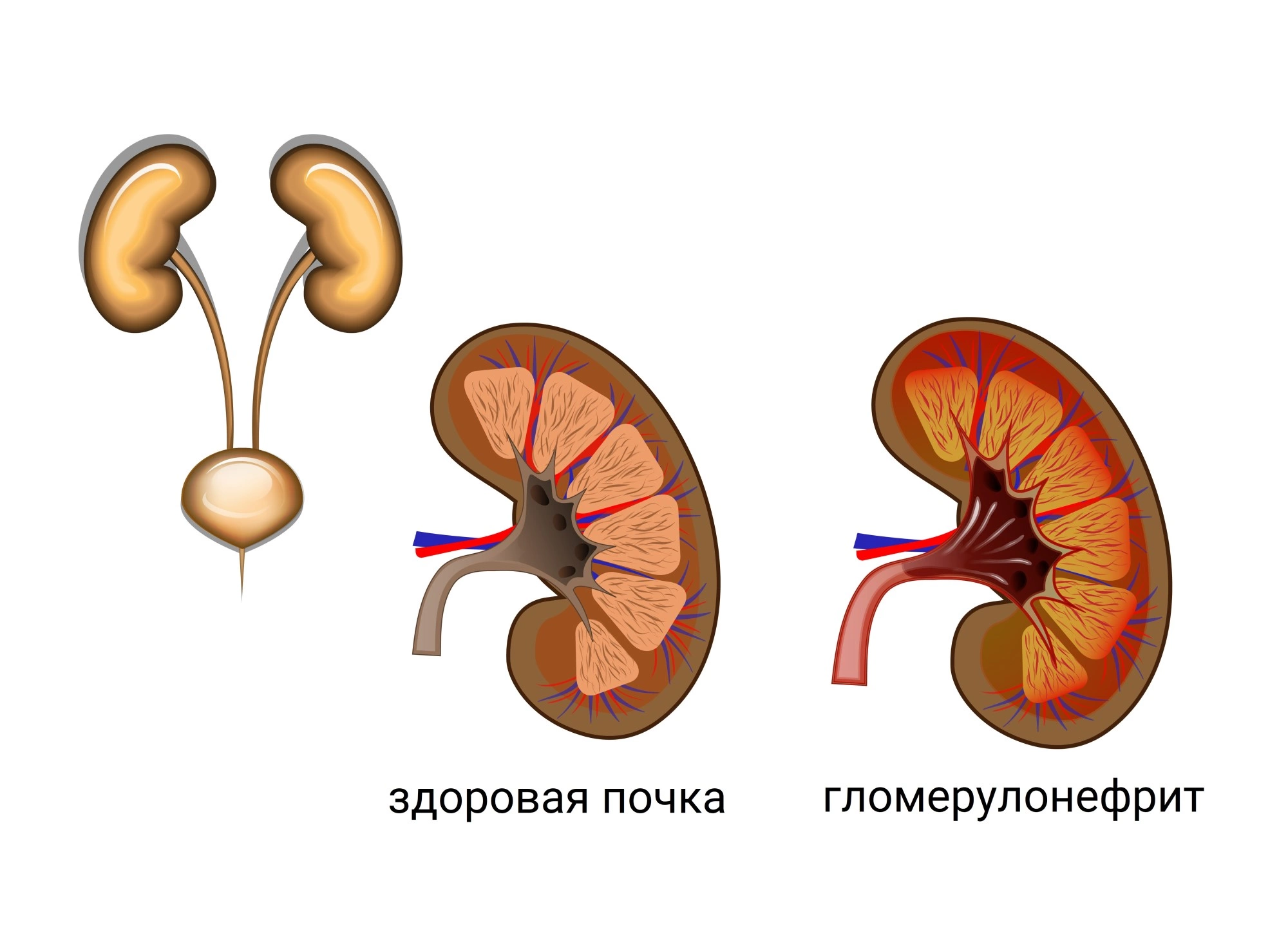
Гломерулонефрит
Гломерулонефрит – это заболевание почек иммунновоспалительного характера. Поражает преимущественно почечные клубочки. В меньшей степени в процесс вовлекаются интерстициальная ткань и канальцы почек. Гломерулонефрит протекает, как самостоятельное заболевание или развивается при некоторых системных патологиях. Клиническая картина складывается из мочевого, отечного и гипертонического синдромов. Диагностическую ценность имеют данные анализов мочи, проб Зимницкого и Реберга, УЗИ почек и УЗДГ почечных сосудов. Лечение включает препараты для коррекции иммунитета, противовоспалительные и симптоматические средства.
Общие сведения
Гломерулонефрит – поражение почек иммунновоспалительного характера. В большинстве случаев развитие гломерулонефрита обусловлено чрезмерной иммунной реакцией организма на антигены инфекционной природы. Существует также аутоиммунная форма гломерулоронефрита, при которой поражение почек возникает в результате разрушительного воздействия аутоантител (антител к клеткам собственного организма).
Гломерулонефрит занимает второе место среди приобретенных заболеваний почек у детей после инфекций мочевыводящих путей. По статистическим данным современной урологии, патология является самой частой причиной ранней инвалидизации пациентов вследствие развития хронической почечной недостаточности. Развитие острого гломерулонефрита возможно в любом возрасте, но, как правило, заболевание возникает у больных в возрасте до 40 лет.
Гломерулонефрит
Причины гломерулонефрита
Причиной болезни обычно является острая или хроническая стрептококковая инфекция (ангина, пневмония, тонзиллит, скарлатина, стрептодермия). Заболевание может развиться, как следствие кори, ветряной оспы или ОРВИ. Вероятность возникновения патологии увеличивается при длительном пребывании на холоде в условиях повышенной влажности («окопный» нефрит), поскольку сочетание этих внешних факторов изменяет течение иммунологических реакций и вызывает нарушение кровоснабжения почек.
Существуют данные, свидетельствующие о связи гломерулонефрита с заболеваниями, вызываемыми некоторыми вирусами, Toxoplasma gondii, Neisseria meningitidis, Streptococcus pneumoniae и Staphylococcus aureus. В подавляющем большинстве случаев поражение почек развивается через 1-3 недели после стрептококковой инфекции, причем, результаты исследований чаще всего подтверждают, что гломерулонефрит был вызван «нефритогенными» штаммами b-гемолитического стрептококка группы А.
При возникновении в детском коллективе инфекции, вызванной нефритогенными штаммами стрептококка, симптомы острого гломерулонефрита отмечаются у 3-15% инфицированных детей. При проведении лабораторных исследований изменения в моче выявляются у 50% окружающих больного детей и взрослых, что свидетельствует о торпидном (бессимптомном или малосимптомном) течении гломерулонефрита.
После скарлатины острый процесс развивается у 3-5% детей, получавших лечение в домашних условиях и у 1% больных, пролеченных в условиях стационара. К развитию гломерулонефрита может привести ОРВИ у ребенка, который страдает хроническим тонзиллитом или является носителем кожного нефритогенного стрептококка.
Патогенез
Комплексы антиген-антитело откладываются в капиллярах почечных клубочков, ухудшая кровообращение, вследствие чего нарушается процесс выработки первичной мочи, происходит задержка в организме воды, соли и продуктов обмена, снижается уровень противогипертензивных факторов. Все это приводит к артериальной гипертензии и развитию почечной недостаточности.
Классификация
Гломерулонефрит может протекать остро или хронически. Выделяют два основных варианта течения острого процесса:
- Типичный (циклический). Характерно бурное начало и значительная выраженность клинических симптомов;
- Латентный (ациклический). Стертая форма, характеризующаяся постепенным началом и слабой выраженностью симптомов. Представляет значительную опасность вследствие позднего диагностирования и тенденции к переходу в хронический гломерулонефрит.
При хроническом гломерулонефрите возможны следующие варианты течения:
- Нефротический. Преобладают мочевые симптомы.
- Гипертонический. Отмечается повышение артериального давления, мочевой синдром выражен слабо.
- Смешанный. Представляет собой сочетание гипертонического и нефротического синдромов.
- Латентный. Довольно распространенная форма, характеризующаяся отсутствием отеков и артериальной гипертензии при слабо выраженном нефротическом синдроме.
- Гематурический. Отмечается наличие эритроцитов в моче, остальные симптомы отсутствуют или слабо выражены.
Симптомы гломерулонефрита
Симптомы острого диффузного процесса появляются спустя одну-три недели после инфекционного заболевания, обычно вызванного стрептококками (ангина, пиодермия, тонзиллит). Для острого гломерулонефрита характерны три основные группы симптомов: мочевой (олигурия, микро- или макрогематурия), отечный, гипертонический. Острый гломерулонефрит у детей, как правило, развивается бурно, течет циклически и обычно заканчивается выздоровлением. При возникновении острого гломерулонефрита у взрослых чаще наблюдается стертая форма, для которой характерны изменения мочи, отсутствие общих симптомов и тенденция к переходу в хроническую форму.
Начинается заболевание с повышения температуры (возможна значительная гипертермия), познабливания, общей слабости, тошноты, снижения аппетита, головной боли и боли в поясничной области. Больной становится бледным, его веки отекают. При остром гломерулонефрите наблюдается уменьшение диуреза в первые 3-5 суток от начала заболевания. Затем количество выделяемой мочи увеличивается, но снижается ее относительная плотность. Еще один постоянный и обязательный признак гломерулонефрита – гематурия (наличие крови в моче). В 83-85% случаев развивается микрогематурия. В 13-15% возможно развитие макрогематурии, для которой характерна моча цвета «мясных помоев», иногда – черная или темно-коричневая.
Одним из наиболее специфичных симптомов являются отеки лица, выраженные по утрам и уменьшающиеся в течение дня. Следует отметить, что задержка 2-3 литров жидкости в мышцах и подкожной жировой клетчатке возможна и без развития видимых отеков. У полных детей дошкольного возраста единственным признаком отеков иногда становится некоторое уплотнение подкожной клетчатки.
У 60% больных развивается гипертония, которая при тяжелой форме заболевания может длиться до нескольких недель. В 80-85% случаев острый гломерулонефрит вызывает у детей поражение сердечно-сосудистой системы. Возможны нарушения функции центральной нервной системы и увеличение печени. При благоприятном течении, своевременном диагностировании и начале лечения основные симптомы (отеки, артериальная гипертензия) исчезают в течение 2-3 недель. Полное выздоровление отмечается через 2-2,5 месяца.
Для всех форм хронического гломерулонефрита характерно рецидивирующее течение. Клинические симптомы обострения напоминают или полностью повторяют первый эпизод острого процесса. Вероятность рецидива увеличивается в весеннее-осенний период и наступает спустя 1-2 суток после воздействия раздражителя, в роли которого обычно выступает стрептококковая инфекция.
Осложнения
Острый диффузный гломерулонефрит может приводить к развитию острой почечной недостаточности, острой сердечной недостаточности, острой почечной гипертензивной энцефалопатии, внутримозгового кровоизлияния, преходящей потере зрения. Фактором, увеличивающим вероятность перехода острой формы в хроническую, является гипопластическая дисплазия почки, при которой почечная ткань развивается с отставанием от хронологического возраста ребенка.
Для хронического диффузного процесса, характеризующегося прогрессирующим течением и резистентностью к активной иммунодепрессивной терапии, исходом становится вторично-сморщенная почка. Гломерулонефрит занимает одно из ведущих мест среди заболеваний почек, приводящих к развитию почечной недостаточности у детей и ранней инвалидизации больных.
Диагностика
Постановка диагноза производится на основании анамнеза (недавно перенесенное инфекционное заболевание), клинических проявлений (отеки, артериальная гипертензия) и данных лабораторных исследований. По результатам анализов характерны следующие изменения:
- микро- или макрогематурия. При макрогематурии моча становится черной, темно-коричневой, или приобретает цвет «мясных помоев». При микрогематурии изменения цвета мочи не наблюдается. В первые дни заболевания в моче содержатся преимущественно свежие эритроциты, затем – выщелочные.
- умеренная (обычно в пределах 3-6%) альбуминурия в течение 2-3 недель;
- зернистые и гиалиновые цилиндры при микрогематурии, эритроцитарные – при макрогематурии по результатам микроскопии мочевого осадка;
- никтурия, снижение диуреза при проведении пробы Зимницкого. Сохранность концентрационной способности почек подтверждается высокой относительной плотностью мочи;
- снижение фильтрационной способности почек по результатам исследования клиренса эндогенного креатинина;
По результатам общего анализа крови при остром гломерулонефрите выявляется лейкоцитоз и повышение СОЭ. Биохимический анализ крови подтверждает увеличение содержания мочевины, холестерина и креатинина, повышение титра АСТ и АСЛ-О. Характерна острая азотемия (повышение содержания остаточного азота). Проводится УЗИ почек и УЗДГ сосудов почек. Если данные лабораторных исследований и УЗИ сомнительны, для подтверждения диагноза производится биопсия почки и последующее морфологическое исследование полученного материала.
Лечение гломерулонефрита
Лечение патологии осуществляется в условиях стационара. Назначается диета №7, постельный режим. Больным назначается антибактериальная терапия (ампициллин+оксациллин, пенициллин, эритромицин), проводится коррекция иммунитета негормональными (циклофосфамид, азатиоприн) и гормональными (преднизолон) препаратами. В комплекс лечебных мероприятий входит противовоспалительное лечение (диклофенак) и симптоматическая терапия, направленная на уменьшение отеков и нормализацию артериального давления.
В последующем рекомендуется санаторно-курортное лечение. После перенесенного острого гломерулонефрита больные в течение двух лет находятся под наблюдением врача-нефролога. При лечении хронического процесса в период обострения проводится комплекс мероприятий, аналогичных терапии острого гломерулонефрита. Схема лечения в период ремиссии определяется, исходя из наличия и выраженности симптомов.
Гломерулонефрит — лечение в Москве
Гломерулонефрит: причины появления, симптомы, диагностика и способы лечения.
Определение
Гломерулонефрит, который еще называют клубочковым нефритом, — двустороннее аутоиммунное воспалительное заболевание почек с преобладающим поражением почечных клубочков и включением в патологический процесс почечных канальцев, интерстициальной ткани и сосудов. Протекает остро или хронически (с повторными обострениями и ремиссиями), имеет прогрессивный характер и отличается постепенной, но неуклонной гибелью клубочков и сморщиванием почек.
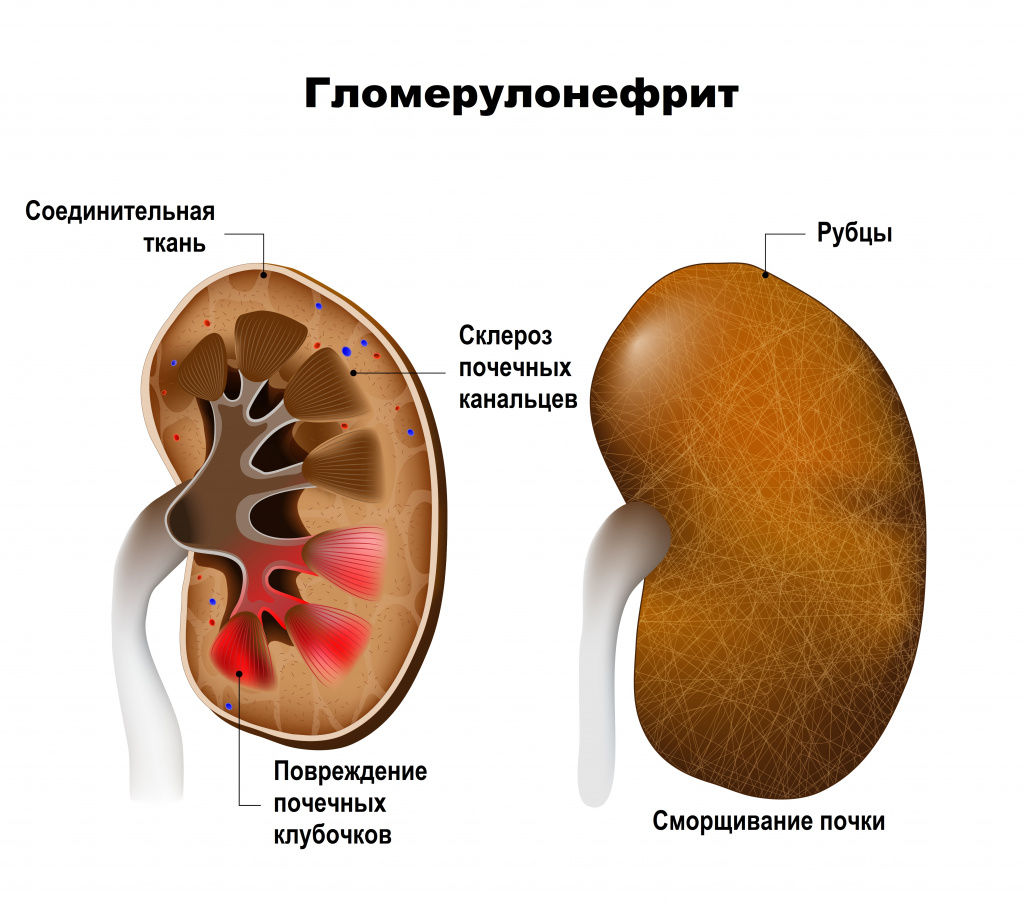
Больные гломерулонефритом находятся в группе риска развития хронической болезни почек и почечной недостаточности.
Причины появления гломерулонефрита
Гломерулонефрит может быть первичным, возникающим вследствие непосредственного морфологического разрушения почек, или вторичным, вызываемым широким спектром заболеваний, которые помимо почек могут поражать и другие органы.
Многие ученые считают основной причиной развития гломерулонефрита инфекционные заболевания: бактериальные (туберкулез, сифилис, стрептококковые, стафилококковые (группы А) и пневмококковые инфекции), грибковые, паразитарные и вирусные инфекции (вызванные вирусами гепатита В и С, простого герпеса, Эпштейна-Барр, цитомегаловирусом, ВИЧ).
Нередкая причина гломерулонефрита – наличие у пациента системных заболеваний (ревматоидного артрита, системной красной волчанки, васкулита, амилоидоза).
Гломерулонефрит может развиться на фоне некоторых онкологических заболеваний (множественной миеломы, рака легких, хронического лимфоцитарного лейкоза).
К другим причинам клубочкового нефрита относят наследственный фактор, воздействие токсинов, поствакцинальные осложнения.
Острый гломерулонефрит чаще развивается у детей 3–7 лет или взрослых 20–40 лет. Мужчины болеют в 2–3 раза чаще, чем женщины.
Классификация заболевания
Клиническая классификация гломерулонефрита.
- Острый гломерулонефрит:
- с развернутой клинической картиной (циклическая форма),
- со стертыми клиническими проявлениями (латентная, ациклическая форма).
- Хронический гломерулонефрит:
- изолированный мочевой синдром (латентный нефрит),
- гипертоническая форма,
- гематурическая форма,
- нефротически-гипертоническая форма (смешанная форма),
- нефротический синдром.
- Быстропрогрессирующий (подострый).
По активности процесса:
- ремиссия;
- активная стадия (увеличение в 5-10 раз гематурии, протеинурии, нарастание артериального давления и отеков, появление нефротического синдрома или острой почечной недостаточности).
Симптомы гломерулонефрита
Для острого гломерулонефрита характерно внезапное начало заболевания через 1–2 недели после воздействия провоцирующего фактора. Основными симптомами являются:
- выраженное недомогание, общая слабость, быстрая утомляемость, тошнота, потеря аппетита, рвота и другие симптомы интоксикации;
- повышение температуры тела до высоких значений;
- боль в поясничной области;
- боль в животе и суставах;
- выраженные отеки на лице, особенно периорбитальные;
- повышение артериального давления;
- олигурия (резкое снижение объема выделяемой мочи);
- потемнение мочи в результате гематурии (примеси крови в моче);
- нарушения со стороны центральной нервной системы.
Около половины пациентов, страдающих острым гломерулонефритом, не имеют никаких симптомов.
Хронический гломерулонефрит, как правило, вызывает только очень слабые или едва заметные симптомы. Происходит потеря белка с мочой, за счет чего нарастают отеки. Во многих случаях наблюдается повышение артериального давления. Заболевание чаще выявляют по результатам планового анализа мочи при обнаружении в ней белка и клеток крови.
Диагностика гломерулонефрита
Диагноз ставится на основании анализов крови и мочи, иногда на основании визуализирующих методов обследования и/или биопсии почек.
Лабораторное обследование:
- общий анализ мочи – наличие эритроцитов, белка, уменьшение относительной плотности мочи говорит об ухудшении функции почек;
Общий белок (суточная моча) (Protein total)
Синонимы: Анализ суточной мочи на белок; Белок в моче.
Protein total, urine; Urine total protein; 24-Hour Urine Protein.
Краткое описание исследования «Общий белок (суточная моча)»
Небо�…
Альбумин (суточная моча) (Albumin)
Маркёр поражения почечных клубочков.
В норме почки задерживают альбумин, который, однако, можно обнаружить в моче в следовых количествах. Выведению альб�…
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины.
Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea.
Краткая характеристика аналита Мочевина
Моче�…
Креатинин (в крови) (Creatinine)
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat.
Краткая характеристика определя�…
Альбумин (в крови) (Albumin)
Синонимы: Человеческий сывороточный альбумин; ЧСА; Альбумин плазмы;
Human Serum Albumin; ALB.
Краткая характеристика исследуемого вещества Альбумин
Альбумин – эт…
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок.
Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР.
Краткая характеристика определяемого вещества Общий бе�…
Цистатин С (Cystatin C)
Синонимы: Цистатин 3.
Сystatin 3; CST3; Gamma-trace.
Краткая характеристика определяемого вещества Цистатин С
Цистатин С – низкомолекулярный белок семейства цистатинов с…
Калий, натрий, хлор в сыворотке крови (К+, Potassium, Na+, Sodium, Сl-, Chloride, Serum)
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl.
Краткая характеристика определяемых �…
Кальций общий (Ca, Calcium total)
Общий кальций – это основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функция�…
Эритропоэтин (Erythropoetin)
Синонимы: Анализ крови на эритропоэтин; ЭПО; Гемопоэтин.
Erythropoietin; EPO.
Краткая характеристика исследуемого аналита Эритропоэтин
Эритропоэтин – гликоп�…
Для выявления аутоиммунных причин развития заболевания может потребоваться иммунологическое исследование на антитела к нуклеосомам, дифференциальная диагностика системной красной волчанки и ревматических заболеваний.
Инструментальная диагностика:
- ультразвуковое исследование почек для исключения полостных и объемных образований;
К каким врачам обращаться
Постановкой диагноза и ведением пациентов с гломерулонефритом занимается врач-нефролог.
Лечение гломерулонефрита
Лечение заболевания включает в первую очередь общетерапевтические мероприятия:
- постоянный врачебный контроль,
- активное снижение повышенного АД,
- контроль потребления жидкости, прием диуретиков при отечном синдроме,
- коррекция диеты – снижение потребления белка,
- ограничение режима рекомендовано только в период обострения процесса или развития хронической почечной недостаточности.
В большинстве случаев при заболевании острым гломерулонефритом специфическое лечение отсутствует.
Этиологическим лечением гломерулонефрита является терапия заболевания, являющегося его причиной:
- применение антибиотиков при постстрептококковом гломерулонефрите или при заболевании, связанном с подострым инфекционным эндокардитом;
- специфическое лечение сифилитического, малярийного и паратуберкулезного гломерулонефритов;
- удаление опухоли при паранеопластическом нефротическом синдроме;
- прекращение приема соответствующего препарата, вызвавшего лекарственный нефрит;
- исключение аллергизирующих факторов при атопическом нефрите.
Патогенетическое лечение направлено на коррекцию иммунных процессов, воспаления, внутрисосудистую коагуляцию. В определенной степени к патогенетической терапии относится и антигипертензивная терапия, а в отдельных случаях — диуретическая. Прием ингибиторов АПФ либо блокаторов рецепторов ангиотензина II часто замедляет развитие хронического гломерулонефрита, приводит к снижению артериального давления и выведению белка с мочой. В случае быстро прогрессирующего гломерулонефрита для подавления иммунного ответа назначают высокие дозы кортикостероидов и цитостатики. Кроме того, для удаления антител из крови иногда используется плазмаферез.
К заместительной терапии относятся гемодиализ, перитонеальный диализ, трансплантация почек. Гемодиализ (искусственная почка), который помогает очистить кровь от токсинов, может потребоваться при развитии уремии (серьезной интоксикации организма продуктами белкового обмена). Трансплантация почки позволяет восстановить весь спектр утраченных функций почек.
При хронической форме гломерулонефрита хорошо зарекомендовала себя физиотерапия – индуктотермия (электромагнитное излучение); ультразвук и термотерапия (сухое тепло). Физиотерапия помогает улучшить фильтрацию мочи, снижает артериальное давление, убирает отеки.
Осложнения
Острый постстрептококковый гломерулонефрит полностью проходит в большинстве случаев, особенно у детей. Хроническая болезнь почек развивается примерно у 1% детей и 10% взрослых.
Прогноз для пациентов с быстро прогрессирующим гломерулонефритом зависит от степени рубцевания клубочков и от того, можно ли вылечить причину заболевания.
У некоторых больных, получающих необходимое лечение на ранних стадиях, функция почек сохраняется, и диализ не требуется. Однако поскольку ранние симптомы могут быть едва заметными, большинство пациентов, страдающих быстро прогрессирующим гломерулонефритом, не знают о заболевании и не обращаются за медицинской помощью до тех пор, пока не разовьется почечная недостаточность.
Если лечение осуществляется на поздних стадиях, то вероятность развития хронической болезни почек с почечной недостаточностью значительно выше. В результате 80–90% таких пациентов становятся зависимыми от диализа. Прогноз также определяют причины заболевания, возраст и наличие сопутствующих патологий.
Осложнения хронического гломерулонефрита:
- острая почечная недостаточность;
- хроническая почечная недостаточность;
- энцефалопатия (эклампсия) – возможна у пациентов с острым гломерулонефритом.
У некоторых детей и взрослых, которые полностью не выздоравливают от острого гломерулонефрита, развиваются другие виды нарушений функции почек, например, синдром бессимптомной протеинурии и гематурии, нефротический синдром.
Профилактика гломерулонефрита
Первичная профилактика заключается в своевременном лечении стрептококковой инфекции для предотвращения развития острого гломерулонефрита, в случае хронического гломерулонефрита – профилактика раннего развития осложнений (в частности, хронической почечной недостаточности).
Основные правила профилактики гломерулонефрита очень просты:
- своевременное лечение всех инфекционных болезней, а также санация хронических очагов (например, хронического тонзиллита или фарингита, лечение кариозных зубов);
- ограничение соли в рационе;
- здоровый образ жизни (отказ от алкоголя и сигарет, правильное питание, физическая активность);
- избегать длительного переохлаждения и перегревания;
- все сыворотки и вакцины следует использовать строго по показаниям врача;
- соблюдение питьевого режима – не менее 1,5 литров чистой питьевой воды в день;
- контроль сахара в крови (особенно у диабетиков).
Источники:
- Клинические рекомендации «Мембранопролиферативный гломерулонефрит». Разраб.: Ассоциация нефрологов России. – 2021.
- Тареева И.Е. Гломерулонефриты: клиника, лечение. Российский медицинский журнал. 2000; 3:121.
- Шилов Е.М., Бобкова И.Н., Камышова Е.С., Колина И.Б. Клинические практические рекомендации по диагностике и лечению острого постстрептококкового гломерулонефрита, Москва, 2014.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
2410
05 Марта
-
13068
01 Марта
-
13065
23 Февраля
Похожие статьи
Плазмоцитома
Плазмоцитома: причины появления, симптомы, диагностика и способы лечения.
Сальпингит
Сальпингит: причины появления, симптомы, диагностика и способы лечения.
Аденоиды
Аденоиды и аденоидит: причины появления, симптомы, диагностика и способы лечения.
Гломерулонефрит (также клубочковый нефрит, сокращённо ГН) двустороннее заболевание почек, которое характеризуется поражением гломерул (клубочков почек). Чаще всего патология возникает в результате нарушения иммунной толерантности, в результате чего организм вырабатывает антитела против собственных клеток. Для постановки диагноза необходимо проведение биопсии почечной ткани, так как клинические и лабораторные данные не дают специфических изменений. Так как в большинстве случаев этиология гломерулонефрита неизвестна, большинство пациентов получают симптоматическую терапию. Наиболее часто для лечения гломерулонефрита используют препараты, подавляющие выработку антител.
Гломерулонефрит – что это?
Гломерулонефрит согласно классификации МКБ 10 соответствует коду N03, относится к классу гломерулярных болезней код мкб 10 N00-N08. Заболевание может протекать в остром или хроническом виде. Первый чаще встречается у детей. Острый гломерулонефрит у взрослых часто сопровождается нарушениями со стороны сердечно-сосудистой системы, усиленной потерей белка с развитием отеков. Пик заболеваемости среди населения приходится на зиму из-за переохлаждения и более частого развития фарингитов. Доминирующие изменения локализуются в клубочках. В результате действия ряда факторов вырабатываются антитела, которые откладываются в гломерулах и выделяют вещества, вызывающие инфильтрацию моноцитами, лейкоцитами, макрофагами. Эти клетки приводят к повышению проницаемости почечного фильтра для веществ, не присутствующих в норме. В конечном итоге на месте инвазии антител образуется соединительная ткань, которая постепенно охватывает весь клубочек, замещает нормальную ткань и вызывает нарушения функций почек. Такие изменения могут поражать некоторые гломерулы (очаговый гломерулонефрит) или их большинство (тотальный).
Неблагоприятный прогноз у пациентов пожилого возраста, больных с сопутствующими заболеваниями сердечно-сосудистой, эндокринной и мочеполовой систем, а также при быстропрогрессирующей форме заболевания.
Причины
Распространенная причина развития данного заболевания в хронической форме — слабо эффективная терапия. Иногда развитию данной патологии способствуют и другие заболевания: фарингит, кариес, гайморит, болезни десен, цистит, гепатит и другие. Очень слабый иммунитет, периодические простудные заболевания, аллергии различного рода, передача по наследству, волчанка, и т.д. — все это тоже служит развитию гломерулонефрита. Часто провоцирующим фактором нефрита является беременность. При обнаружении гломерулонефрита у матери доктора советуют прерывание беременности, так как это опасно для жизни матери и плода.
В большинстве случаев возникновение такой патологии является следствием воздействия на организм пациента бета-гемолитического стрептококка группы А 12-го типа. Также это недомогание может развиваться и в результате скарлатины, ангины, фарингита, а также нескольких других расстройств, которые носят воспалительно-инфекционный характер.
Основные токсичные компоненты, которые могут вызвать развитие такого рода болезни — свинец, алкогольные напитки, ртуть и органические растворители: ацетон, этиловый спирт, бензин и другие. Использование прививок, лекарственных препаратов, сывороток также нередко служит причиной заболевания. При сильном переохлаждении наблюдается нарушение правильного кровообращения в почках и их снабжение кровью соответственно, таким образом возникает прогрессирование воспаления в этой области. Находясь длительное время на морозе и в местах повышенной влажности, появляется риск подхватить не только обыкновенную простуду. Также не исключено, что факторами риска выступает корь, ветряная оспа, или даже ОРВИ.
Классификация гломерулонефрита
Есть несколько классификаций гломерулонефрита. Из того как протекает заболевание, выделяют:
Острый диффузный гломерулонефрит. По типу течения его разделают на два типа:
- Циклическая форма. Характеризуется бурным острым началом заболевания и быстрым выздоровлением пациента;
- Латентная форма. Эта форма слабовыраженная, зачастую ее относят к подострому типу гломерулонефрита.
Хронический гломерулонефрит. Его разделяют на формы:
- Нефритическая форма. Ведущий синдром — нефритический;
- Гипертоническая. Эта форма является преобладающей;
- Смешанная или нефритически-гипертоническая;
- Латентная. Эта форма может перерасти в хронический гломерулонефрит мкб 10, способна длительно протекать без специфических клинических проявлений;
- Гематурическая. Проявляется только кровью в моче.
Симптомы гломерулонефрита у взрослых
Острый гломерулонефрит
Признаки и симптомы хронического гломерулонефрита именно такой формы заболевания очень разнообразны. Могут быть как слабо, так и хорошо выражены. Основными симптомами являются:
- Отёки. По утрам появляются отеки на лице. При тяжёлом патогенезе обеспечивается резкий набор веса тела, около 20 килограммов за несколько дней. Появление отеков связанно с потерей белка и задержкой натрия. Главная отличительная черта почечных отеков — появление или усиление отеков в утреннее время;
- Олигурия — это выделение менее чем полтора литра мочи за одни сутки (двадцать четыре часа);
- Сильное желание пить, сухость во рту, общая слабость. А также повышение температуры тела до тридцати восьми — тридцати девяти градусов;
- Артериальная гипертония. Давление в артериях возрастает до 175/105 миллиметров ртутного столба. Такое высокое давление может и скорее всего спровоцирует сильный отёк лёгких либо сердечную недостаточность в остром виде. У детей повышение артериального давление обычно не такое резкое, как у взрослых. Повышение артериального давления вызвано усиленной выработкой ренина и ангиотензина;
- Гематурия (или кровь в моче) — характеризуется мочой с красным оттенком в результате появления крови;
- Болевые ощущения в пояснице.
Если о себе дали знать какие-либо из этих симптомов, нужно незамедлительно записаться на консультацию к нефрологу и пройти все необходимые обследования.
Родители должны уделить особое внимание детям, переболевшим скарлатиной или ангиной и их общему состоянию. Некоторые из признаков данного заболевания могут проявиться лишь через две-четыре недели после полного выздоровления от прошедшей болезни.
Подострый гломерулонефрит и его симптомы
Такую форму гломерулонефрита считают самой сложной из всех. Во многих случаях она наблюдается лишь у взрослых. Сопровождается это недомогание достаточно сильными изменениями в моче человека (при наблюдении в моче обнаруживаются эритроциты и белок), непрерывающимся высоким артериальным давлением, а также отеками. Подострый гломерулонефрит можно спутать с острым из-за схожести признаков и симптомов. Единственная отличительная черта в таком случае — менее высокая температура тела. И ко всему этому, именно в подобной форме заболевания характерно более быстрое вызывание прогрессирования тех или других осложнений. В данном случае уже через несколько недель у пациента замечается абсолютно полная утрата работоспособности почек. Таким образом, пациенту срочно делают диализ и пересадку почек.
Хронический гломерулонефрит
Такой форме гломерулонефрита типично длительное развитие. Бывает так, что такое заболевание не сопровождается ни одним из всех симптомов, именно поэтому выявить её в своё время не представляется возможным. В этом случае прогрессирование заболевания зачастую никак не вступает в связь ни с одним из воспалительных процессов. Характеризуется такая патология замедленным понижением функционирования почек, а также постепенно повышающимся артериальным давлением.
Долгое отсутствие необходимого клинического лечения недуга неизбежно станет причиной хронической недостаточности почек. При развитии хронической почечной недостаточности замечается значительное ухудшение общего самочувствия человека. Таким образом, без необходимого курса лечения пациенту сулит летальный исход.
Во многих случаях хроническая недостаточность почек способствует прогрессированию уремии. Под уремией подразумевают заболевание, сопровождающиеся собранием в крови значительного количества мочевины и поражением разных систем и органов человеческого организма в результате интоксикации. Преимущественно под поражение попадает головной мозг.
К признакам и симптомам, которые замечаются при уремии, относятся:
- Ухудшение зрения;
- Состояние судорог;
- Изо рта пахнет мочой (мочевина нередко может выделятся через слизистые оболочки);
- Сонливость;
- Чувство сухости во рту.
Гломерулонефрит: диагностика
Для постановки диагноза хронический гломерулонефрит производится сбор анамнеза по недавно перенесенным инфекционным заболеваниям, клиническим проявлениям недуга на основе биопсии и исследований в лаборатории. В результатах анализа можно наблюдать такие изменения:
- Микро или макрогематурия. Во втором случае моча становится черных или темно-коричневых оттенков. В первом же смена цветов мочи не замечается;
- Умеренная (как правило в диапазоне 3-6%) альбуминурия в течение 14 — 21 дня;
- Зерновидные и гиалиновые цилиндры при микрогематурии, эритроцитарные – при макрогематурии по результатам анализа мочевого осадка;
- Никтурия, снижение диуреза;
- Понижение способности почек к фильтрации по результатам исследований клиренса эндогенного креатинина.
Очень важно произвести точную диагностику гломерулонефрита для дальнейшего лечения, в противном случае ожидается ухудшение состояния и самочувствия, снижение работоспособности, а также смерть при неправильном подходе к патологии. Преимущества диагностики и терапии в Юсуповской больнице в том, что наши профессионалы с максимальной точностью диагностируют заболевание, определяют вид, форму и назначают лучшую терапию в стационаре.
Лечение гломерулонефрита у взрослых
Проводить лечение просто необходимо, иначе заболевание приведет к летальному исходу. В Юсуповской клинике врачи с научными званиями, многолетним опытом лечения хронического, острого и подострого гломерулонефрита проводят эффективную терапию на оборудовании высокого качества. Терапия патологий включает в себя:
- Режим;
- Диетотерапия;
- Симптоматическое лечение;
- Антибактериальная терапия;
- Иммунодепрессивная терапия.
Лечение режимом. Все люди, болеющие гломерулонефритом в острой форме, подлежат незамедлительной госпитализации и постельном режиму. Госпитализация идёт от около 14 до 30 дней.
Лечение диетотерапией. Рекомендации по питанию при лечении быстропрогрессирующего гломерулонефрита: ограничение соли и пищи с высоким содержанием белка, желательно в рационе должна быть клетчатка и калий.
Симптоматическое лечение. При высоком давлении в артериях (особенно с отеками) небольшими курсами назначаются диуретики или гипотензивные препараты. Народные средства очень хорошо себя зарекомендовали при лечении периферических отеков.
Антибактериальная терапия. Если при развитии заболевания был найден инфекционный компонент, тогда назначаются антибиотики для лечения гломерулонефрита. Зачастую это недавняя ангина до её острой фазы, или иное заболевание, где заразителем выступает Бета-гемолитический стрептококк. Чаще используют ампициллин, оксациллин, пенициллин по двести пятьдесят тысяч или пятьсот тысяч единиц четырежды в течении суток внутримышечно.
Иммунодепрессивное лечение. Важнейшее звено патогенеза острого гломерулонефрита — разрушительное влияние на почечные клубочки антител организма. Депрессанты входят во многие схемы лечения. Если вынесен диагноз быстропрогрессирующего гломерулонефрита — в дело вступает известная схема пульс-терапии. В данном случае человеку, предпочтительно в вены капельным путем, вводятся сверхдозы препарата несколько суток, после доза препарата снижается до нормального уровня. Предпочтительно используют цитостатики и глюкокортикоидные лекарственные средства. Иммуносупрессивная терапия необходима при прогрессирующих и высоко активных нефритах. Глюкокортикоиды более селективны, они обеспечивают снижение воспалительной реакции в почках и выработку антител. Цитостатики неизбирательно блокируют размножение клеток, вызывают их гибель и обладают большим спектром побочных действий. При скрытой форме заболевания с протеинурией производится симптоматическое лечение, направленное на восстановление нормальных величин артериального давления.
Особенности лечения при хроническом гломерулонефрите
Особенности лечения при хроническом гломерулонефрите оглашаются исходя из клинической формы недуга, скоростью развития патологии и присутствием осложнений. Рекомендуется соблюдение постельного режима, исключение усталости, сонливости, чувства холода, и возможных профессиональных травм (связанных с работой). В момент лечения от хронического гломерулонефрита необходима также ремиссия имеющихся инфекций в хронический вид.
Лечение медикаментами гломерулонефрита в хронической форме проводится из иммуносупрессивного лечения, глюкокортикостероидами, цитостатиками, НПВС. Симптоматическая терапия включает в себя употребление диуретиков для уменьшения выраженности отеков и гипотензивных препаратов при повышенном артериальном давлении.
Особенности лечения при остром гломерулонефрите
Лечение острого гломерулонефрита выполняется в урологическом стационаре, важно соблюдение строгого постельного режима. Включает в себя диетическое питание с сокращением употребления животных белков, воды, назначением «сахарного» и разгрузочного дня. Проводится суровый учёт количества употребляемой воды и количества диуреза.
Главное лечение острого гломерулонефрита составляет применение стероидных гормонов — преднизолона, дексаметазона длительностью до пяти, шести недель. При четких отеках и артериальном давлении одновременно назначаются диуретические и гипотензивные препараты. Лечение антибиотиками выполняется при имеющихся признаках инфекции (тонзиллит, пневмония, эндокардит и другие).
При недостаточности почек в острой форме возможно назначение антикоагулянтов, осуществление гемодиализа. Курс стационарной терапии острого гломерулонефрита около 30-45 дней, затем больного выписывают и ставят на учёт у нефролога.
Осложнения и прогноз гломерулонефрита
Прогноз гломерулонефрита:
- Наступление полного выздоровления или ослабление симптомов при правильной терапии;
- Летальный исход наблюдается при несвоевременной помощи и терапии больных при остром гломерулонефрите (ОПН) или в период обострений хронического (терминальная стадия ХПН);
- Переход из стадии острого гломерулонефрита в заболевание хронического вида замечается примерно в одном из трёх случаев;
- Вследствие терапии кортикостероидными гормонами прогноз заметно улучшается;
- При острой форме и в период обострений хронической больные неработоспособны и обязаны лежать в стационаре;
- Люди, которые перенесли патологию смогут снова вернуться к работе, даже при наличии мочевого синдрома и альбуминурии;
- Человек, перенесший острый гломерулонефрит, подлежит наблюдению нефролога, т.к. выздоровление иногда бывает ошибочным.
Лечение гломерулонефрита в Москве
Лечение гломерулонефрита в Москве в Юсуповской больнице подразумевает профессиональную диагностику патологии, выявление причин и лечение в стационаре на высококачественном оборудовании с соблюдением всех стандартов. Лечение острого, быстропрогрессирующего и хронического гломерулонефрита в Москве — это наша профессиональная область деятельности, в которой врачи с высокой квалификацией, эксперты. Наши специалисты занимаются научной деятельностью, ищут индивидуальный подход к каждому пациенту для полного излечения без шансов на прогрессию патологии и возникновение новых инфекционных болезней. В Юсуповской больнице есть все для быстрого и точного установления диагноза, оказания неотложной помощи в экстренных ситуация и комфортного пребывания в процессе терапии. Цены на лечение узнать можно на сайте клиники.
Хронический гломерулонефрит
Утратил силу — Архив
Версия: Клинические протоколы МЗ РК — 2014 (Казахстан)
Категории МКБ:
Хронический нефритический синдром. Неуточненное изменение (N03.9)
Разделы медицины:
Нефрология
Общая информация
Краткое описание
Утверждено
на Экспертной комиссии по вопросам развития здравоохранения
Министерства здравоохранения Республики Казахстан
протокол № 6 от «05» мая 2014 года
Хронический гломерулонефрит – группа заболеваний, протекающих с рецидивирующей и устойчивой гематурией, изолированной протеинурией, нефротическим и хроническим нефритическим синдромами.
Нефротический синдром характеризуется тяжелой протеинурией (>3,5г/сут), гипоальбуминемией (альбумин сыворотки <25г/л), гиперлипидемией и отеками [1].
Хронический нефритический синдром включает протеинурию (<2,5г/сут), гематурию (акантоциты >5%), умеренные отеки/или артериальную гипертензию, продолжающиеся в течение длительного времени.
Определения Нефротического синдрома
|
Виды |
Определение |
| Полная ремиссия | Протеинурия < 300мг/сут |
| Частичная ремиссия | Снижение протеинурии на 50% от исходного уровня или <2,0г/сут |
Название протокола: Хронический гломерулонефрит
Код протокола:
N02 – Рецидивирующая и устойчивая гематурия
N02.0 – Рецидивирующая и устойчивая гематурия, незначительные гломерулярные нарушения
N02.1 – Рецидивирующая и устойчивая гематурия, очаговые и сегментарные гломерулярные повреждения
N02.2 – Рецидивирующая и устойчивая гематурия, диффузный мембранозный гломерулонефрит
N02.3 – Рецидивирующая и устойчивая гематурия, диффузный мезангиальный пролиферативный гломерулонефрит
N02.4 – Рецидивирующая и устойчивая гематурия, диффузный эндокапиллярный пролиферативный гломерулонефрит
N02.5 – Рецидивирующая и устойчивая гематурия, диффузный мезангиокапиллярный гломерулонефрит
N02.6 – Рецидивирующая и устойчивая гематурия, болезнь плотного осадка
N02.7 – Рецидивирующая и устойчивая гематурия, диффузный серповидный гломерулонефрит
N02.8 – Рецидивирующая и устойчивая гематурия, другие изменения
N03 – Хронический нефритический синдром
N03.0 – Хронический нефритический синдром, незначительные гломерулярные нарушения
V03.1 – Хронический нефритический синдром, очаговые и сегментарные гломерулярные повреждения
N03.2 – Хронический нефритический синдром, диффузный мембранозный гломерулонефрит
N03.3 – Хронический нефритический синдром, диффузный мезангиальный пролиферативный гломерулонефрит
N03.4 – Хронический нефритический синдром, диффузный эндокапиллярный пролиферативный гломерулонефрит
N03.5 – Хронический нефритический синдром, диффузный мезангиокапиллярный гломерулонефрит
N03.6 – Хронический нефритический синдром, болезнь плотного осадка
N03.7 – Хронический нефритический синдром, диффузный серповидный гломерулонефрит
N03.8 – Хронический нефритический синдром, другие изменения
N03.9 – Хронический нефритический синдром, неуточненное изменение
N04 – Нефротический синдром
N04.0 – Нефротический синдром, незначительные гломерулярные нарушения
N04.1 – Нефротический синдром, очаговые и сегментарные гломерулярные повреждения
N04.2 – Нефротический синдром, диффузный мембранозный гломерулонефрит
N04.3 – Нефротический синдром, диффузный мезангиальный пролиферативный гломерулонефрит
N04.4 – Нефротический синдром, диффузный эндокапиллярный пролиферативный гломерулонефрит
N04.5 – Нефротический синдром, диффузный мезангиокапиллярный гломерулонефрит
N04.6 – Нефротический синдром, болезнь плотного осадка
N04.7 – Нефротический синдром, диффузный серповидный гломерулонефрит
N04.8 – Нефротический синдром, другие изменения
N04.9 – Нефротический синдром, неуточненное изменение
Дата разработки протокола: 2013 года.
Сокращения, используемые в протоколе:
АНА – антинуклеарные антитела
БКК – блокаторы кальциевых каналов
БРА – блокаторы рецепторов ангиотензина
ГНМИ – гломерулонефрит с минимальными изменениями
иАПФ – ингибиторы ангиотензинпревращающего фермента
ИКН – ингибиторы кальцинейрина
МКБ – Международная классификация болезней
МН – мембранозная нефропатия
МНО – международное нормализованное отношение
МПГН – мембранопролиферативный гломерулонефрит
НМГ – низкомолекулярные гепарины
НС – нефротический синдром
ОПП – острое почечное повреждение
ПТИ – протромбиновый индекс
РКИ – рандомизированные клинические исследования
СОЭ – скорость оседания эритроцитов
УЗИ – ультразвуковое исследование
ФСГС – фокально-сегментарных гломерулосклероз
ХБП – Хроническая болезнь почек
ЭКГ – электрокардиограмма
Категория пациентов: амбулаторные пациенты с рецидивирующей устойчивой гематурией, изолированной протеинурией, стационарные пациенты для верификации морфологического диагноза, а также с тяжелой протеинурией, гипоальбуминемией, некупируемым отечным синдромом, признаками почечной недостаточности, инфекционными и тромботическими осложнениями, артериальной гипертензией, стационарные пациенты с гематурией, артериальной гипертензией, почечной недостаточностью, отеками, стационарные пациенты с резистентностью на предыдущую иммуносупрессивную терапию.
Пользователь протокола – терапевты, нефрологи.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация:
А. Изолированный мочевой синдром:
— рецидивирующая и устойчивая гематурия с или без протеинурии
— изолированная протеинурия
В. Нефротический синдром
С. Нефритический синдром
2. Морфологическая: по МКБ (см выше).
3. По состоянию функции почек:
Международная классификация стадий хронических болезней почек (ХБП) (по K/DOQI, 2002):
— І стадия — СКФ (скорость клубочковой фильтрации ≥ 90 мл/мин);
— ІІ стадия — СКФ – 89-60 мл/мин;
— ІІІ стадия — СКФ – 59-30 мл/мин;
— IV стадия — СКФ – 29-15 мл/мин;
— V стадия — СКФ – менее 15 мл/мин.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Перечень основных диагностических мероприятий:
До плановой госпитализации:
1. Общий анализ крови: Нв, Эр, MCV, MCH, Лейк с формулой, Тр, СОЭ, фрагментированные эритроциты.
2. Тест-полоски на протеинурию+гематурию
3. Микроскопия осадка мочи: морфологическое исследование эритроцитов мочи (акантоциты), липидурия («мальтийский крест»), эритроцитарный цилиндр
4. Электрофорез белков мочи: альфа-2-макроглобулин, Ig-G, трансферрин, альбумин, альфа-1-микроглобулин, ретинол-связывающий протеин, бета-2-микроглобулин.
5. Протеин/креатининовый, альбумин/креатининовый коэффициент (аналог суточной протеинурии)
6. Определение креатинина, мочевины, К, Na, Ca, P, холестерина, сахара в сыворотке крови
7. Определение общего белка, альбумина, С-реактивного белка (количественно) в крови
8. УЗИ органов брюшной полости, почек
9. Расчет СКФ по формуле Кокрофта-Голта (Epi-GFR)
10. Определение АСЛО, С3, С4, С50, С3-нефритический фактор, АТ к фосфолипидам, АТ к кардиолипину, реакция Вассермана, ЛЕ-клетки
11. Определение маркеров вирусного гепатит В,С
12. Исследование крови на АNA, anti-ds-DNA, p-,c-ANCA, ВИЧ
Во время госпитализации:
1. Общий анализ крови: Нв, Эр, Лейк, Тр, СОЭ до и после биопсии почки
2. Тест-полоски на гематурию, протеинурию, лейкоцитурию
3. Протеин/креатининовый коэффициент
4. Креатинин, мочевина сыворотки крови
5. Определение времени свертывания, МНО, ПТИ
6. Биопсия почки под контролем УЗИ
7. Учет принятой и выделенной жидкости, ежедневное измерение веса
8. Определение концентрации Циклоспорина, Такролимуса в сыворотке крови
Перечень дополнительных диагностических мероприятий:
1. Определение АЛТ, АСТ, общего и прямого билирубина
2. Прокальцитонин, ИЛ-18, гемокультура
3. Сывороточный ферритин, процент гипохромных эритроцитов, Трансферрин-связывающая способность сыворотки
4. ЭКГ, ЭхоКГ, УЗДГ сосудов почек
5. КЩС артериальной/венозной крови
6. Консультация отоларинголога
7. Осмотр глазного дна
8. Рентгенография, КТ головы, грудного сегмента
9. Осмотр ревматолога, инфекциониста.
Диагностические критерии [2, 3]
Жалобы и анамнез:
Нарастание протеинурии и/или присоединение артериальной гипертензии, отеки, снижение диуреза, возможно почечная недостаточность. В анамнезе имеют значения: солнечная инсоляция, спонтанное появление и исчезновение кожной сыпи, эритемы, артралгий, выпадение волос, синуситы, риниты с кровянистым отделяемым, частые пневмонии, бронхиальная астма, эпизоды макрогематурии на фоне фарингита и ОРВИ, наличие гематурии у других членов семьи, эпизоды лихорадки неясной этиологии, положительная серология на вирусные гепатиты, сопутствующие заболевания: ревматоидный артрит, хронические очаги инфекции (н-р: остеомиелит). Подробный лекарственный анамнез и вредные привычки: иАПФ, препараты золота, героин. У женщин – привычные выкидыши в анамнезе.
Физикальное обследование:
Оценка наличия и степени выраженности отеков (от минимальных периферических до полостных и анасарки), выявление сыпи, суставного синдрома, ежедневное измерение веса, объема принятой жидкости (внутрь и парентерально) и выделенной мочи. Выявление очагов инфекций.
Лабораторные исследования:
Анализ мочи с обязательным морфологическим исследованием эритроцитов, признаков липидурии («мальтийский крест»), развернутый анализ крови с подсчетом тромбоцитов и выявлением фрагментированных эритроцитов, уровень альбумина, общего белка, холестерина, мочевины, креатинина, электролитов калия, натрия, кальция, фосфора, уровня сахара в крови. Электрофорез белков мочи и определение типа протеинурии (селективная, неселективная, канальцевая). Исследование уровня комплемента С3, С4, С50, С3-нефритического фактора, С-реактивный белок (количественное измерение). ИФА маркеры ВГ-В,С,Д,Е. При подозрении на СКВ: анти-нуклеарные антитела (ANA), антитела к двуспиральной ДНК (anti-ds-DNA). При подозрении на антифосфолипидный синдром: антитела к кардиолипину, антифосфолипидные антитета, реакция Вассермана. При подозрении на васкулиты: антинейтрофильные цитоплазматические антитела к миелопероксидазе (рANCA), к конвертазе (cANCA). У пациентов с лихорадкой: Прокальцитонин, Интерлейкин-18 для исключения септических осложнений.
Инструментальные исследования:
УЗИ брюшной полости и почек. При подозрении на васкулиты: КТ лобных, гайморовых пазух, области глазниц, грудного сегмента. В стационаре – чрескожная пункционная биопсия почки с последующим морфологическим исследованием (световая, иммунофлюоресцентная и электронная микроскопии) с постановкой морфологического диагноза (МКБ 10).
Показания для консультации специалистов:
На амбулаторном этапе: при подозрении на васкулиты с поражением органов дыхания – оториноларинголог, фтизиатр (дифференцировать с Твс при гранулематозе Вегенера); на фоне длительно терапии стероидами и хлорохином – осмотр окулиста (катаракта как осложнение терапии); при наличии суставного синдрома и системности — консультация ревматолога; для определения активности инфекционного процесса (вирусные гепатиты, зоонозы) – консультация инфекциониста.
Дифференциальный диагноз
Дифференциальный диагноз
|
Признак |
Нефротический синдром | Хронический нефритический синдром | Гипертоническая / диабетическая нефропатия |
| Начало заболевания | с появления отеков на ногах, лице может принимать волнообразное течение | от случайно выявленной микрогематурии/ протеинурии, до эпизодов макрогематурии, появления отеков и повышения АД | Известные в анамнезе сахарный диабет более 5-10 лет, длительная артериальная гипертензия |
| Отеки | +++ | + | +/- При наличии ХСН и диабетической стопы могут быть трофические изменения кожи |
| Артериальное давление | N (50%), иногда гипотония | при изолированной гематурии/ протеинурии может быть –N при нефритическом синдроме чаще | |
| Гематурия | Не характерна. Появляется при смешанном нефро+нефритическом синдроме | Постоянная от микрогемутарии, до эпизодов макрогематурии | микрогематурия +/- |
| Протеинурия | Более 3,5 г/сут | Менее 2 г/сут | от минимальной до нефротической |
| Гиперазотемия | Транзиторная на фоне активности НС, нарастает в зависимости от срока давности болезни | При изолированной гематурии / протеинурии не характерна. При нефритическом с-ме нарастает постепенно с прогрессированием заболевания | Зависит от срока давности болезни и момента диагностики |
Лечение
Цель лечения: при нефротическом и нефритическом синдромах – достижение полной или частичной ремиссии, замедление прогрессирования хронической болезни почек, лечение экстраренальных симптомов (АГ, отеки) и осложнений (электролитные нарушения, инфекции).
Немедикаментозное лечение
При рецидивирующей и устойчивой гематурии и/или изолированной протеинурии менее 1,0 г/сут
Амбулаторно:
− Диета сбалансированная, адекватное введение белка (1,5-2г/кг), калораж по возрасту;
− Суточная потребность натрия <2г/сут (в расчете на натрия хлорид < 5г/сут поваренной соли);
− Дозированная физическая активность по 30 минут 5 раз в неделю.
− Отказ от курения;
− Алкоголь для мужчин не более 2-х доз в день, для женщин не более 1 дозы в день.
− Целевой ИМТ 20-30
− Мониторинг уровня протеинурии (по протеин/креатининовому коэффициенту) 1 раз в 6 месяцев, регулярное измерение АД.
− При нарастании протеинурии > 1,0 г/сут и/или присоединения АГ показана госпитализация для проведения диагностической биопсии почки и верификации морфологического диагноза.
При нефротическом и хроническом нефритическом синдромах
Амбулаторно:
− Диета сбалансированная, адекватное введение белка (1,5-2г/кг), калораж по возрасту;
− При наличии отеков и АГ ограничение употребления натрия хлорид (поваренной соли) < 1-2г/сут;
− Дозированная физическая активность по 30 минут 5 раз в неделю.
− Отказ от курения;
− Отказ от алкоголя;
− Целевой ИМТ 20-30;
− Мониторинг уровня протеинурии по тест-полоскам 1 раз в 1-2 недели, регулярное измерение АД.
− При нарастании протеинурии (рецидиве) определение протеин/креатининового коэффициента (для расчета суточной протеинурии) и коррекция иммуносупрессивной терапии;
− При резистентности к проводимой иммуносупрессивной терапии проведение повторной биопсии почки в условиях стационара.
Стационарно проводится диагностическая биопсия и установление морфологического диагноза и начало патогенетической терапии, которую следует продолжить в амбулаторных условиях.
При наличии персистирующей гломерулярной гематурии без или с протеинурией до 1г/сут показана нефропротективная терапия в виде антигипертензивных препаратов из группы иАПФ или БРА [1].
Патогенетическая терапия хронического гломерулонефрита (нефротический синдром, хронический нефритический синдром) отличается в зависимости от морфологического варианта гломерулонефрита, поэтому правомочна только после проведения биопсии почки, верификации морфологического диагноза и должна продолжаться в амбулаторных условиях.
Терапия незначительных гломерулярных нарушений
Этот морфологический вариант (гломерулонефрит с минимальными изменениями – ГНМИ) встречается в 10-20% биопсии при НС у взрослых, тогда как у детей является причиной НС в 80% случаев. Поэтому, если в детской практике проведение биопсии почки требуется лишь при стероид-резистентности, тогда как у взрослых проведение биопсии почки требуется уже в дебюте НС.
Лечение дебюта
Метилпреднизолон 0,6-0,8мг/кг/сут или преднизолон 0,5-1мг/кг/сут (максимальные суточные дозы 64 и 80мг, соответственно) в течение 6-8 недель (предпочтительнее длительное назначение до 12-16 недель) в виде однократного приема в утреннее время, после приема завтрака (Уровень 1В). По достижению полной или частичной ремиссии – снижение дозы преднизолона на 5 мг каждые 3-4 дня до достижения дозы преднизолона 20-30мг/сут. Последующие 2-3 месяца прием преднизолона в альтернирующем режиме, т.е. через день с постепенным снижением дозы по 5мг каждые 1-2 недели, до достижения 10мг (Уровень 2В). Последующее снижение дозы по 2,5мг каждые 1-2 недели при альтернирующей схеме приема до полной отмены [4-6].
Более быстрое снижение дозы преднизолона возможно при появлении нежелательных явлений стероидной терапии.
Пациенты, не достигшие полной или частичной ремиссии после приема полной дозы в течение 16 недель определяются как стероид-резистентные и требуют комбинированной терапии циклоспорином-А и минимальной дозой преднизолона 0,15-0,2мг/кг/сут [5, 7-9].
Лечение рецидива
У 50-75% пациентов, ответивших на стероидную терапию встречаются рецидивы. При рецидиве назначается Преднизолон в дозе 60 максимум 80мг/сут в течение 4-х недель с последующим снижением по 5 мг каждые 3-5 дней до полной отмены в течение 1-2 мес [7, 8].
При частых (3 и более в течение 1 года) рецидивах или стероид-зависимой (рецидив на фоне приема стероидов) форме используется комбинированная терапия: низкие дозы преднизолона 0,15-0,20мг/кг/сут + один из следующих групп препарат: алкилирующие агенты (циклофосфамид), антиметаболиты (микофеноловая кислота, мофетила микофенолат), ингибиторы кальцинейрина (циклоспорин-А или Такролимус) [10].
Циклофосфамид 2мг/кг/сут, внутрь в течение 8-12 нед, под контролем числа лейкоцитов (не менее 3 х 10 9/л) + профилактика геморрагического цистита (месна) [10, 11].
Циклоспорин-А микроэмульсионная форма в дозе 3мг/кг/сут, внутрь в 2 приема, не микроэмульсионная форма в дозе 4-5мг/кг/сут, внутрь в 2 приема, при целевой С0 концентрации 100-200нг/мл в течение 18-24 месяцев и более (Уровень 2В). [8-11].
Микофеноловая кислота, внутрь в дозе 540-720мг х 2 раза или мофетила микофенолат внутрь в дозе 750-1000мг х 2 раза в день в течение 6-26 месяцев [8].
Ритуксимаб – химерическое моноклональное антитело, используется для лечения различных морфологических вариантов НС. Рекомендуется лишь при отсутствии эффекта от выше проведенной терапии. Назначается в дозе 375мг/м2 поверхности тела, 1 раз в неделю, всего №4, внутривенно, капельно после премедикации.
При стероид-резистентности рекомендуется проведение повторной биопсии (так как не исключается трансформация в ФСГС).
При персистирующем НС несмотря на проводимую иммуносупрессивную терапию, должны назначаться иАПФ или БРА, диуретики (петлевые + тиазидоподобные + антагонисты альдостерона), статины, антикоагулянты (низкомолекулярные гепарины) для профилактики тробоэмболических осложнений.
Лечение очаговых и сегментарных гломерулярных повреждений (ФСГС). ФСГС бывает первичным и вторичным. Поэтому необходимо внимательно собрать анамнез и провести дополнительные исследования для поиска / исключения ФСГС, ассоциированного с ВГ-В,С, с ВИЧ и другими состояниями.
При установлении ФСГС в иммуносупрессивной терапии не нуждаются (Уровень 2В):
— пациенты с диагностированной ФСГС, нормальной функцией почек и протеинурией менее 3,0г/сут (существует возможность спонтанной ремиссии);
— пациенты со сниженной функцией почек и с протеинурией менее 3,0г/сут (не исключается, что эти пациенты к моменту диагностики ФСГС имеют снижение уровня протеинурии по сравнению с предыдущим недиагностированным периодом). [12].
Пациентам без противопоказаний к стероидной терапии назначается Метилпреднизолон или Преднизолон (Уровень 1А) в дозе 1мг/кг/сут (максимум 80мг/сут), внутрь. Длительность приема и начало снижения дозы зависят от скорости достижения полной или частичной ремиссии. Пациентам с сопутствующими заболеваниями (тяжелый остеопороз, диабет, ожирение) инициальную терапию мы рекомендуем начинать с комбинации (Уровень 2В) низкой дозы Преднизолона (0,15-0,20мг/кг/сут, максимум 15мг/сут) + Циклоспорин (2-4мг/кг/сут, разделенных на 2 приема) или Такролимус (4мг/сут, внутрь, разделенных на 2 приема). Целевой уровень концентрации С0 циклоспорина в сыворотке крови 100-175нг/мл, такролимуса 4-7нг/мл. [13-15].
При СКФ < 40мл/мин применение ингибиторов кальцинейрина не рекомендуется по причине их нефротоксичности.
Для всех пациентов с ФСГС рекомендуется назначение нефропротективной терапии иАПФ или БРА (Уровень 1 В).
Пациентам с НС и ХБП рекомендуется назначение статинов (Уровень 2В). Пациентов, получающим терапию циклоспорином и статинами, необходимо мониторировать на предмет рабдомиолиза (при взаимодействии циклоспорина и статинов). [16-18].
Применение Ритуксимаба при ФСГС требует результатов многоцентровых исследований.
Лечение диффузного мембранозного гломерулонефрита
Мембранозная нефропатия (МН) является наиболее частой причиной НС у взрослых и может выявляться в 30-50% биопсированных случаев. Причиной вторичной МН могут быть инфекции (ВГ-В,С, опухолевые заболевания, в частности неходжкинские лимфомы и др, лекарства, системные заболевания). Поэтому прежде, чем приступить к патогенетической терапии, необходимо провести дополнительные исследования для поиска / исключения выше названных причин вторичной МН. В течении МН может наблюдаться спонтанная полная ремиссия протеинурии в 5-30% случаев в течение 5 лет [18-19], частичная ремиссия – в 25-40% в течение 5 лет [16]. Терминальная стадия ХБП у не леченных пациентов отмечается в 14% в течение 5 лет, 35% в течение 10 лет и 41% в течение 15 лет [20].
Поэтому иммуносупрессивную терапию необходимо начинать лишь в случаях необъяснимых причин повышения креатинина сыворотки крови, суточной протеинурии >4г/сут.
Иммуносупрессивная терапия включает чередование кортикостероидов (преднизолон 0,5мг/кг/сут или метилпреднизолон 0,4мг/кг/сут) в месяцы 1, 3, 5, начиная с пульс-терапии в начале каждого месяца + циклофосфамид в дозе 2-2,5мг/кг/сут, внутрь, в месяцы 2, 4, 6. Альтернативой являются ингибиторы кальцинейрина (циклоспорин или такролимус, дозировки как и при ФСГС) в сочетании с минимальной дозой преднизолона (метилпреднизолона). ЦФ предпочтителен в случаях снижения СКФ < 30%, в других ситуациях предпочтительно начинать с ингибиторов кальцинейрина (циклоспорина, как наиболее изученного препарата при МН, по сравнению с такролимусом). Длительность лечения ИКН составляет 18-24 и более месяцев.
При отсутствии эффекта возможно применение ритуксимаба в аналогичной дозе и длительности, как и при ГНМИ.
В качестве не иммуносупрессивной терапии следует применять иАПФ, БРА, статины, диуретики (петлевые, тиазидоподобные, антагонисты альдостерона в маленькой дозе 12,5-25мг/сут), препараты для профилактики тромбоэмболических осложнений (НМГ в профилактической или терапевтической дозе).
Лечение диффузного мезангиального пролиферативного гломерулонефрита
Первая линия терапии включает нефропротективную терапию иАПФ или БРА, статины при повышении ЛПНП. Лечение Ig-A-нефропатии иммуносупрессантами проводится в случае протеинурии >1,0г/сут, повышения креатинина крови и морфологических признаках активности (пролиферативные и некротизирующие изменения клубочков) при биопсии [24-29].
Иммуносупрессивная терапия монотерапию кортикостероидами, а при быстропрогрессирующем течении и находке полулуний при нефробиопсии требует проведения комбинированной иммуноспурессивной терапии кортикостероиды в дебюте в виде пульс-терапии 15мг/кг веса в/в капельно №3, затем внутрь в дозе 1мг/кг/сут 60 дней, затем 0,6мг/кг/сут 60 дней, затем 0,3мг/кг/сут 60дней + циклофосфамид 0,5мг/м2, в/в капельно ежемесячно в течение 6 месяцев. Во второй линии вместо циклофосфамида возможно применение микофеноловой кислоты или микофенолата мофетил Мофетила микофенолат. (не забывать тератогенное действие и при планировании беременности отказаться от данной группы препаратов). [30-31].
Лечение диффузного мезангиокапиллярного гломерулонефрита (мембранопролиферативный гломерулонефрит – МПГН).
Лечение первичного заболевания (гепатиты В и С). При МПГН 1 типа используют длительное лечение преднизолоном в альтернирующем режиме (30-60 мг/м2 / 48 час). В некоторых исследованиях показана эффективность лечение микофенолатом мофетил Мофетила микофенолат. [34-46].
Лечение отеков
Диуретики назначают при значительных отеках (назначение кортикостероидов обычно приводит к восстановлению диуреза на 5-10 день). Диуретики не назначают при рвоте, диарее, гиповолемии.
При длительно сохраняющихся отеках назначают фуросемид 1-3мг/кг/сут внутривенно 3 раза в день через равные промежутки времени или торасемид 5-10мг внутрь. Для пациентов с рефрактерными отеками используется комбинация петлевых и тиазидоподобных диуретиков и/или калий-сберегающих диуретиков (Спиронолактон), в тяжелых случаях — комбинация диуретиков и альбумина [17].
Другие медикаменты:
− Антациты или блокаторы протонной помпы при появлении гастроинтестинальных симптомов.
− Карбонат кальция (250-500мг/сут) длительно необходим, если терапия преднизолоном продолжается более 3 месяцев [15].
− Обычно нет необходимости коррекции гиперлипидемии у стероидчувсвиетльынх пациентов, так как она купируется после наступления ремиссии.
Осложнения нефротического синдрома:
1. Инфекции. У пациентов с нефротическим синдромом могут быть разные инфекции: перитониты, целлюлиты, пневмония.
|
Инфекции |
Клиническая картина | Микроорганизмы | Терапия |
| Перитонит | Боли в животе, чувствительность при пальпации, рвота, диарея. В асцитической жикости более 100 лейкоцитов/мл, более 50% нейтрофилы | S. pneumoniae, S. pyogenes, E. coli | Цефотаксим или цефтриаксон 7-10 дней, ампициллин+аминогликозиды 7-10 дней |
| Пневмонии | Гипертермия, кашель, тахипное, крепитация | S. pneumoniae, H. influenzae, S. aureus | Внутрь: Амоксициллин, клавулановая кислота, эритромицин Парентерально: ампициллин+аминогликозиды или цефотаксим/цефтриаксон 7-10 дней |
| Целлюлит | Кожная эритема, уплотнение, болезненность | St aphylococci, Group A streptococci, H. influenzae | Амоксициллин, клавулановая кислота или цефтриаксон 7-10 дней |
| Грибковые инфекции | Легочная инфильтрация, длительная лихорадка, отсутствие ответа на антибактериальную терапию | Candida, Aspergillus spp. | Кожа, слизистые: Флуконазол 10 дней |
При наличии varicella zoster однократное введение иммуноглобулина 400мг/кг, внутривенно ацикловир (1500мг/м2/сут) 3 дня или внутрь 80мг/кг/сут 7-10 дней [16].
2. Тромбозы, имеется риск венозных, редко артериальных тромбозов. Применяются низкомолекулярные гепарины подкожно в течение длительного времени [17].
3. Артериальная гипертензия: иАПФ, блокаторы кальциевых каналов, β-блокаторы [18].
4. Гиповолемический шок бывает при назначении диуретиков, особенно когда имеется септицемия, диарея, рвота. Гиповолемический шок можно предположить при наличии разной интенсивности болей в животе, гипотензии, тахикардии, ознобе, в крови повышены уровни гематокрита, мочевины и мочевой кислоты. Восстанавливается путем срочных инфузий физиологических растворов из расчета 15-20мл/кг 20-30 минут, можно повторно. Инфузия 10% раствора альбумина (10мл/кг) или 20% раствора (0,5-1г/кг) при отсутствии эффекта после двух болюсов физ. раствора.
5. Побочные эффекты кортикостероидов: повышенный аппетит, задержка роста, риск инфекций, гипертензия, деминерализация костей, повышение глюкозы крови, катаракта.
Индикаторы эффективности лечения: достижение ремиссии нефротического синдрома (купирование отеков, исчезновение протеинурии), уменьшение/отмена преднизолона, замедление прогрессирования хронической болезни почек (стабильный уровень креатинина).
Госпитализация
Показания для госпитализации (плановая госпитализация):
1. для проведения диагностической биопсии почки при:
a. рецидивирующей устойчивой гематурии с протеинурией > 1,0 г/сут и артериальной гипертензией неясной этиологии;
b. изолированной протеинурии > 1,0 г/сут, неясной этиологии;
c. резистентности к проводимой иммуносупрессивной терапии
2. для коррекции иммуносупрессивной терапии;
3. тяжесть состояния (олигурия, отеки, высокая гипертензия, азотемия);
4. осложнения (инфекционные, тромботические осложнения, почечная недостаточность).
Информация
Источники и литература
-
Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2014
- 1. Lameson J.L., Loscalzo J. Harrison’s Nephrology and Acid-Based Disorders. Edition 17th, 2010, New-York.
2. Клинические рекомендации. Стандарты ведения больных. Мухин Н.А., Козловская Л.В., Шилов Е.М. Выпуск 2, Гэотар Медиа, 2008 г, 1376 с.
3. Нефрология. Национальное руководство. Под ред. Мухина Н.А. Гэотар Медиа, 2008 г, 716 с.
4. Tune BM, Mendoza SA. Treatment of the idiopathic nephrotic syndrome: regimens and outcomes in children and adults. J Am Soc Nephrol 1997; 8:824.
5. Nolasco F, Cameron JS, Heywood EF, et al. Adult-onset minimal change nephrotic syndrome: a long-term follow-up. Kidney Int 1986; 29:1215.
6. Fujimoto S, Yamamoto Y, Hisanaga S, et al. Minimal change nephrotic syndrome in adults: response to corticosteroid therapy and frequency of relapse. Am J Kidney Dis 1991; 17:687.
7. Nakayama M, Katafuchi R, Yanase T, et al. Steroid responsiveness and frequency of relapse in adult-onset minimal change nephrotic syndrome. Am J Kidney Dis 2002; 39:503.
8. Korbet SM, Schwartz MM, Lewis EJ. Minimal-change glomerulopathy of adulthood. Am J Nephrol 1988; 8:291.
9. Mak SK, Short CD, Mallick NP. Long-term outcome of adult-onset minimal-change nephropathy. Nephrol Dial Transplant 1996; 11:2192.
10.Arneil GC, Lam CN. Long-term assessment of steroid therapy in childhood nephrosis. Lancet 1966; 2:819.
11.Tse KC, Lam MF, Yip PS, et al. Idiopathic minimal change nephrotic syndrome in older adults: steroid responsiveness and pattern of relapses. Nephrol Dial Transplant 2003; 18:1316.
12.Meyrier A. Nephrotic focal segmental glomerulosclerosis in 2004: an update. Nephrol Dial Transplant 2004; 19:2437.
13.Gipson DS, Trachtman H, Kaskel FJ, et al. Clinical trial of focal segmental glomerulosclerosis in children and young adults. допа Int 2011; 80:868.
14.Muso E, Mune M, Yorioka N, et al. Beneficial effect of low-density lipoprotein apheresis (LDL-A) on refractory nephrotic syndrome (NS) due to focal glomerulosclerosis (FGS). Clin Nephrol 2007; 67:341.
15.Joy MS, Gipson DS, Dike M, et al. Phase I trial of rosiglitazone in FSGS: I. Report of the FONT Study Group. Clin J Am Soc Nephrol 2009; 4:39.
16.Hausmann R, Kuppe C, Egger H, et al. Electrical forces determine glomerular permeability. J Am Soc Nephrol 2010; 21:2053.
17.Reiser J, von Gersdorff G, Loos M, et al. Induction of B7-1 in podocytes is associated with nephrotic syndrome. J Clin Invest 2004; 113:1390.
18.Schönenberger E, Ehrich JH, Haller H, Schiffer M. The podocyte as a direct target of immunosuppressive agents. Nephrol Dial Transplant 2011; 26:18.
19.Gbadegesin R, Lavin P, Foreman J, Winn M. Pathogenesis and therapy of focal segmental glomerulosclerosis: an update. Pediatr Nephrol 2011; 26:1001.
20.Chen T, Lv Y, Lin F, Zhu J. Acute kidney injury in adult idiopathic nephrotic syndrome. Ren Fail 2011; 33:144.
21.Frisch G, Lin J, Rosenstock J, et al. Mycophenolate mofetil (MMF) vs placebo in patients with moderately advanced IgA nephropathy: a double-blind randomized controlled trial. Nephrol Dial Transplant 2005; 20:2139.
22.Le W, Liang S, Hu Y, et al. Long-term renal survival and related risk factors in patients with IgA nephropathy: results from a cohort of 1155 cases in a Chinese adult population. Nephrol Dial Transplant 2012; 27:1479.
23.Kunz R, Friedrich C, Wolbers M, Mann JF. Meta-analysis: effect of monotherapy and combination therapy with inhibitors of the renin angiotensin system on proteinuria in renal disease. Ann Intern Med 2008; 148:30.
24.Orlowski T, Rancewicz Z, Lao M, et al. Long-term immunosuppressive therapy of idiopathic membranoproliferative glomerulonephritis. Klin Wochenschr 1988; 66:1019.
25.Cattran DC, Cardella CJ, Roscoe JM, et al. Results of a controlled drug trial in membranoproliferative glomerulonephritis. Kidney Int 1985; 27:436.
26.Faedda R, Satta A, Tanda F, et al. Immunosuppressive treatment of membranoproliferative glomerulonephritis. Nephron 1994; 67:59.
27.Bhat P, Weiss S, Appel GB, Radhakrishnan J. Rituximab treatment of dysproteinemias affecting the kidney: a review of three cases. Am J Kidney Dis 2007; 50:641.
28.Vilayur E, Trevillian P, Walsh M. Monoclonal gammopathy and glomerulopathy associated with chronic lymphocytic leukemia. Nat Clin Pract Nephrol 2009; 5:54.
29.Dillon JJ, Hladunewich M, Haley WE, et al. Rituximab therapy for type I membranoproliferative glomerulonephritis. Clin Nephrol 2012; 77:290.
30.Jones G, Juszczak M, Kingdon E, et al. Treatment of idiopathic membranoproliferative glomerulonephritis with mycophenolate mofetil and steroids. Nephrol Dial Transplant 2004; 19:3160.
31.Choi MJ, Eustace JA, Gimenez LF, et al. Mycophenolate mofetil treatment for primary glomerular diseases. Kidney Int 2002; 61:1098.
32.Bayazit AK, Noyan A, Cengiz N, Anarat A. Mycophenolate mofetil in children with multidrug-resistant nephrotic syndrome. Clin Nephrol 2004; 61:25.
33.Bagheri N, Nemati E, Rahbar K, et al. Cyclosporine in the treatment of membranoproliferative glomerulonephritis. Arch Iran Med 2008; 11:26.
34.Cattran DC. Current status of cyclosporin A in the treatment of membranous, IgA and membranoproliferative glomerulonephritis. Clin Nephrol 1991; 35 Suppl 1:S43.
35.Matsumoto H, Shibasaki T, Ohno I, et al. [Effect of cyclosporin monotherapy on proteinuria in a patient with membranoproliferative glomerulonephritis]. Nihon Jinzo Gakkai Shi 1995; 37:258.
36.Haddad M, Lau K, Butani L. Remission of membranoproliferative glomerulonephritis type I with the use of tacrolimus. Pediatr Nephrol 2007; 22:1787.
37.Donadio JV Jr, Anderson CF, Mitchell JC 3rd, et al. Membranoproliferative glomerulonephritis. A prospective clinical trial of platelet-inhibitor therapy. N Engl J Med 1984; 310:1421.
38.Zäuner I, Böhler J, Braun N, et al. Effect of aspirin and dipyridamole on proteinuria in idiopathic membranoproliferative glomerulonephritis: a multicentre prospective clinical trial. Collaborative Glomerulonephritis Therapy Study Group (CGTS). Nephrol Dial Transplant 1994; 9:619.
39.Zimmerman SW, Moorthy AV, Dreher WH, et al. Prospective trial of warfarin and dipyridamole in patients with membranoproliferative glomerulonephritis. Am J Med 1983; 75:920.
40.Harmankaya O, Baştürk T, Oztürk Y, et al. Effect of acetylsalicylic acid and dipyridamole in primary membranoproliferative glomerulonephritis type I. Int Urol Nephrol 2001; 33:583.
41.Servais A, Frémeaux-Bacchi V, Lequintrec M, et al. Primary glomerulonephritis with isolated C3 deposits: a new entity which shares common genetic risk factors with haemolytic uraemic syndrome. J Med Genet 2007; 44:193.
42.Habbig S, Mihatsch MJ, Heinen S, et al. C3 deposition glomerulopathy due to a functional factor H defect. Kidney Int 2009; 75:1230.
43.Fakhouri F, Frémeaux-Bacchi V, Noël LH, et al. C3 glomerulopathy: a new classification. Nat Rev Nephrol 2010; 6:494.
44.Radhakrishnan S, Lunn A, Kirschfink M, et al. Eculizumab and refractory membranoproliferative glomerulonephritis. N Engl J Med 2012; 366:1165.
45.Bomback AS, Smith RJ, Barile GR, et al. Eculizumab for dense deposit disease and C3 glomerulonephritis. Clin J Am Soc Nephrol 2012; 7:748.
46.Licht C, Weyersberg A, Heinen S, et al. Successful plasma therapy for atypical hemolytic uremic syndrome caused by factor H deficiency owing to a novel mutation in the complement cofactor protein domain 15. Am J Kidney Dis 2005; 45:415.
- 1. Lameson J.L., Loscalzo J. Harrison’s Nephrology and Acid-Based Disorders. Edition 17th, 2010, New-York.
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков:
1) Кабулбаев К.А. – доктор медицинских наук, доцент кафедры внутренних болезней центра последипломного и дополнительного профессионального образования НИИ кардиологии и внутренних болезней.
2) Карабаева А.Ж. – доктор медицинских наук, руководитель центра последипломного и дополнительного профессионального образования НИИ кардиологии и внутренних болезней.
Указание на отсутствие конфликта интересов: конфликта интересов нет.
Рецензенты:
Туганбекова С.К. – Главный внештатный нефролог Министерства здравоохранения Республики Казахстан.
Указание условий пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 5 лет, либо при поступлении новых данных по диагностике и лечению соответствующего заболевания, состояния или синдрома.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Почки выполняют в организме множество жизненно важных функций: выводят вредные продукты обмена, нормализуют давление, но, главное, фильтруют несколько сотен литров крови, доставляя ее в чистом виде во все ткани. Испытывая настолько мощные нагрузки, могут «выходить из строя» различные структуры органа, но чаще всего это происходит с почечными клубочками. В зависимости от формы протекания и симптомов лечение гломерулонефрита имеет свою специфику.
Формирование заболевания и его отличительные черты
Гломерулонефрит – это аутоиммунное заболевание почек, которое сопровождается двусторонним поражением почечных клубочков. В меньшей степени в процесс вовлекается интерстициальная ткань и канальцы. На фоне воспалительных изменений происходит нарушение кровоснабжения, что влечет за собой задержку в организме солей и жидкости. Отсутствие лечения у мужчин и женщин может привести к тяжелым осложнениям.В МКБ 10 заболевание имеет следующий код: острая форма – N00, хронический синдром –N03.
Причины и патогенез
Такое заболевание почек,как гломерулонефрит,может протекать самостоятельно или развиваться на фоне системных поражений. Воспаление почечных клубочков возникает вследствие неадекватной иммунной реакции организма на этиологические факторы. В качестве последних чаще всего выступают инфекционные агенты, хотя могут быть и другие причины:
- Генетическое нарушение строения клубочкового аппарата.
- Инфекции:бактериальные (стрептодермия), вирусные, паразитарные.
- Аутоиммунные:системная красная волчанка, васкулиты, болезнь Шёнлейна-Геноха.
- Токсическое воздействие: алкоголь, наркотики, радиационное облучение.
- Введение сывороток, вакцин.
- Длительное переохлаждение и простуда – нарушение кровотока вследствие пребывания в условиях повышенной влажности и низких температур (окопный нефрит).
- Сахарный диабет – поражение сосудов.

Медики выделяют ряд факторов, увеличивающих риск развития гломерулонефрита. Это избыточное пребывание на солнце, частые аллергические реакции, наличие хронических воспалений, прием препаратов без назначения врача. Характерная особенность патологии: симптомы возникают спустя 7-14 дней после перенесенной инфекции.
Особую роль в возникновении заболевания играют защитные механизмы, точнее их повреждение. Все патогенные микробы оставляют в крови антигены, при обнаружении которых иммунная система начинает вырабатывать белки, призванные выводить чужеродные клетки. При наличии данного дефекта происходит обратная реакция, то есть связывание этих компонентов и образование комплексов антиген-антитело. Они не выводятся, как положено, а оседают на стенках капилляров гломерул, вызывая нарушение микроциркуляции. Плохое кровообращение приводит к гибели почечной ткани, в результате чего снижается фильтрующая способность клубочков.
Критерии классификации
Воспалительное поражение практически всегда развивается с двух сторон, то есть поражает обе почки. Современная классификация гломерулонефрита довольно разнообразна. Его определяют по ряду признаков и, соответственно, при постановке диагноза он может иметь несколько уточняющих характеристик.
В зависимости от этиологии:
- Первичный. Почечная ткань поражается изолированно вследствие воздействия патогенного фактора.
- Вторичный. Воспалительный процесс развивается на фоне имеющегося заболевания.
По характеру течения:
- Острый. Возникает спонтанно, развивается бурно, протекает циклически. Поддается быстрому лечению, но при его отсутствии переходит в хроническую форму.
- Подострый (быстро прогрессирующий). Характеризуется злокачественным процессом, поскольку плохо реагирует на медикаментозное воздействие. В результате осложняется состояниями, которые угрожают жизни пациента.
- Хронический. Патологические изменения наблюдаются при развившейся ЗПН. Затянувшееся бессимптомное течение с периодами обострения приводит к замещению почечной ткани соединительной.

- Типичный (циклический). Характеризуется бурным течением и выраженностью симптоматики.
- Латентный (ациклический). Отличается постепенным началом, слабо выраженными признаками. Представляет определенную степень опасности в силу поздней диагностики и увеличению риска хронизации процесса.
Хронический клубочковый нефрит также может иметь несколько форм:
| Нефротическая | Преобладают мочевые симптомы, наблюдается отечность, давление сохраняется в норме |
| Гипертоническая | Отмечается повышение АД, мочевой синдром выражен слабо |
| Смешанная | Основной признак определить трудно, поскольку наблюдается сочетание первых двух синдромов |
| Латентная | Отмечается нормальное самочувствие на фоне отсутствия отеков и артериальной гипертензии, нефротические симптомы выражены незначительно |
| Гематурическая | Все симптомы нехарактерны в силу их слабых проявлений, в крови выявляется наличие эритроцитов |
В некоторых случаях заболевание является следствием аутоиммунных процессов. Это обусловлено выбросом в кровь большого количества антител, которые атакуют собственные клетки организма. Отдельной формой выделяют мезангиопролиферативный гломерулонефрит.
Подробно о симптомах гломерулонефрита
Клинические проявления гломерулонефрита возникают спустя 1-4 недели после перенесенного заболевания, вызванного обычно стрептококком.В зависимости от формы поражения клубочкового аппаратаи стадии течения,могут преобладать те или иные симптомы.
В острой и подострой формах
Симптомы острой формы зависят от степени поражения клубочковой системы почек и стадии заболевания.

- Гипертермия. Температура тела увеличивается до 39-40°С, сопровождается ознобом и лихорадкой.
- Повышение артериального давления. Происходит вследствие увеличения объема крови из-за задержки жидкости.
- Развитие отеков. Появляется одутловатость лица, набухание век, увеличивающиеся в утренние часы и спадающие к вечеру.
- Олигурия. Наблюдается уменьшение количества выделяемой урины, вплоть до ее полного прекращения. Спустя несколько дней объем увеличивается снова, но при этом снижается ее плотность.
- Изменение цвета урины. Она приобретает грязно бурый, коричневый и даже черный оттенок и носит название «мясных помоев».
- Признаки интоксикации. Появляется головная боль, тошнота, рвота, снижение аппетита, болезненные ощущения в пояснице, спутанность сознания.
При латентном течении симптомы выражены слабо, отмечается небольшое ухудшение самочувствия, незначительное сокращение количества мочи и развитие микрогематурии. Это приводит к прогрессированию процесса и необратимому поражению клубочковой системы.
Наиболее сложной считается подострая форма гломерулонефрита. Она сопровождается серьезными изменениями в моче, отеками и стойкой гипертонией. Симптомы и признаки аналогичны острой фазе заболевания.Отличительной чертой можно назвать умеренную температуру, а также более быстрое формирование осложнений.
Важно знать! При запоздалом лечении уже через несколько недель почки полностью утрачивают свою работоспособность, что требует назначение диализа и трансплантации органа.
Проявления хронического заболевания
Хронический гломерулонефрит в 20% является осложнением острого, в остальных может быть диагностирован случайно в ходе планового осмотра. Он отрицательно сказывается на состоянии пациента, что требует терапии.
Симптомами затяжной формы недуга считаются следующие проявления:
-
Изменение цвета и характера мочи. Она становится мутной и темной с примесями крови и белка, что делает ее «пенистой».
- Отеки. Отмечаются на лице, конечностях. Тело становится рыхлым и одутловатым, увеличивается масса.
- Артериальное давление. Сохраняется длительное время и с трудом купируется медикаментами.
- Симптомы ХПН. Отмечается тошнота, рвота, головная боль, сокращение диуреза, зуд и сухость кожных покровов, наличие пигментации.
Симптомы нарастают постепенно и незаметно. Пациент не обращает внимания на ухудшение самочувствия, не предъявляет жалоб и не обращается к врачу. Это способствует дальнейшему развитию процесса и разрушению почечных клубочков.
Осложненный гломерулонефрит
Клубочковый нефрит занимает одно из ведущих мест среди почечных патологий, приводящих к сморщиванию почек и развитию ХПН.
На фоне осложнений у пациента могут отмечаться симптомы гломерулонефрита:
- острая сердечная недостаточность;
- эклампсия;
- внутримозговое кровоизлияние;
- нарушение зрения;
- хронический диффузный гломерулонефрит.
Данный тип патологии чаще переходит в хронический, и фактором, усиливающим этот процесс, считается гипопластическая дисплазия почки, когда почечная ткань развивается со значительным отставанием.
Понятие о нефротическом и нефритическом синдромах
Когда у пациента развивается заболевание почек, ему часто приходится слышать такие термины, как нефритический и нефротический синдром.
Эти два понятия, несмотря на схожесть, имеют существенные отличия.
-
Нефритический синдром. Результат воспаления почек. Характеризуется появлением отечности, гипертензии, признаков сердечной недостаточности. Больной жалуется на слабость, повышенную утомляемость, тошноту, заканчивающуюся рвотой, головные боли. У него изменяется состав мочи, появляются примеси крови, белок.
- Нефротический синдром. Возникает, как ответ организма на развитие таких заболеваний, как гломерулонефрит, злокачественные опухоли желудка, толстой кишки, легкого, молочной железы, болезни системного или аутоиммунного характера. Проявлениями данной патологии являются ослабление иммунной защиты, развитие почечной недостаточности, уменьшение диуреза, понижение кровяного давления, слабость, общее недомогание.
Сравнительный анализ двух почечных синдромов важен для постановки диагноза, поскольку в клинической практике встречаются случаи, когда у пациента оба этих патологических состояния объединяются. При подозрении на данные процессы врач назначает дополнительные исследования.
Опасность последствий
Хроническая патология характеризуется чередованием острых периодов и временного затишья. Однако этот процесс постепенно приводит к разрастанию соединительной ткани, сморщиванию почек и полной потере функциональности. Помимо этого, врачи указывают и на другие возможные последствия:
- отек легких на фоне сердечной недостаточности, артериальной гипертензии;
- эклампсия почечного типа, судороги эпилептические припадки при повышении АД;
- уремическая кома.
Важно знать! В большинстве случаев развивается тяжелая интоксикация – уремия, сопровождающаяся скоплением в крови критического количества мочевины, поражением различных органов и систем, в том числе и головного мозга.
Признаки заболевания при проведении диагностики
Обследованием занимается врач-нефролог. Постановка диагноза «гломерулонефрит» производится на основе жалоб пациента, собранного анамнеза, клинических проявлений, данных лабораторных и инструментальных исследований.
Данные лабораторных анализов
Для выявления патологических нарушений врач назначает ряд лабораторных методов. По результатам диагностики обнаруживаются характерные изменения.
Исследование мочи:
- клинический анализ;
- проба Зимницкого;
- суточная потеря белка;
- проба Реберга.
Исследование крови:
- клинический анализ;
- протеинограмма;
- липиды и электролиты крови;
- серологический анализ;
- биохимический анализ (креатинин и мочевина).
Возможны следующие результаты: белок в моче, гематурия, повышение в крови уровня холестерина и азотистых шлаков. Наличие критического содержания циркулирующих иммунных комплексов.
Показатели инструментальных исследований
При выявленных изменениях в моче и крови для уточнения диагноза и степени тяжести процесса врач назначает ряд инструментальных манипуляций:
- УЗИ почек, рентген;
- КТ и МРТ;
- экскреторную урографию (в острой фазе);
- нефросцинтиграфию.
Если данные исследования сомнительны, производится биопсия почки с последующим гистологическим изучением полученного материала. Дифференциальная диагностика проводится с пиелонефритом.
Лечение гломерулонефрита
Лечение заболевания проводится в условиях стационара. Выбор подходящей схемы терапии обусловлен формой патологического процесса (острая или хроническая) и выраженности симптоматики.
Медикаментозное
Основным принципом амбулаторного лечения является устранение инфекционного агента и подавление иммунных реакций, которые уничтожают собственные клетки организма. В список лекарственных средств входят препараты следующих групп:
- антибактериальные– «Эритромицин», «Пенициллин»;
- иммунодепрессанты цитостатики– «Циклофосфамид», «Азатиоприн»;
- кортикостероиды – «Преднизолон»;
- противовоспалительные средства – «Диклофенак».
В комплекс лечебных мероприятий входит симптоматическая терапия – применение мочегонных, антигистаминных, гипотензивных медикаментов.
Диета и народные средства
В борьбе с данной патологией важную роль играет питание. Больным назначается постельный режим и диета № 7. Рекомендуется снизить количество выпиваемой жидкости (до 600-1000 мл), ограничить употребление поваренной соли и белка. Из продуктов, богатых протеинами, предпочтение следует отдавать творогу и яйцам. Норма жиров не должна превышать 50 г. Калорийность рациона обеспечивается за счет углеводов. Первые блюда нужно готовить на овощных бульонах, полностью исключив мясные. В большинстве случаев правильное питание способно повысит эффективность терапии и восстановить работу почек.

Средства народной медицины являются еще одним действенным методом терапии гломерулонефрита. Избавиться от отеков и прочих симптомов заболевания помогут такие рецепты.
- Смешать 4 части семени льна с 3 ч. листьев березы и корня полевого стальника. Залить 250 мл кипящей воды и настаивать 2-3 часа под крышкой. Процеженный напиток разделить и принимать по трети стакана трижды в день. Курсовой прием составляет неделю.
- В емкость поместить по 1 ч. л. кукурузных рыльцев и вишневых хвостиков. Заварить половиной литра кипятка и оставить до полного остывания. Дозировка – ¼ стакана трижды в день. Продолжительность лечения неограничена временем, прием средства прекращается после исчезновения симптомов.
Для укрепления иммунитета следует принимать по 1 ч. л. смеси меда (стакан) с орехами и фундуком(по столовой ложке), а также кожурой одного лимона. Полезными считаются средства на основе пчелиного подмора и овса, отвар из пшена, лекарственных трав.
Необходимость в диализе и помощь хирургов
Если гломерулонефритперешел в терминальную стадию развития хронической почечной недостаточности, когда орган не способен выполнять свои функции, пациенту назначается гемодиализ. При наличии определенных показаний (возраста, особой тяжести патологии, двустороннем поражении органа) рекомендуется трансплантация здоровой почки от донора. Внепочечное очищение крови рассматривается как промежуточное звено.
Профилактика и прогнозы
Специфической профилактики клубочкового нефрита не существует. Меры по снижению и риска развития данного заболевания предполагают:
- умеренное закаливание и понижение чувствительности к низким температурам;
- контроль массы тела;
-
полноценное лечение стрептококковых инфекций;
- своевременная санация хронических очагов;
- регулярное обследование с целью выявления патологических изменений;
- контроль сахара в крови;
- увеличение двигательной активности;
- отказ от курения и употребления алкоголя.
При наличии аллергии показана десенсибилизация – прием антигистаминных препаратов, проведение очистительных процедур, соблюдение диет. Пользу способно принести санаторно-курортное лечение в сухом и умеренно теплом климате.
Острый процесс развивается быстро, но хорошо поддается терапии, в результате чего редко приобретает затяжную форму. При своевременном и адекватном лечении почти всегда наступает полное выздоровление. Хронические гломерулонефриты тоже могут иметь умеренный характер, поэтому функциональность почек остается в норме длительный период.
Важно знать! Неблагоприятный прогноз наблюдается при подостром типе патологии, который в клинической медицине относится к экстренным ситуациям. Но при правильном подходе и эффективной тактике лечения ремиссии удается достичь 80% пациентов.Следует знать, что на фоне тяжести болезни запоздалое обращение к специалистам не исключает смертельного исхода.
Заключение
Гломерулонефрит, симптомы и лечение которого у взрослых были описаны выше, на фоне остальных патологий мочевыделительной системы считается опасным заболеванием. На терапию острой формы иногда уходят месяцы, а хронической– вообще годы. При наличии осложнений прогноз может быть неблагоприятным, поэтому следует внимательно относиться к своему здоровью и предупредить поражение почек, чем потом безуспешно бороться с патологией и инвалидностью.
Информация, представленная на странице, не должна быть использована для самолечения или самодиагностики. При подозрении на наличие заболевания, необходимо обратиться за помощью к квалифицированному специалисту. Провести диагностику и назначить лечение может только ваш лечащий врач.
Содержание статьи:
- Причины гломерулонефрита
- Симптомы гломерулонефрита
- Классификация
- Диагностика гломерулонефрита
- Лечение гломерулонефрита
- Осложнения
- Профилактика
Что такое гломерулонефрит?
Гломерулонефрит — это заболевание почек, имеющее иммунно-воспалительное происхождение. Поражает в основном почечные клубочки. Реже в патологический процесс вовлекаются почечные канальцы и интерстициальная ткань.
Симптоматика патологии складывается из отечного, мочевого и гипертонического синдрома. Диагноз ставится на основе результатов анализов мочи, УЗДГ почечных сосудов и УЗИ почек. Клинические рекомендации по лечению гломерулонефрита у детей и у взрослых включают прием иммуностимулирующих, симптоматических и противовоспалительных лекарственных средств Источник:
Хронический гломерулонефрит. Исмаилов И.Я., Скворцов В.В. Медицинская сестра №6, 2018. с.17-20.
Причины гломерулонефрита
Чаще всего развитие воспалительного процесса провоцируют условно-патогенные микроорганизмы (стафилококки, стрептококки).
Основными причинами развития заболевания являются:
- группа острых вирусных инфекций;
- аллергические реакции;
- вакцинация «живыми» вакцинами;
- системные болезни (васкулит, волчанка).
Кроме этого, существует ряд факторов, которые могут спровоцировать развитие болезни. К ним относят:
- бесконтрольный прием лекарств;
- хронические заболевания (тонзиллит, гайморит, кариес и другие);
- злоупотребление соленой пищей;
- частое долгое пребывание на солнце;
- злоупотребление алкоголем, курение.
Воспаление начинается в результате повреждения механизма иммунного ответа. Антитела с антигенами образуют белковые комплексы, которые оседают на стенках мелких сосудов почек. Это приводит ухудшению кровообращения и гибели клеток почечной ткани. В результате фильтрующая функция клубочков ухудшается, что приводит к интоксикации организма Источник:
Быстропрогрессирующий гломерулонефрит у детей. Макарова Т.П., Самойлова Н.В., Солдатова Е.Е., Ахмадуллина Л.И. Российский вестник перинатологии и педиатрии, 64(5), 2019. с.241-245.
Симптомы гломерулонефрита
Острая форма заболевания начинается внезапно, через 7-14 дней после воздействия провоцирующего фактора.
- общая слабость, вялость, недомогание, потеря аппетита, тошнота, рвота и другие симптомы интоксикации организма;
- боли в пояснице, суставах, животе;
- повышение температуры;
- отеки лица (особенно сильные в области глаз);
- потемнение мочи, примеси крови в ней;
- повышенное давление;
- уменьшение объема мочи;
- нарушения со стороны нервной системы.
При хроническом гломерулонефрите клиническая картина стертая, выраженных симптомов нет. Нарастает отечность, часто наблюдается повышение артериального давления. Диагноз в этом случае ставят случайно, после сдачи планового анализа мочи Источник:
Распространенность и этиологические факторы гломерулонефритов. Шамсиева Г.Б. European research, 2017..
Классификация
Выделяют два основных вида острой формы заболевания.
- Типичный. Начинается бурно, клиническая картина яркая.
- Латентный. Симптомы стертые, выражены слабо. Это сильно затрудняет своевременную диагностику и часто приводит к переходу болезни в хроническую стадию.
Формы хронического гломерулонефрита:
- нефротический — преобладают патологические изменения мочи;
- гипертонический — проявляется повышением давления;
- смешанный — сочетание двух вышеперечисленных форм;
- гематурический —наблюдается кровь в моче, другие симптомы выражены слабо или вовсе отсутствуют;
- латентный — проявляется стертой клинической картиной, артериальное давление в норме, отеков нет Источник:
Классификация гломерулонефрита: на пути ab exterioribus ad interiora (к дискуссии о проекте современной классификации гломерулонефрита у детей). Смирнов А.В. Педиатрия. Журнал им. Г. Н. Сперанского, 2018. с.146-150.
Диагностика гломерулонефрита
Диагноз ставится по результатам данных анамнеза, опроса пациента, клинических признаков (снижение количества выделяемой мочи, артериальная гипертензия, отеки). Чтобы оценить состояние почек, пациенту назначают допплерографию сосудов и УЗИ.
Для подтверждения предварительного диагноза назначают:
- исследование мочи;
- анализ крови (биохимический и общий).
В редких случаях при наличии показаний проводят биопсию почки. Кроме этого, необходимо провести четкую дифференциальную диагностику с патологиями, которые имеют схожую клиническую картину. Это нужно для того, чтобы правильно подобрать метод терапии и предотвратить переход болезни в хроническую стадию.
Лечение гломерулонефрита
Заболевание протекает тяжело, поэтому лечить его необходимо в условиях стационара. Терапия гломерулонефрита комплексная. В зависимости от особенностей течения патологии пациенту могут быть назначены следующие группы препаратов:
- противогрибковые или антибиотики (если причиной воспаления являются грибки или стрептококки);
- симптоматические средства (для снижения давления, мочегонные, иммуносупрессивные, антикоагулянты);
- противовоспалительные средства.
Важной частью терапии является диета. Необходимо строго контролировать количество потребляемых жиров, углеводов, белков, соли. Такой уход позволяет минимизировать нагрузку на почки, что способствует восстановлению поврежденных тканей.
Во время лечения запрещены физические нагрузки, в том числе работа на открытом воздухе в условиях высокой влажности или низкой температуры.
Если у пациента развивается почечная недостаточность, то назначается диализ. При помощи данного метода лечения удается заместить две основополагающие функции почек — выведение токсинов и удаление избытка жидкости из организма. При тяжелом течении болезни возможна пересадка почки.
Лечение острой стадии болезни обычно занимает от 7 до 21 дня. Показатели мочи стабилизируются в течение года. Наблюдение за пациентами после острого гломерулонефрита ведется в течение двух лет. При переходе заболевания в хроническую форму профилактические обследования необходимо проходить несколько раз в год.
Чтобы максимально снизить вероятность рецидивов рекомендуется провести полную санацию всех очагов хронической инфекции в организме, избегать высокой влажности, переохлаждения, снизить потребление соли, вести здоровый образ жизни, а также регулярно посещать медицинскую клинику для проведения профилактических обследований. После снятия острой формы специалисты рекомендуют пациентам пройти курс санаторно-курортного лечения Источник:
Острый гломерулонефрит в XXI веке. Мухин Н.А., Глыбочко П.В., Свистунов А.А., Фомин В.В., Шилов Е.М., Лысенко Л.В. Терапевтический архив, 6, 2015. с.4-8.
Осложнения
Осложнения обычно вызывает хроническая форма заболевания. Чаще всего наблюдаются следующие последствия:
- почечная недостаточность;
- заболевания сердца;
- нефритическая энцефалопатия;
- уремическая кома.
Гломерулонефрит может привести к инвалидизации человека, поэтому терапию нужно начинать как можно раньше.
Профилактика
Течение хронического гломерулонефрита зависит от этиологии, патогенеза и морфологической формы заболевания. Худший прогноз имеет быстро прогрессирующий подострый вариант.
Без своевременной терапии болезнь обычно заканчивается развитием почечной недостаточности. Смерть пациента может наступить от инсульта, отека легких, почечной недостаточности, венозных тромбозов, нефротического синдрома.
- правильное питание;
- отказ от вредных привычек;
- избегание переохлаждения;
- контроль количества потребляемой жидкости;
- регулярное измерение показателей артериального давления;
- избегание чрезмерных физических нагрузок;
- соблюдение режима труда и отдыха;
- отказ от малоподвижного образа жизни;
- избегание стрессовых ситуаций (по возможности);
- регулярное (не реже раза в год) посещение клиники для прохождения профилактического осмотра.
- Хронический гломерулонефрит. Исмаилов И.Я., Скворцов В.В. Медицинская сестра №6, 2018. с.17-20
- Быстропрогрессирующий гломерулонефрит у детей. Макарова Т.П., Самойлова Н.В., Солдатова Е.Е., Ахмадуллина Л.И. Российский вестник перинатологии и педиатрии, 64(5), 2019. с.241-245
- Распространенность и этиологические факторы гломерулонефритов. Шамсиева Г.Б. European research, 2017.
- Острый гломерулонефрит в XXI веке. Мухин Н.А., Глыбочко П.В., Свистунов А.А., Фомин В.В., Шилов Е.М., Лысенко Л.В. Терапевтический архив, 6, 2015. с.4-8
- Классификация гломерулонефрита: на пути ab exterioribus ad interiora (к дискуссии о проекте современной классификации гломерулонефрита у детей). Смирнов А.В. Педиатрия. Журнал им. Г. Н. Сперанского, 2018. с.146-150

Байдина Валентина Александровна
Специальность: Врач терапевт, кардиолог. Кандидат медицинских наук
Стаж: 26 лет
Статья опубликована: 03.10.2016 г.
Последнее обновление: 09.02.2023 г.

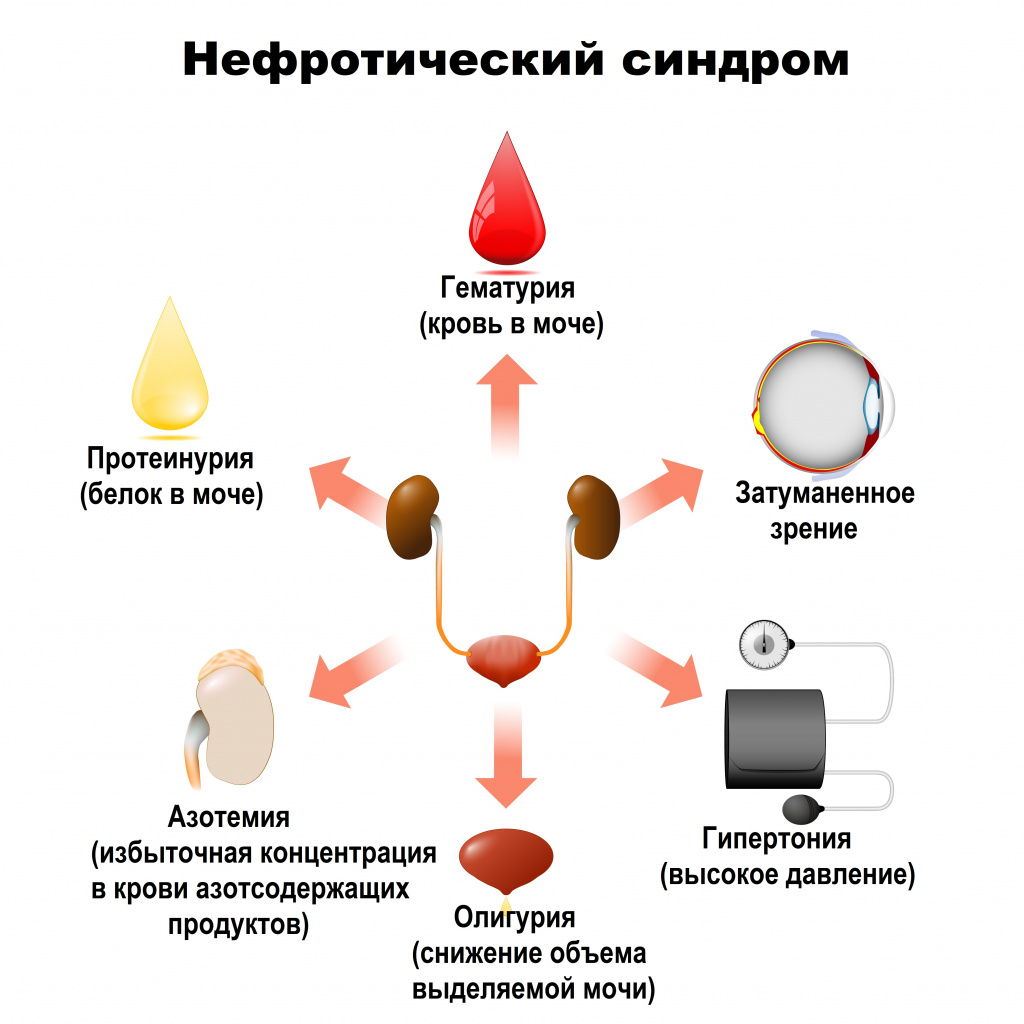
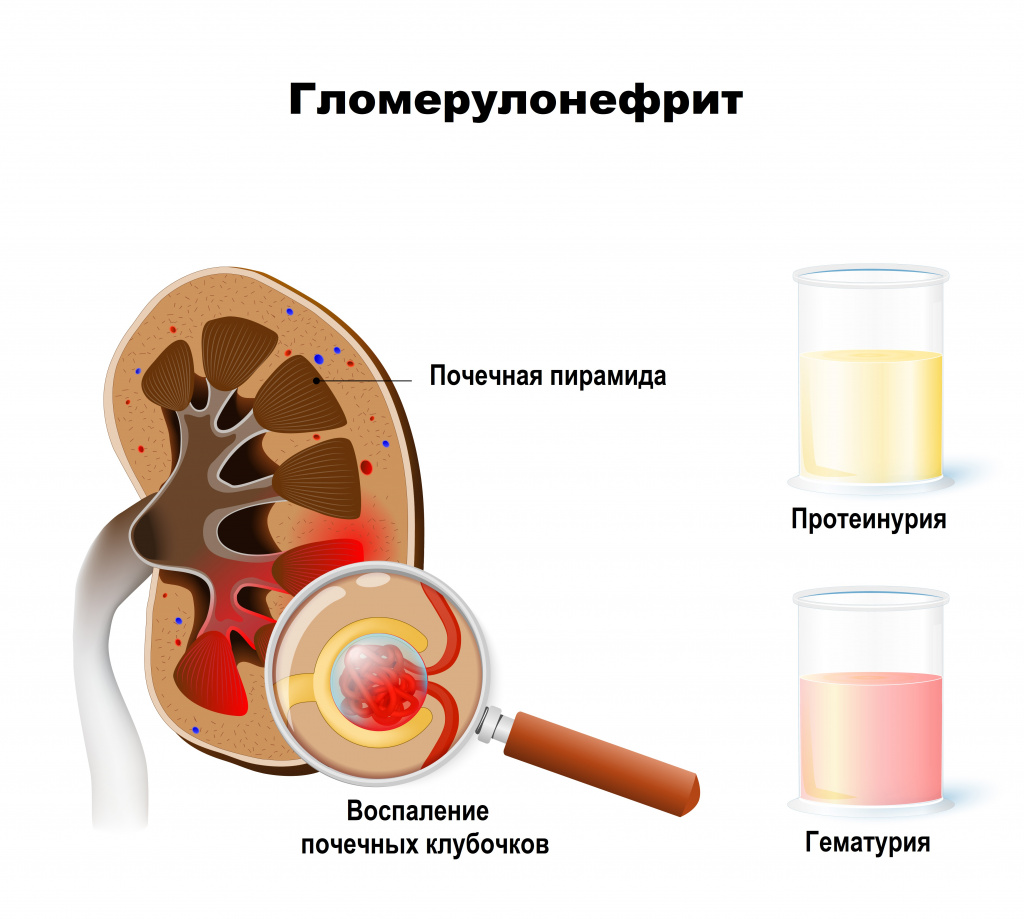

 Изменение цвета и характера мочи. Она становится мутной и темной с примесями крови и белка, что делает ее «пенистой».
Изменение цвета и характера мочи. Она становится мутной и темной с примесями крови и белка, что делает ее «пенистой». Нефритический синдром. Результат воспаления почек. Характеризуется появлением отечности, гипертензии, признаков сердечной недостаточности. Больной жалуется на слабость, повышенную утомляемость, тошноту, заканчивающуюся рвотой, головные боли. У него изменяется состав мочи, появляются примеси крови, белок.
Нефритический синдром. Результат воспаления почек. Характеризуется появлением отечности, гипертензии, признаков сердечной недостаточности. Больной жалуется на слабость, повышенную утомляемость, тошноту, заканчивающуюся рвотой, головные боли. У него изменяется состав мочи, появляются примеси крови, белок. полноценное лечение стрептококковых инфекций;
полноценное лечение стрептококковых инфекций;