Рак легкого
Утратил силу — Архив
Версия: Клинические протоколы МЗ РК — 2018 (Казахстан)
Категории МКБ:
Злокачественное новообразование бронхов и легкого (C34), Злокачественное новообразование трахеи (C33)
Разделы медицины:
Онкология
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «01» марта 2019 года
Протокол №56
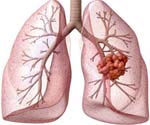
Рак легкого – опухоль эпителиального происхождения, развивающаяся в слизистой оболочке бронха, бронхиол и слизистых бронхиальных желез [1-5].
ВВОДНАЯ ЧАСТЬ
Название протокола: Рак легкого
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| С33 | Злокачественное новообразование трахеи |
| С34 | Злокачественное новообразование бронхов и легкого |
| С34.0 | Главный бронх |
| С34.1 | Верхней доли, бронхов или легкого |
| С34.2 | Средней доли, бронхов или легкого |
| С34.3 | Нижней доли, бронхов или легкого |
| С34.8 | Поражение бронхов или легкого, выходящее за пределы одной и более вышеуказанных локализаций |
| С34.9 | Бронхов или легкого неуточненной локализации |
Дата разработки/пересмотра протокола: 2015 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| АЛТ | – | Аланинтрансаминаза |
| АСТ | – | Аспартаттрансаминаза |
| АЧТВ | – | активированное частичное тромбопластиновое время |
| в/в | – | Внутривенно |
| в/м | – | Внутримышечно |
| ВОЗ | – | Всемирная организация здравоохранения |
| Гр | – | Грей |
| ЕД | – | Единицы |
| ЖКТ | – | желудочно–кишечный тракт |
| ЗНО | – | злокачественное новообразование |
| ИГХ | – | иммуно гистохимическое исследование |
| ИФА | – | иммуноферментный анализ |
| КТ | – | компьютерная томография |
| ЛТ | – | лучевая терапия |
| МРТ | – | магнитно резонансная томография |
| НМРЛ | – | немелкоклеточный рак легкого |
| ПХТ | – | Полихимиотерапия |
| ПЭТ | – | позитронно – эмиссионная томография |
| РОД | – | разовая очаговая доза |
| СОД | – | сумарно очаговая доза |
| СОЭ | – | скорость оседания эритроцитов |
| ССС | – | сердечно сосудистая система |
| УЗИ | – | ультразвуковое исследование |
| ЭКГ | – | Электрокардиография |
| ЭхоКГ | – | Эхокардиография |
| TNM | – | Tumor Nodulus Metastasis – международная классификация |
| per os | – | Перорально |
Пользователи протокола: онкологи, хирурги, терапевты, врачи общей практики, пульмонологи, фтизиатры.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию.риском систематической ошибки. |
| С |
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Гистологическая классификация [6] (УД-А)
Эпителиальный опухоли:
- Аденокарцинома 8140/3
- Лепидическая (выстилающая) аденокарциномыe 8250/3d
- Ацинарная аденокарцинома 8551/3d
- Папиллярная аденокарцинома 8260/3
- Микропапиллярная аденокарциномаe 8265/3
- Солидная аденокарцинома 8230/3
- Инвазивная муцинозная аденокарциномаe 8253/3d
- Смешанная инвазивная муцинозная и немуцинозная аденокарцинома 8254/3d
- Коллоидная аденокарцинома 8480/3
- Фетальная аденокарцинома 8333/3
- Аденокарцинома кишечного типаe 8144/3
- Минимально инвазивная аденокарцинома
- Немуцинозная 8256/3d
- Муцинозная 8257/3d
- Преинвазивное поражение
- Атипичная аденоматозная гиперплазия 8250/0d
- Аденокарцинома in situe
- Немуцинозная 8250/2d
- Муцинозная 8253/2d
- Плоскоклеточная карцинома 8070/3:
— плоскоклеточная карцинома с ороговением 8071/3e
— плоскоклеточная карцинома без ороговения 8072/3e
— базалоидная плоскоклеточная карцинома 8083/3 e
— преинвазивное поражение
— плоскоклеточная карцинома in situ 8070/2
Нейроэндокринная опухоль:
- Мелкоклеточная карцинома 8041/3
- Комбинированная мелкоклеточная карцинома 8045/3
- Крупноклеточная нейроэндокринная карцинома 8013/3
- Комбинированная крупноклеточная нейроэндокринная карцинома 8013/3
- Карциноидные опухоли
- Типичная карциноидная опухоль 8240/3
- Атипичная карциноидная опухоль 8249/3
- Преинвазивное поражение
- Диффузный идиопатический легочный нейроэндокриннная гиперплазия 8040/0d
- Крупноклеточная карцинома 8012/3
- Аденосквамозная карцинома 8560/3
- Саркоматоидная карцинома:
— Плеоморфная карцинома 8022/3
— Веретеноклеточная карцинома 8032/3
— Гигантоклеточная карцинома 8031/3
— Карциносаркома 8980/3
— Легочная бластома 8972/3
- Другие и неклассифицированные карциномы:
— Лимфоэпителиома-карцинома 8082/3
— NUT карцинома e 8023/3d
- Опухоль слюнных желез:
— Мукоэпидермоидная карцинома 8430/3
— Аденоидная кистозная карцинома 8200/3
— Эпителиально-миоэпителиальная карцинома 8562/3
— Плеоморфная аденома 8940/0
- Папиллома:
— Плоскоклеточная папиллома 8052/0
— Экзофитная 8052/0
— Инвертированная 8053/0
— Железистая папиллома 8260/0
— Смешанная плоскоклеточная и железистая папиллома 8560/0
- Аденома:
— Склерозирующая пневмоцитома e 8832/0
— Альвеолярная аденома 8251/0
— Папиллярная аденома 8260/0
— Муциновая цистаденома 8470/0
— Аденома слизистой железы 8480/0
- Мезенхимальные опухоли
- Гамартома 8992/0d
- Хондрома 9220/0
- Опухоли из периваскулярных эпителиоидных клеток (ПЭКомы) e:
— Лимфангиолеймиоматоз 9174/1
— ПЭКома, доброкачественная e 8714/0
— Светлоклеточная опухоль 8005/0
— ПЭКома, злокачественная e
- Врожденная перибронхиальная миофибробластическая опухоль 8827/1
- Диффузный легочный лимфангиоматоз
- Воспалительная миофибробластическая опухоль 8825/1
- Эпителиоидная гемангиоэндотелиома 9133/3
- Плевропульмонарная бластома 8973/3
- Синовиальная саркома 9040/3
- Саркома интимы легочной артерии 9137/3
- Легочная миксоидальная саркома с EWSR1-CREB1 транслокацией e 8842/3d
- Миоэпителиальная опухоль e:
— Миоэпителиома 8982/0
— Миоэпителиальная карцинома 8982/3
- Лимфогистиоцитарные опухоли
- Экстранодальная лимфома маргинальной зоны лимфоидной ткани, ассоциированной со слизистой оболочкой (MALT лимфома)
— Лимфоидная ткань (MALT лимфома) 9699/3
- Диффузная крупноклеточная В-клеточная лимфома 9680/3
- Лимфоматоидный гранулематоз 9766/1
- Внутрисосудистая крупноклеточная В-клеточная лимфома e 9712/3
- Легочный гистиоцитоз из клеток Лангерганса 9751/1
- Болезнь Эрдгейма-Честера 9750/1
Опухоли эктопического происхождения
- Герминогенные опухоли
— Тератома, зрелые 9080/0
— Тератома, незрелая 9080/1
- Внутрилегочная тимома 8580/3
- Меланома 8270/3
- Менингиома, NOS 9530/0
Метастатические опухоли
- (d) Эти новые коды были одобрены Международным агентством по исследованию рака/Комитет ВОЗ по ICDO.
- (e) Изменены новые термины или добавлены объекты с 2004 года. Классификация ВОЗ.
КЛАССИФИКАЦИЯ РАКА ЛЕГКОГО ПО TNM [6] (УД-А)
Анатомические области:
1. Главный бронх
2. Верхняя доля
3. Средняя доля
4. Нижняя доля
Региональные лимфатические узлы
Региональными лимфатическими узлами являются внутригрудные узлы (узлы средостения, ворот легкого, долевые, междолевые, сегментарные и субсгментарные), узлы лестничной мышцы и надключичные лимфатические узлы.
Определение распространения первичной опухоли (Т)
TХ – первичная опухоль не может быть оценена или присутствие опухоли доказано по наличию злокачественных клеток в мокроте или смыва из бронхиального дерева, но опухоль не визуализирована при лучевых методах исследования или бронхоскопии.
T0 – отсутствие данных о первичной опухоли
Tis – карцинома in situ(1)
T1 – опухоль не более 3 см в наибольшем измерении, окруженная тканью легкого или висцеральной плеврой, без бронхоскопически подтвержденной инвазии проксимальных участков долевых бронхов (т.е. без поражения главных бронхов)(2)
T1mi – минимально инвазивная аденокарцинома(3)
T1а – опухоль не более 1 см в наибольшем измерении(2)
T1b – опухоль более 1 см, но не более 2 см в наибольшем измерении(2)
T1c – опухоль более 2 см, но не более 3 см в наибольшем измерении(2)
T2 – опухоль более 3 см, но не более 5 см или опухоль с любой из следующих характеристик(4):
- поражает главные бронхи независимо от расстояния до киля, но без привлечение киля;
- опухоль прорастает висцеральную плевру;
- сочетается с ателектазом или обструктивным пневмонитом, который распространяется на область ворот легкого, с вовлечением части или всего легкого.
T2a – опухоль более 3 см, но не более 4 см в наибольшем измерении;
T2b – опухоль более 4 см, но не более 5 см в наибольшем измерении;
T3 – опухоль более 5, но не более 7 см в наибольшем измерении, или непосредственно прорастающая в любую из следующих структур: грудную стенку (включая опухоли верхней борозды), париетальная плевра, диафрагмальный нерв, париетальный листок перикарда, или с отдельным опухолевым узлом (узлами) в той же самой доле легкого, где локализуется первичная опухоль.
T4 – опухоль более 7 см или любого размера, прорастающая в любую из следующих структур: диафрагма, средостение, сердце, крупные сосуды, трахею, возвратный гортанный нерв, пищевод, тела позвонков, киль трахеи; наличие отдельного опухолевого узла (узлов) в доле легкого, противоположной доле с первичной опухолью.
Поражение регионарных лимфатических узлов (N):
- NХ – региональные лимфатические узлы не могут быть оценены;
- N0 – нет метастазов в региональных лимфатических узлах;
- N1 – метастаз в перибронхиальном лимфатическом узле и/или в узле ворот легкого и внутрилегочных узлах на стороне поражения первичной опухолью, включая непосредственное распространение опухоли;
- N2 – метастазы в узлах средостения и/или лимфатических узлах под килем трахеи на стороне поражения;
- N3 – метастазы в узлах средостения, узлах ворот легкого на стороне противоположной поражению первичной опухолью, ипсилатеральных либо контрлатеральных узлах лестничной мышцы или надключичных лимфатических узлов (узле).
Отдаленные метастазы (М):
- М0 – нет отдаленных метастазов;
- М1 – есть отдаленные метастазы;
- М1a – отдельный опухолевый узел (узлы) в другом легком; опухоль с узелками на плевре или злокачественным плевральным либо перикардиальным выпотом(5);
- М1b – одиночные внегрудные метастазы в одном органе(6);
- М1с – множественные внегрудные метастазы в одном или нескольких органах.
Примечание: (1) Tis включает аденокарциному in situ и плоскоклеточную карциному in situ.
(2) Редкую, поверхностно распространяющуюся опухоль любого размера, которая растет в проксимальном направлении к главным бронхам и инвазивный компонент, который ограничен стенкой бронха, классифицируют как T1а.
(3) Одиночная аденокарцинома (не более 3 см в наибольшем измерении), с преимущественно лепидической картиной роста и не более 5 мм инвазии в наибольшем измерении в любом одном фокусе.
(4) Опухоли с такими характеристиками классифицируют как T2a, если они имеют размер 4 см или менее, или если размер не может быть определен, и как T2b, если размер опухоли более 4 см, но не более 5 см.
(5) Большинство плевральных (перикардиальных) выпотов при раке легкого обусловлены опухолью. Однако у некоторых пациентов множественные микроскопические исследования плевральной (перикардиальной) жидкости оказываются отрицательными в отношении элементов опухоли, при этом жидкость также не является кровью или экссудатом. Эти данные, а также клиническое течение указывают на то, что подобный выпот не связан с опухолью и его следует исключить из элементов стадирования, а такой случай классифицировать как М0.
(6) Это включает в себя участие одного нерегионального узла
G – гистопатологическая дифференцировка:
- GХ – степень дифференцировки не может быть определена;
- G1 – высокодифференцированная;
- G2 – умереннодифференцированная;
- G3 – низкодифференцированная;
- G4 – недифференцированная.
pTNM патологическая классификация:
- pT, pN и pM категории соответствуют T, N и M категориям;
- pN0 – гистологическое исследование удаленных лимфатических узлов корня легкого и средостения должно обычно включать 6 или более узлов. Если лимфатические узлы не поражены, то это классифицируется как pN0, даже если количество исследованных узлов меньше обычного.
Отдаленные метастазы
Категории M1 и pM1 могут быть далее определены согласно следующим обозначениям
| Легкие | PUL | Костный мозг | MAR |
| Кости | OSS | Плевра | PLE |
| Печень | HEP | Брюшина | PER |
| Головной мозг | BRA | Надпочечники | ADR |
| Лимфоузлы | LYM | Кожа | SKI |
| Другие | OTH | — | — |
R классификация
Отсутствие или наличие остаточной опухоли после лечения описывается символом R:
- RX – наличие остаточной опухоли не может быть оценено;
- R0 – нет остаточной опухоли;
- R1 – микроскопическая остаточная опухоль;
- R2 – макроскопическая остаточная опухоль.
Классификация стадий рака легкого:
- Скрытый рак — ТxN0M0;
- Стадия 0 — TisN0M0;
- Стадия IA — T1N0M0;
Стадия IA1 — T1miN0M0;
T1aN0M0;
Стадия IA2 — T1bN0M0;
Стадия IA3 — T1cN0M0;
Стадия IB — T2aN0M0;
Стадия IIA — T2bN0M0;
Стадия IIB — T1a-c, T2a,bN1M0;
T3N0M0;
Стадия IIIA — T1a-c, T2a,bN2M0;
T3N1M0;
T4N0,N1M0;
Стадия IIIB — T1a-c, T2a,bN3M0;
T3,T4N2M0;
Стадия IIIC — T3,T4N3M0;
Стадия IV — T1-T4N0-N3M1;
Стадия IVA — T1-T4N0-N3M1a, M1b;
Стадия IVB — T1-T4N0-N3M1c.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы и анамнез
- кашель с мокротой или без;
- наличие или отсутствие прожилок крови в мокроте (кровохарканье);
- одышка при физической нагрузке;
- слабость;
- потливость по ночам;
- субфебрильная температура;
- похудание.
Анамнез:
NB!Симптомы рака легкого неспецифичны, поэтому характерны для многих заболеваний органов дыхания. Именно поэтому диагностика во многих случаях оказывается не своевременной.
Опухоль в начальной стадии протекает бессимптомно ввиду отсутствия болевых окончаний в лёгочной ткани. Когда опухоль прорастает бронх, появляется кашель, вначале сухой, затем со светлой мокротой, иногда с примесью крови. Возникает гиповентиляция сегмента лёгкого и затем его ателектаз. Мокрота становится гнойной, что сопровождается повышением температуры тела, общим недомоганием, одышкой. Присоединяется раковая пневмония. К раковой пневмонии может присоединиться раковый плеврит, сопровождающийся болевым синдромом. Если опухоль прорастает блуждающий нерв, присоединяется осиплость ввиду паралича голосовых мышц. Поражение диафрагмального нерва вызывает паралич диафрагмы. Прорастание перикарда проявляется болями в области сердца. Поражение опухолью или её метастазами верхней полой вены вызывает нарушение оттока крови и лимфы из верхней половины туловища, верхних конечностей, головы и шеи. Лицо больного становится одутловатым, с цианотичным оттенком, набухают вены на шее, руках, грудной клетке.
Физикальное обследование:
- ослабление дыхания на стороне поражения, осиплость голоса (при прорастании опухоли блуждающий нерв);
- одутловатость лица, с цианотичным оттенком, набухшие вены на шее, руках, грудной клетке (при прорастании опухоли верхнюю полую вену).
Лабораторные исследования:
- Цитологическое исследование — плевральных жидкостей и мазков из опухолей на атипичные клетки (увеличение размеров клетки вплоть до гигантских, изменение формы и количества внутриклеточных элементов, увеличение размеров ядра, его контуров, разная степень зрелости ядра и других элементов клетки, изменение количества и формы ядрышек), исследование плевральных жидкостей;
- Гистологическое исследование — крупные полигональные или шиповидные клетки с хорошо выраженной цитоплазмой, округлыми ядрами с четкими ядрышками, с наличием митозов, клетки располагаются в виде ячеек и тяжей с или без образования кератина, наличие опухолевых эмболов в сосудах, выраженность лимфоцитарно-плазмоцитарной инфильтрации, митотическая активность опухолевых клеток;
- Молекулярно-генетическое исследования опухолей (биопсийных и послеоперационных материалов, стеклоблоков, жидкостей, свободно циркулирующие опухоли ДНК):
- EGFR – при немелкоклеточном раке легкого (аденокарцинома, БДУ, плоскоклеточном раке у некурящих пациентов молодого возраста);
- ALK/ROS1 – при немелкоклеточном раке легкого (аденокарцинома);
- PDL-1 — при немелкоклеточном раке (метастатического характера);
- BRAF — при немелкоклеточном раке;
- Т790М – необходимо при неэффективности и резистентности к таргетным препаратам.
Инструментальные исследования:
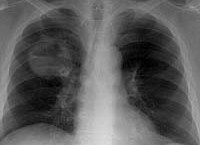
Рентгенография органов грудной клетки (2 проекции):
- для периферического рака характерна нечеткость, размытость контуров тени. Опухолевая инфильтрация легочной ткани приводит к образованию вокруг узла своеобразной лучистости, что может обнаруживаться только в одном из краев новообразования;
- при наличии периферического рака легких может выявляться дорожка, которая соединяет ткани опухоли с тенью корня, обусловленная либо лимфогенным распространением опухоли, либо перибронхиальным, периваскулярным ее ростом;
- рентген картина при центральном раке — наличие опухолевых масс в области корня легкого; гиповентиляция одного или нескольких сегментов легкого; признаки клапанной эмфиземы одного или нескольких сегментов легкого; ателектаз одного или нескольких сегментов легкого;
- рентген картина при верхушечном раке сопровождается синдромом Панкоста. Для него характерно наличие округлого образования области верхушки легкого, плевральных изменений, деструкции верхних ребер и соответствующих позвонков;
- компьютерная томография органов грудной клетки и средостения – уточнение характера процесса, степени поражения корня легкого, средостения и грудной клетки, оценки мтс-поражения лимфатических узлов. При проведении исследования с контрастным усилением определение поражения магистральных сосудов средостения. Является обязательным методом обследования для постановки диагноза;
- фибробронхоскопия диагностическая – наличие опухоли в просвете бронха полностью или частично обтурирующий просвет бронха.
NB! При центральном расположении патологического очага диагностическая фибробронхоскопия рекомендуется под седацией с гистологическим и цитологическим исследованиями.
NB! При периферическом расположении опухоли необходима лечебно-диагностическая торакоскопия или торакотомия с экспресс гистологическим и цитологическим исследованиями.
- УЗИ надключичных и шейных лимфатических узлов;
- ультразвуковая диагностика комплексная (печень, желчный пузырь, поджелудочная железа, селезенка, почек);
- фиброэзофагоскопия;
- пункционная/аспирационная биопсия под УЗ контролем;
- отрытая биопсия увеличенных надключичных и шейных лимфатических узлов (при наличии увеличенных лимфоузлов);
- магниторезонансная томография органов грудной клетки с контрастированием;
- компьютерная томография головного мозга;
- позитронно-эмиссионная томография (ПЭТ) + компьютерная томография всего тела.
- Спирография
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Показания для консультации специалистов:
- консультация кардиолога — пациентам 50 лет и старше, так же пациенты моложе 50 лет при наличии сопутствующей патологии ССС;
- консультация невропатолога — при сосудистых мозговых нарушениях, в том числе инсультах, травмах головного и спинного мозга, эпилепсии, миастении, нейроинфекционных заболеваниях, а также во всех случаях потери сознания;
- консультация гастроэнтеролога — при наличии сопутствующей патологии органов ЖКТ в анамнезе;
- консультация нейрохирурга — при наличии метастазов в головной мозг, позвоночник;
- консультация эндокринолога — при наличии сопутствующей патологии эндокринных органов;
- консультация нефролога – при наличии патологии со стороны мочевыделительной системы;
- консультация фтизиатра – при подозрении на туберкулез легкого и наличии периферических образований.
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| пневмония | Наличие клинических проявлении в виде: одышки, кашля, субфибрилитета, слабости, утомляемости, потливости. Изменения в обще клинических анализах (лейкоцитоз, повышение СОЭ, анемия). Выявленные изменения при рентгенографии и компьютерной томографии органов грудной клетки (наличие округлой, пневмониеподобной тени, ателектаза, плеврита). |
1)R-графия органов грудной клетки; 2)КТ органов грудной клетки; 3)ОАК. |
Острое начало; Физикальные воспалительные явления; Быстрый терапевтический эффект от приема антибиотиков; Положительное изменение на рентгенограмме через 14 дней с начала курса лечения. |
| туберкулез легких |
Наличие клинических проявлении в виде: одышки, кашля, субфибрилитета, слабости, утомляемости, потливости. Изменения в обще клинических анализах (лейкоцитоз, повышение СОЭ, анемия). Выявленные изменения при рентгенографии и компьютерной томографии органов грудной клетки (наличие округлой, пневмониеподобной тени, ателектаза, плеврита). |
1)R-графия органов грудной клетки; 2)КТ органов грудной клетки; 3)Бронхоскопия; 4)Анализ мокроты на туберкулез; 5)ОАК. |
Возникает в любом возрасте; Начало болезни острое, подострое с малым количеством симптомов; Одышка возникает при обширном поражении легочной ткани; Рентгенологический — локализация чаще в верхней доле, очаги полиморфны, имеют разную давность с четкими контурами. |
| доброкачественные опухоли и кисты легких | Выявленные изменения при рентгенографии и компьютерной томографии органов грудной клетки (наличие округлой, тени). |
1)R-графия органов грудной клетки; 2)КТ органов грудной клетки; 3)Бронхоскопия. |
Медленный рост опухоли; Клинические проявления доброкачественной опухоли либо отсутствуют, либо связаны со сдавлением бронха, сосудов, грудной стенки; Достигая крупных размеров, протекают бессимптомно; При рентгенологическом исследовании имеют резкие очертания, четкие и ровные контуры; Представлены однородными тенями в них почти никогда не бывает полостей распада. |
| паразитарные кисты |
Наличие клинических проявлении в виде: одышки, кашля, субфибрилитета, слабости, утомляемости, потливости. Изменения в обще клинических анализах (лейкоцитоз, повышение СОЭ, анемия). Выявленные изменения при рентгенографии и компьютерной томографии органов грудной клетки (наличие округлой, пневмониеподобной тени, ателектаза, плеврита). |
1) R-графия органов грудной клетки 2)КТ органов грудной клетки 3)ИФА исследование |
При рентгенологическом исследовании обнаруживают интенсивную округлую тень без изменений в окружающей легочной ткани и «дорожки» к корню легкого; При значительных размерах кисты можно выявить характерный для нее симптом — изменение формы кисты при дыхании больного; При заполнении бронхов контрастом выявляется отсутствие какой-либо связи эхинококкового пузыря с бронхиальным деревом; При компьютерной томографии с помощью которой по разности плотностей можно дифференцировать кисту от рака легкого. |
| бронхоэктатическая болезнь | Наличие клинических проявлении в виде: одышки, кашля, субфибрилитета, слабости, утомляемости, потливости. Изменения в обще клинических анализах (лейкоцитоз, повышение СОЭ, анемия). Выявленные изменения при рентгенографии и компьютерной томографии органов грудной клетки (наличие округлой, пневмониеподобной тени, ателектаза, плеврита). |
1)R-графия органов грудной клетки 2)КТ органов грудной клетки |
Кашель с выделением мокроты, наиболее выраженный в утренние часы. При длительном течении бронхоэктатической болезни нередко наблюдаются изменения концевых фаланг пальцев рук — форма «барабанных палочек» и ногтей — форма «часовых стекол»; Наиболее часто бронхоэктазы встречаются в нижней доле слева и в средней доле справа; При бронхоскопии, картина указывающая на дистальное расширение бронхов: появление опалесцирующих пузырьков воздуха в окружности заполненных гноем устьев (признак Суля); На томограммах в боковой или косой проекции пораженная доля бывает неоднородно затемнена, в ней наблюдаются множественные, округлые или линейные просветления. |
| аденомы бронхов | Выявленные изменения при рентгенографии и компьютерной томографии органов грудной клетки (наличие округлой, пневмониеподобной тени, ателектаза). |
1)R-графия органов грудной клетки 2)КТ органов грудной клетки 3)Бронхоскопия |
Диагностировать аденому бронха способствует проведение бронхоскопии. В случае эндобронхиального роста удается визуализировать округлое образование розового цвета с блестящей гладкой или мелкобугристой поверхностью. Проведение эндоскопической биопсии с последующим гистологическим исследованием позволяет уточнить тип аденомы бронха и степень ее доброкачественности. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Аминокапроновая кислота (Aminocaproic acid) |
| Апрепитант (Aprepitant) |
| Атезолизумаб (Atezolizumab) |
| Афатиниб (Afatinib) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Бевацизумаб (Bevacizumab) |
| Винкристин (Vincristine) |
| Винорелбин (Vinorelbine) |
| Гемцитабин (Gemcitabine) |
| Гефитиниб (Gefitinib) |
| Гранисетрон (Granisetron) |
| Дабрафениб (Dabrafenib) |
| Дарбэпоэтин альфа (Darbepoetin alfa) |
| Дексаметазон (Dexamethasone) |
| Диклофенак (Diclofenac) |
| Доксорубицин (Doxorubicin) |
| Доцетаксел (Docetaxel) |
| Железа (III) гидроксид декстран (Ferric (III) hydroxide destrane) |
| Железа (III) гидроксид сахарозный комплекс (Ferric (III) hydroxide sacharose complex) |
| Железа карбоксимальтозат (Ferric carboxymaltosate) |
| Иринотекан (Irinotecan) |
| Ифосфамид (Ifosfamide) |
| Карбоплатин (Carboplatin) |
| Кетопрофен (Ketoprofen) |
| Кризотиниб (Crizotinib) |
| Ленограстим (Lenograstim) |
| Липэгфилграстим (Lipegfilgrastim) |
| Ломустин (Lomustine) |
| Метотрексат (Methotrexate) |
| Наб-паклитаксел (Nab-paclitaxel) |
| Нетупитант (Netupitant) |
| Нинтеданиб (Nintedanib) |
| Оланзапин (Olanzapine) |
| Ондансетрон (Ondansetron) |
| Осимертиниб (Osimertinib) |
| Паклитаксел (Paclitaxel) |
| Палоносетрон (Palonosetron) |
| Парацетамол (Paracetamol) |
| Пембролизумаб (Pembrolizumab) |
| Пеметрексед (Pemetreksed) |
| Преднизолон (Prednisolone) |
| Пэгфилграстим (Pegfilgrastim) |
| Рамуцирумаб (Ramucirumab) |
| Ролапитант (rolapitant) |
| Темозоломид (Temozolomide) |
| Топотекан (Topotecan) |
| Трамадол (Tramadol) |
| Траметиниб (Trametinib) |
| Трописетрон (Tropisetron) |
| Филграстим (Filgrastim) |
| Фолиевая кислота (Folic acid) |
| Фосапрепитант (Fosaprepitant) |
| Церитиниб (Ceritinib) |
| Цианокобаламин (Cyanocobalamin) |
| Циклофосфамид (Cyclophosphamide) |
| Цисплатин (Cisplatin) |
| Эмпэгфилграстим (Empegfilgrastimum) |
| Эпоэтин альфа (Epoetin alfa) |
| Эпоэтин бета (Epoetin Beta) |
| Эпоэтин тета (Epoetin theta) |
| Эрлотиниб (Erlotinib) |
| Этамзилат (Etamsylate) |
| Этопозид (Etoposide) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Немедикаментозное лечение:
- при проведении химио-лучевой терапии в условиях дневного стационара — режим — охранительный;
- в послеоперационном периоде — режим III, IV по мере улучшения состояния и заживления швов.
Диета:
- для пациентов, получающих в условиях дневного стационара химио-лучевую терапию и не имеющих сопутствующих заболеваний, стол — №15;
- для пациентов с сопутствующими заболеваниями стол подбирается индивидуально.
Медикаментозное лечение, оказываемое на амбулаторном уровне:
- В амбулаторных условиях рекомендовано применение таблетированной таргетной терапии, в частности ингибиторов EGFR (афатиниб, осимертиниб, эрлотиниб, гефитиниб) при метастатическом НМРЛ или прогрессировании процесса, и наличии мутации EGFR, ежедневно, длительно, до прогрессирования или развития неприемлемой токсичности;
- Применение ингибиторов ALK (алектиниб, бригатиниб, кризотиниб, церитиниб), рекомендовано при метастатическом НМРЛ или прогрессировании процесса, и наличии ALK-мутации или ROS1 (кризотиниб), ежедневно, длительно, до прогрессирования или развития неприемлемой токсичности;
- Применение ингибитора BRAF (дабрафениб) и MEK (траметиниб), рекомендовано в сочетании при метастатическом НМРЛ или прогрессировании процесса, и наличии BRAF -мутации, ежедневно, длительно, до прогрессирования или развития неприемлемой токсичности;
- Применение нинтеданиба рекомендовано при местнораспространенном, метастатическом или рецидивирующем немелкоклеточном раке легкого (аденокарцинома) после химиотерапии 1-й линии в комбинации с доцетакселом.
Перечень основных лекарственных средств (УД-С)
| Афатиниб 40мг 1 раз в сутки внутрь, длительно |
| Гефитиниб 250мг 1 раз в сутки, внутрь |
| Дабрафениб внутрь 150мг 2 раза в сутки, длительно |
| Кризотиниб внутрь 250мг 2 раза в сутки, длительно |
| Нинтеданиб внутрь 200мг 2 раза в день |
| Осимертиниб внутрь 80мг 1 раз в сутки, длительно |
| Траметиниб внутрь 2 мг 1 раз в сутки, длительно |
| Эрлотиниб 150мг внутрь, ежедневно, длительно |
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента, маршрутизация пациента (схемы, алгоритмы):
Карта наблюдение пациента
| График контрольных обследовании | Вид обследования |
| Через 6 мес | R-графия ОГК, УЗИ шейных и надключичных лимфоузлов, УЗИ ОБП, спирография, фибробронхоскопия. |
| Через 1 год | R-графия ОГК, УЗИ шейных и надключичных лимфоузлов, УЗИ ОБП, спирография, фибробронхоскопия, КТ ОГК. |
| Через 2 года | R-графия ОГК, УЗИ шейных и надключичных лимфоузлов, УЗИ ОБП, КТ ОГК. |
| Через 3 года | УЗИ шейных и надключичных лимфоузлов, УЗИ ОБП, КТ ОГК. |
| Через 4 года | УЗИ шейных и надключичных лимфоузлов, УЗИ ОБП, КТ ОГК. |
| Через 5 лет | УЗИ шейных и надключичных лимфоузлов, УЗИ ОБП, КТ ОГК. |
| После 5 лет | КТ ОГК каждые 2 года. |
Немедикаментозное лечение
Режим:
- при проведении неоадъювантной или адъювантной химиотерапии — режим III (палатный);
- в раннем послеоперационном периоде — режим II (постельный), с дальнейшим его расширением до III, IV по мере улучшения состояния и заживления швов.
Диета:
- для больных в раннем послеоперационном периоде – голод, с переходом на стол №15. Для пациентов получающих химиотерапию стол — №15.
Лучевая терапия (общий раздел).
Лучевая терапия может применяться как самостоятельно, так и в комбинации с полихимиотерапией.
Целевая функция лучевой терапии:
- радикальная лучевая терапия;
- паллиативная лучевая терапия;
- симптоматическая лучевая терапия;
- профилактическая лучевая терапия.
Виды лучевой терапии:
- фотонная терапия (рентгенотерапия, тормозное излучение высоких энергий, гамма терапия);
- корпускулярная терапия (β-терапия; быстрые электроны высоких энергий, протонная, ионная, нейтронная).
Методики лучевой терапии:
- самостоятельная лучевая терапия;
- предоперационная лучевая терапия;
- послеоперационная лучевая терапия;
- химиолучевая терапия.
Способы лучевой терапии:
- 1-мерная лучевая терапия (1D RT);
- 2-х мерная конвенциальная (стандартная) лучевая терапия (2D RT);
- 3-х мерная конформная лучевая терапия (3D CRT);
- интенсивно-модулированная лучевая терапия (IMRT);
- лучевая терапия, управляемая по изображениям (IGRT);
- лучевая терапия, синхронизированная с дыханием (4D RT);
- томотерапия на томоаппаратах;
- стереотаксическая радиохирургия (SRS);
- стереотаксическая радиотерапия (SRT);
- интраоперационная лучевая терапия (IORT);
- брахитерапия.
Методы лучевой терапии:
- непрерывная лучевая терапия;
- однофракционная лучевая терапия при SRS;
- фракционированная лучевая терапия при РОД от 1,6 Гр до 12,0 Гр 2-5 фракций в неделю:
- стандартное фракционирование;
- гипофракционирование;
- гиперфракционирование;
- ускоренное фракционирование;
- мультифракционирование.
Показания к лучевой терапии:
- морфологически установленный диагноз злокачественного новообразования;
- при рецидивах, продолженном росте опухоли или прогрессирование заболевания после ранее проведенного комбинированного или комплексного лечения;
- радикальное хирургическое лечение не показано в связи с функциональным состоянием;
- при отказе больного от хирургического лечения;
- при неоперабельности процесса.
Противопоказания к лучевой терапии:
- декомпенсированное общее состояние по сопутствующей соматической патологии (сердечно сосудистая, дыхательная, мочеполовая, пищеварительная и т.п.)
- общесоматическое инкурабельное состояние больного вызванное онкологическим процессом;
- наличие распада в опухоли;
- постоянное кровохарканье;
- наличие экссудативного плеврита;
- тяжелые инфекционные осложнения (эмпиема плевры, абсцедирование в ателектазе);
- активная форма туберкулеза легких;
- сахарный диабет III стадии;
- сопутствующие заболевания жизненно важных органов в стадии декомпенсации (сердечно-сосудистой системы, легких, печени, почек);
- острые воспалительные заболевания;
- повышение температуры тела свыше 38°С;
- тяжелое общее состояние больного (по шкале Карновского 40% и менее).
Томотерапия – спиральное (гелическое “helical”) облучение, проводимое на специализированных линейных ускорителях – томоаппаратах. При их работе происходит одновременное ротационное движение во время сеанса облучения головки аппарата и лепестков (секторное IMRT) с одновременным поступательным продольным смещением стола. Спиральная томотерапия это сверхточная лучевая терапия управляемая по изображениям (IGRT), с помощью, которой осуществляется прецизионное подведение луча вращающего радиационного пучка к опухоли с одновременной защитой окружающих здоровых тканей, за счет визуализации и локализации анатомическихструктур на протяжении процесса лечения.Используемые в каждом направлении модулированные пучки, не только сверхточно фокусируется, но и характеризуется высокой конформностью. Существует много систем, которые позволяют создать сферическое распределение мелких доз, но томотерапия, позволяет изменить форму этой дозы при несферических и даже весьма сложных, вогнутых мишенях. Используются как стандартные методики фракционирования при подведении разовых и суммарных очаговых доз. Однако упор при томотерапии делается на гипофракционирование при РОД<2,5 Гр.
Методика лучевой терапии по радикальной программе немелкоклеточного рака легкого:
- все больные немелкоклеточным раком получают дистанционную лучевую терапию на область первичного очага и зоны регионарного метастазирования. Для проведения лучевого лечения обязательно учитывается качество излучения, локализация и размеры полей. Объем облучения определяется размерами и локализацией опухоли и зоной регионарного метастазирования и включает опухоль + 2 см тканей за пределами ее границ и зону регионарного метастазирования.
- верхняя граница поля соответствует яремной вырезке грудины. Нижняя граница: при опухоли верхней доли легкого – на 2 см ниже бифуркации трахеи; при опухоли средней доли легкого и отсутствии метастазов в бифуркационных лимфатических узлах – на 4 см ниже бифуркации трахеи; при опухоли средней доли легкого и наличии метастазов в бифуркационных лимфатических узлах, а также при опухоли нижней доли легкого – верхний уровень диафрагмы.
- при низкой степени дифференцировки эпидермоидного и железистого рака легкого дополнительно облучается шейно-надключичная зона на стороне поражения.
- лечение проводится в 2 этапа с интервалом между ними в 2-3 недели. На первом этапе РОД 2 Гр, СОД 40 Гр. На втором этапе облучение проводится с тех же полей (часть поля, включающая первичный очаг, может быть уменьшена соответственно уменьшению размеров первичной опухоли), РОД 2 Гр, СОД 20 Гр.
Методика химиолучевой терапии мелкоклеточного рака легкого:
- специальное лечение больных мелкоклеточным раком легкого начинается с курса полихимиотерапии. Через 1–5 дней (в зависимости от состояния больного) проводится дистанционная лучевая терапия с включением в объем облучения первичной опухоли, средостения, корней обоих легких, шейно-надключичных зон с обеих сторон. Лучевой терапевт определяет технические условия облучения;
- дистанционная лучевая терапия осуществляется в 2 этапа. На 1-ом этапе лечение проводится РОД 2 Гр, 5 фракций, СОД 20 Гр. На 2-ом этапе (без перерыва) РОД 2 Гр, СОД 40 Гр;
- с профилактической целью облучаются обе шейно-надключичные зоны с одного переднего поля с центральным блоком по всей длине поля для защиты хрящей гортани и шейного отдела спинного мозга. Лучевая терапия проводится РОД 2 Гр, СОД 40 Гр. При метастатическом поражении надключичных лимфатических узлов проводится дополнительное облучение зоны поражения с локального поля РОД 2 Гр, СОД 20 Гр;
- после основного курса специального лечения проводятся курсы адъювантной полихимиотерапии с интервалом в 3 недели. Одновременно осуществляются реабилитационные мероприятия, включающие противовоспалительное и общеукрепляющее лечение.
Паллиативная лучевая терапия
Синдром сдавления верхней полой вены
При отсутствии выраженного затруднения дыхания и ширине просвета трахеи более 1 см лечение (при отсутствии противопоказаний) начинается с полихимиотерапии. Затем проводится лучевая терапия:
- при немелкоклеточном раке легкого РОД 2 Гр, СОД 40 Гр. Через 3–4 недели решается вопрос о возможности продолжения лучевого лечения (РОД 2 Гр, СОД 20 Гр). При мелкоклеточном раке легкого лечение проводится непрерывно до СОД 60 Гр;
- при выраженной одышке и ширине просвета трахеи менее 1,0 см лечение начинают с лучевой терапии РОД 0,5–1 Гр. В процессе лечения при удовлетворительном состоянии больного разовую дозу увеличивают до 2 Гр, СОД 50–60 Гр.
Отдаленные метастазы:
I вариант. При удовлетворительном состоянии больного и наличии единичных метастазов проводится лучевая терапия на зоны первичного очага, регионарного метастазирования и отдаленных метастазов + полихимиотерапия;
II вариант. При тяжелом состоянии больного, но не менее 50% по шкале Карновского и наличии множественных отдаленных метастазов проводится лучевая терапия локально на зоны наиболее выраженного поражения с целью купирования одышки, болевого синдрома + полихимиотерапия.
Локальное облучение головного мозга:
- стереотаксическая радиохирургия (SRS) — РОД 10,0 – 30,0 Гр 1 фракция при размерах метастаза не более 3 см в диаметре;
- стереотаксическая радиотерапия (SRT) – РОД 6,0-10,0 Гр 3-5 фракций при размерах метастаза от 3,0 до 6,0 см;
- локальное облучение метастазов РОД 2,0-3,0 до СОД 20-60 Гр.
Тотальное облучение головного мозга до С1 шейного позвонка:
- РОД 2,0 Гр 5 фракций в неделю СОД 30-40 Гр;
- РОД 2,5 Гр 5 фракций в неделю СОД 30-35 Гр;
- РОД 3,0 Гр 5 фракций в неделю СОД 30-33 Гр;
- РОД 4,0 Гр 5 фракций СОД 20 Гр.
Лучевая терапия при метастазах в кости скелета.
- РОД 2,0 Гр 5 фракций в неделю СОД 40-50 Гр;
- РОД 2,5 Гр 5 фракций в неделю СОД 40-50 Гр;
- РОД 3,0 Гр 5 фракций в неделю СОД 39-45 Гр;
- РОД 4,0 Гр 3-5 фракций в неделю СОД 20-40 Гр;
- РОД 8,0 Гр 1-2 фракции.
Медикаментозное лечение
Химиотерапия:
Существует несколько видов химиотерапии, которые отличаются по цели назначения:
- неоадъювантная химиотерапия опухолей назначается до операции, с целью уменьшения неоперабельной опухоли для проведения операции, а так же для выявления чувствительности раковых клеток к препаратам для дальнейшего назначения после операции.
- адъювантная химиотерапия назначается после хирургического лечения для предотвращения метастазирования и снижения риска рецидивов.
- лечебная химиотерапия назначается для уменьшения метастатических раковых опухолей.
В зависимости от локализации и вида опухоли химиотерапия назначается по разным схемам и имеет свои особенности.
Показания к химиотерапии:
- цитологически или гистологически верифицированные ЗНО средостения;
- при лечении нерезектабельных опухолей;
- метастазы в других органах или регионарных лимфатических узлах;
- рецидив опухоли;
- удовлетворительная картина крови у пациента: нормальные показатели гемоглобина и гемокрита, абсолютное число гранулоцитов – более 200, тромбоцитов – более 100000;
- сохраненная функция печени, почек, дыхательной системы и ССС;
- возможность перевода неоперабельного опухолевого процесса в операбельный;
- отказа пациента от операции;
- улучшение отдаленных результатов лечения при неблагоприятных гистотипах опухоли (низкодифференцированный, недифференцированный).
Противопоказания к химиотерапии:
Противопоказания к химиотерапии можно разделить на две группы: абсолютные и относительные.
Абсолютные противопоказания:
- гипертермия >38 градусов;
- заболевание в стадии декомпенсации (сердечно-сосудистой системы, дыхательной системы печени, почек);
- наличие острых инфекционных заболеваний;
- психические заболевания;
- неэффективность данного вида лечения, подтвержденная одним или несколькими специалистами;
- распад опухоли (угроза кровотечения);
- тяжелое состояние больного по шкале Карновского 50% и меньше
Относительные противопоказания:
- беременность;
- интоксикация организма;
- активный туберкулез легких;
- стойкие патологические изменения состава крови (анемия, лейкопения, тромбоцитопения);
- кахексия.
Наиболее эффективные схемы полихимиотерапии:
НЕМЕЛКОКЛЕТОЧНЫЙ РАК
РЕЖИМЫ ХИМОТЕРАПИИ ДЛЯ НЕОАДЪЮВАНТНОЙ И АДЪЮВАНТНОЙ ТЕРАПИИ
- Цисплатин 50 мг/м2 в 1 и 8 день + винорельбин 25 мг/м2 в 1, 8, 15, 22 дни, каждые 28 дней до 4 курсов
- Цисплатин 100 мг/м2 день 1 + винорельбин 30 мг/м2 в 1, 8, 15, 22 дни, каждые 28 дней до 4 курсов
- Цисплатин 75-80 мг/м2 день 1 + винорельбин 25-30 мг/м2 1 + 8 день, каждые 21 день, 4 курса
- Цисплатин 100 мг/м2 день 1 + этопозид 100 мг/м2 1-3 дни, каждые 28 дней, 4 курса
- Цисплатин 75 мг/м2 день 1 + гемцитабин 1250 мг/ 2 в 1, 8 дни, каждые 21 день, 4 курса
- Цисплатин 75 мг/м2 день 1 + доцетаксел 75 мг/м2 день 1 каждые 21 день, 4 курса
- Цисплатин 75 мг/м2 день 1 + пеметрексед 500 мг м2 день 1 для не плоскоклеточного рака, каждые 21 день, 4 курса
Схемы химиотерапии для пациентов с сопутствующими заболеваниями или пациентов, не способных переносить цисплатин:
- Карбоплатин AUC 6 день 1, паклитаксел 200 мг/м2 день 1, каждые 21 день, 4 курса
- Карбоплатин AUC 5 день 1, гемцитабин 1000 мг/м2 в 1, 8 дни, каждые 21 день, 4 курса
- Карбоплатин AUC 5 день 1, пеметрексед 500 мг/м2 в день 1 для не плоскоклеточного рака, каждые 21 день, 4 курса
Все схемы могут использоваться для последовательной химиотерапии / ЛT
РЕЖИМЫ ХИМИОТЕРАПИИ, ИСПОЛЬЗУЕМЫЕ С ЛУЧЕВОЙ ТЕРАПИЕЙ
Параллельная химиотерапия / ЛТ-схемы
• Цисплатин 50 мг/м2 в дни 1, 8, 29 и 36; этопозид 50 мг/м2 в 1-5, 29-33 дни; параллельно с облучением*, †
• Цисплатин 100 мг/м2 в 1 и 29 дни; винбластин 5 мг/м2 / еженедельно, 5 недель; параллельно с облучением*, †
• Карбоплатин AUC 5 в день 1, пеметрексед 500 мг/м2 в день 1, каждые 21 день, 4 курса; одновременно с облучением ОГК (не плоскоклеточный рак)*, †
• Цисплатин 75 мг/м2 в день 1, пеметрексед 500 мг/м2 в день 1 каждые 21 день, 3 курса; параллельный облучение ОГК (не плоскоклеточный рак)*, † ± дополнительные 4 цикла пеметрексед 500 мг/м2†
• Паклитаксел 45-50 мг/м2 еженедельно; карбоплатин AUC 2, параллельно с облучением ОГК*,† ± дополнительные 2 цикла паклитаксела 200 мг/м2 и карбоплатин AUC 6†
* Режимы могут использоваться как предоперационная / адъювантная химиотерапия / ЛT.
† Режимы могут использоваться в качестве последующей одновременной химиотерапии / ЛT.
Химиотерапия в зависимости от морфологических вариантов НМРЛ
Для аденокарциномы и бронхоальвеолярного рака легкого в 1-й линии химиотерапии преимущество имеют схемы пеметрексед (алимта)+цисплатин или паклитаксел+карбоплатин с бевацизумабом (авастин) или без него. Для лечения плоскоклеточного рака легкого рекомендованы гемзар+цисплатин, таксотер+цисплатин, навельбин+цисплатин.
• Цисплатин 50 мг/м2 в дни 1, 8, 29 и 36; этопозид 50 мг/м2 в 1-5, 29-33 дни; параллельно с облучением*, †
• Цисплатин 100 мг/м2 в 1 и 29 дни; винбластин 5 мг/м2 / еженедельно, 5 недель; параллельно с облучением*, †
• Карбоплатин AUC 5 в день 1, пеметрексед 500 мг/м2 в день 1, каждые 21 день, 4 курса; одновременно с облучением ОГК (не плоскоклеточный рак)*, †
• Цисплатин 75 мг/м2 в день 1, пеметрексед 500 мг/м2 в день 1 каждые 21 день, 3 курса; параллельный облучение ОГК (не плоскоклеточный рак)*, † ± дополнительные 4 цикла пеметрексед 500 мг/м2†
• Паклитаксел 45-50 мг/м2 еженедельно; карбоплатин AUC 2, параллельно с облучением ОГК*,† ± дополнительные 2 цикла паклитаксела 200 мг/м2 и карбоплатин AUC 6†
Индукционная (неадъювантная, предоперационная) и адъювантная (послеоперационная) химиотерапия НМРЛ
Активность различных индукционных режимов ХТ (гемцитабин+цисплатин, паклитаксел+карбоплатин, доцетаксел+цисплатин, этопозид+цисплатин) при НМРЛ стадии IIIА N1-2 равна 42-65%, при этом у 5-7% больных отмечается патоморфологически доказанная полная ремиссия, а радикальную операцию удается выполнить у 75-85% пациентов. Индукционная химиотерапия описанными выше режимами проводиться, как правило, 3 циклами с интервалом 3 недели. Проведенный в 2014 году большой мета-анализ 15 рандомизированных контролируемых исследований (2358 больных с IА-IIIА стадиями НМРЛ) показал, что предоперационная химиотерапия повышала общую выживаемость, снижая риск летального исхода на 13%, что увеличивало 5-летнюю выживаемость на 5% (с 40% до 45%). Увеличивалась также выживаемость без прогрессирования и время до появления метастазов.
Адъювантная химиотерапия. По данным Американского общества клинической онкологии, адъювантная ХТ на основе цисплатина может быть рекомендована при IIА, IIБ и IIIА стадиях НМРЛ. При стадиях IА и IБ НМРЛ адъювантная химиотерапия не показала преимуществ в увеличении выживаемости по сравнению с одной операцией и поэтому при этих стадиях не рекомендуется.
СИСТЕМНАЯ ТЕРАПИЯ ПЕРВИЧНО-РАСПРОСТРАНЕННОГО ИЛИ МЕТАСТАТИЧЕСКОГО НМРЛ
|
|
|
Аденокарцинома Крупноклеточный рак НМКРЛ |
Плоскоклеточный рак |
Определение:
|
Необходимо рассмотреть мутацию EGFR и тест ALK у никогда не куривших или при смешанном гистологическом варианте
|
| EGFR позитивная мутация | |||
| Первая линия терапии | |||
|
В случае если EGFR мутация обнаружена до проведения первой линии ХТ, необходимо назначение: Осимертиниб (категория 1) или Эрлотиниб или Афатиниб или Гефитиниб |
Если EGFR мутация обнаружена во время проведения первой линии ХТ, необходимо продолжить плановую химиотерапию, включая поддерживающую терапию осимертинибом или эрлотинибом или афатинибом или гефитинибом или |
||
| Прогрессирование | |||
| Последующая линия | |||
| Необходимо определение мутации Т 790М | |||
| Бессимптомное течение | Симптомы со стороны ЦНС | Симптомы со стороны др. органов | |
|
|
ПРИ Т790М+
|
ПРИ Т790М- Продолжить проведение цитостатической терапии. |
| Прогрессирование на фоне Осимертиниба | |||
| Бессимптомное течение | Симптомы со стороны ЦНС | Симптомы со стороны др. органов | |
|
|
Продолжить проведение цитостатической терапии. | |
| Прогрессирование | |||
| Продолжить проведение цитостатической терапии |
| ALK позитивная мутация | |||
| Первая линия терапии | |||
|
В случае если ALK мутация обнаружена до проведения первой линии ХТ, назначить: Кризотиниб или церитиниб или |
Если ALK мутация обнаружена во время проведения первой линии ХТ: продолжить плановую химиотерапию, включая поддерживающую терапию кризотинибом или церитинибом | ||
| Прогрессирование на кризотинибе | |||
| Последующая линия | |||
| Бессимптомное течение | Симптомы со стороны ЦНС | Симптомы со стороны др. органов | |
|
|
При изолированных симптомах:
|
При множественных симптомах:
|
| При прогрессировании: продолжить проведение цитостатической терапии | |||
| Прогрессирование на церитинибе | |||
| Бессимптомное течение | Симптомы со стороны ЦНС | Симптомы со стороны др. органов | |
|
|
При изолированных симптомах:
|
При множественных симптомах: Продолжить проведение цитостатической терапии |
| При прогрессировании: проведение цитостатической терапии |
| ROS1 позитивная мутация |
| Первая линия терапии: Кризотиниб (предпочтительная) |
| При прогрессировании: |
| Последующая линия — проведение цитостатической терапии |
| BRAF позитивная мутация | |
| Первая линия терапии: | |
|
|
|
При прогрессировании процесса переход на последующую линию терапии |
|
|
|
| Прогрессирование: проведение цитостатической терапии |
| Позитивная экспрессия PD-L1 |
| Первая линия терапии |
|
PD-L1 позитивный ( когда ≥50%) и EGFR, ALK, ROS1, BRAF негативный: Пембролизумаб (категория 1) |
|
При прогрессировании: Продолжить проведение цитостатической терапии |
| Цитостатическая терапия для аденокарциномы, крупноклеточного рака, НМКРЛ | ||
| ECOG 0-2 | ECOG 3-4 | |
| Проведение системной терапии, с оценкой ответа на проведенное лечение | Проведение паллиативной терапии | |
| При прогрессировании: | Частичная регрессия или стабилизация: | — |
При ECOG 0-2:
|
Довести курсы ХТ до 4-6 суммарно Далее при стабилизации или частичной регрессии:
|
— |
| Цитостатическая терапия для плоскоклеточной карциномы | ||
| ECOG 0-2 | ECOG 3-4 | |
| Проведение системной терапии, с оценкой ответа на проведенное лечение | Проведение паллиативной терапии | |
| При прогрессировании: | Частичная регрессия или стабилизация | — |
При ECOG 0-2:
|
Довести курсы ХТ до 4-6 суммарно Далее при стабилизации или частичной регрессии:
|
— |
|
При прогрессировании: Продолжить цитостатическую терапию |
ТАРГЕТНАЯ ТЕРАПИЯ ДЛЯ РАСПРОСТРАНЕННОГО ИЛИ МЕТАСТАТИЧЕСКОГО РАКА
Последующая терапия
• Оценка ответа на лечение проводится с помощью КТ всех известных метастатических очагов с контрастированием или без него каждые 6-12 недель. Сроки сканирования КТ назначаются согласно рекомендациям ПДиЛ или являются клиническим решением.
|
Положительная мутация EGFR Первая линия терапии:
|
ROS1 мутация Первая линия терапии:
|
|
Мутация BRAF V600E Первая линия терапии:
|
|
|
При положительной ALK-мутации Первая линия терапии:
|
PD-L1 экспрессия Первая линия терапии:
|
СИСТЕМНАЯ ТЕРАПИЯ ДЛЯ РАСПРОСТРАНЕННОГО ИЛИ МЕТАСТАТИЧЕСКОГО ПРОЦЕССА
Варианты цитотоксической терапии при аденокарциноме, ККРЛ, НМКРЛ
| ECOG 0-1 | ECOG 2 |
|
|
1. Паклитаксел, связанный с альбумином, может заменить либо паклитаксел, либо доцетаксел у пациентов, у которых наблюдались реакции гиперчувствительности после приема паклитаксела или доцетаксела, несмотря на премедикацию, или для пациентов, у которых противопоказаны стандартные премедикации (например, дексаметазон, блокаторы Н2, блокаторы H1).
2. Схемы на основе карбоплатина часто используются для пациентов с сопутствующими заболеваниями или тех, кто не переносит цисплатин.
3. Бевацизумаб следует назначать до прогрессирования.
4. Любой режим с высоким риском тромбоцитопении и потенциальным риском кровотечения следует использовать с осторожностью в сочетании с бевацизумабом.
5. Критериями для лечения бевацизумабом являются: не плококлеточный НМРЛ, а также отсутствие в анамнезе кровохарканья. Бевацизумаб не следует назначать в качестве одного агента, если только он не является поддерживающей терапии, и первоначально использовался с химиотерапией.
6. Пембролизумаб использовать в случае, если ранее не назначался.
7. Возможно использование нинтеданиба при местнораспространенном, метастатическом или местнорецидивирующем немелкоклеточном раке легкого после химиотерапии первой линии в комбинации с доцетакселом.
Варианты цитотоксической терапии при плоскоклеточной карциноме
| ECOG 0-1 | ECOG 2 |
|
|
1. Паклитаксел, связанный с альбумином, может заменить либо паклитаксел, либо доцетаксел у пациентов, у которых наблюдались реакции гиперчувствительности после приема паклитаксела или доцетаксела, несмотря на премедикацию, или для пациентов, у которых противопоказаны стандартные премедикации (например, дексаметазон, блокаторы Н2, блокаторы H1).
2. Схемы на основе карбоплатина часто используются для пациентов с сопутствующими заболеваниями или у тех, кто не переносит цисплатин.
МЕЛКОКЛЕТОЧНЫЙ РАК (МРЛ):
ЕР
Цисплатин 80 мг/м2 в 1-й день
Этопозид 100 мг/м2 в 1–3-й дни
1 раз в 3 нед
ЕС
Этопозид 100 мг/м2 в 1–3-й дни
Карбоплатин AUC 5-6 в 1 день
IP
Иринотекан 60 мг/м2 в 1, 8 и 15-й дни
Цисплатин 60 мг/м2 в 1-й день
1 раз в 3 нед
IС
Иринотекан 60 мг/м2 в 1, 8 и 15-й дни
Карбоплатин AUC 5-6 в 1 день
1 раз в 3 нед
САV
Циклофосфан 1000 мг/м2 в 1-й день
Доксорубицин 50 мг/м2 в 1-й день
Винкристин 1,4 мг/м2 в 1-й день
1 раз в 3 нед
СDЕ
Доксорубицин 45 мг/м2 в 1-й день
Циклофосфамид 1000 мг/м2 в 1-й день
Этопозид 100 мг/м2 в 1,2,3-й или 1, 3, 5-й дни
1 раз в 3 нед
СОDЕ
Цисплатин 25 мг/м2 в 1-й день
Винкристин 1 мг/м2 в 1-й день
Доксорубицин 40 мг/м2 в 1-й день
Этопозид 80 мг/м2 в 1-3-й день
1 раз в 3 нед
Паклитаксел 135 мг/м2 в 1-й день за 3ч
Карбоплатин АUC 5-6 в 1-й день
1 раз в 3–4 недели
Доцетаксел 75 мг/м2 в 1-й день
Цисплатин 75 мг/м2 в 1-й день
1 раз в 3 недели
Гемцитабин 1000 мг/м2 в 1; 8-й день
Цисплатин 70 мг/м2 в 1-й день
1 раз в 3 недели
Доксорубицин 60 мг/м2 в 1-й день
Циклофосфамид 1 г/м2 в 1-й день
Винкристин 1,4 мг/м2 в 1-й день
Метотрексат 30 мг/м2 в 1-й день
Винкристин 1,4 мг/м2 в 1-й день
Ифосфамид 5000 мг/м2 в 1-й день
Карбоплатин 300 мг/м2 в 1-й день
Вепезид 180 мг/м2 в 1; 2-й день
Циклофосфан 1000 мг/м2 в 1-й день
Доксорубицин 60 мг/м2 в 1-й день
Метотрексат 30 мг/м2 в 1-й день
CCNU (ломустин) 80 мг/м2 в 1-й день
Вепезид 100 мг/м2 в 4; 5; 6-й день
Цисплатин 40 мг/м2 в 2; 8-й день
Темозоломид 200 мг/м2 в 1-5 день
Цисплатин 100 мг/м2 в 1день
Гикамтин 2 мг/м2 в 1-5 день и при MTS головного мозга МРЛ
Интервал между курсами 3 недели
Вторая линия химиотерапии МРЛ
Несмотря на определенную чувствительность МРЛ к химио- и лучевой терапии. У большинства больных отмечается «рецидив» заболевания, и в этих случая выбор дальнейшей лечебной тактики (химиотерапия 2-й линии) зависти от ответа пациентов на 1-ю линию лечения, интервала времени, прошедшего после его окончания и от характера распространения (локализация метастазов).
Принято различать больных с «чувствительным» рецидивом МРЛ (имевших полный или частичный ответ от первой линии химиотерапии и прогрессирование опухолевого процесса не ранее 3 месяцев после окончания терапии) и больных с «рефрактерным» рецидивом, прогрессировавших в процессе химиотерапии или менее чем через 3 месяца после ее окончания.
Критерии для оценки прогноза и выбора тактики лечения МРЛ
| Прогрессирование заболевания во время лечения | Рефрактерная форма |
| Рецидив в течение 2-3 месяцев от начала лечения | Резистентная форма |
| Рецидив после 3 месяцев от начала лечения | Чувствительная форма |
При чувствительном рецидиве рекомендуется повторное применение терапевтического режима, который был эффективен ранее. Для больных с рефрактерным рецидивом целесообразно применение противоопухолевых препаратов или их комбинаций, не использовавшихся в предыдущей терапии.
Тактика лечения «рецидивирующего» МРЛ
|
Чувствительные формы МРЛ: Рецидив > 3 мес. после окончания 1-й линии лечения |
Реиндукционная терапия с использование 1-й линии САV Топотекан Этопозид внутрь |
| Рефрактерные формы МРЛ: лечение без эффекта или рецидивов < 3 мес. после окончания 1-й линии | Моно- или комбинированная химиотерапия препаратами, не использованными в 1-й линии |
При чувствительных формах МРЛ при рецидивах применяется реиндукционная терапия с использованием той же схемы химиотерапии, которая была в 1-й линии. Для 2-й линии химиотерапии назначается схема САV или топотекан. Схема САV, как уже указывалось выше, ранее была схемой 1-й линии химиотерапии МРЛ, которая и сейчас может быть рекомендована для 1-й линии в случаях необходимости оказания «срочной» помощи больному, с выраженной одышкой и синдромом сдавления верхней полой вены или при наличии противопоказаний к использованию платиновых препаратов. В настоящее время схема САV стала 2-й линией лечения МРЛ.
Больные с резистентной формой МРЛ могут также получать 2-ю линию химиотерапии. Хотя объективный эффект при этом достигается у небольшого процента больных. Химиотерапия может привести к стабилизации и/или замедлению темпа прогрессирования.
Третья линия химиотерапии МРЛ
Эффективность 3-й линии химиотерапии распространенного МРЛ остается неизвестной. Больные в 3-й линии могут получать паклитаксел, гемцитабин, ифосфамид, как в монотерапии так и в комбинации с цисплатином или карбоплатином.
Таргетная терапия МРЛ
Многие таргетные препараты были изучены при МРЛ (иматиниб, бевацизумаб, вандетаниб, сорафениб, эверолимус, эрлотиниб, гефитиниб), однако не один из них не изменил клинические подходы и возможности терапии этого заболевания и не привел к увеличению жизни пациентов.
СОПРОВОДИТЕЛЬНАЯ ТЕРАПИЯ (смотрите Приложение 1)
Хирургическое вмешательство
Радикальная операция является методом выбора в лечении больных с I–II стадиями и операбельных больных с IIIa стадией рака легкого.
Стандартными операциями являются лобэктомия (а так же торакоскопические лобэктомии), билобэктомия или пневмонэктомия с удалением всех пораженных и непораженных лимфатических узлов корня легкого и средостения с окружающих их клетчаткой на стороне поражения (расширенные операции) и выполняются комбинированные операции (удаление пораженных опухолью участков соседних органов и средостения). При солитарных и единичных (до 4-х образований) метастатических образованиях целесообразно выполнять операции методом прецизионной техники (прецизионная резекция).
Все выполняемые операции на легких должны обязательно сопровождаться лимфодиссекцией, включающий в себя: бронхопульмональные, бифуркационные, паратрахеальные, парааортальные, параэзофагальные и лимфоузлы легочной связки (расширенная лоб-, билобэктомия и пневмонэктомия).
Объем оперативного вмешательства определяется степенью распространения и локализацией опухолевого поражения. Поражение в пределах паренхимы одной доли или локализация проксимального края карциномы на уровне сегментарных бронхов или дистальных отделов долевого и главного бронха является основанием для выполнения лобэктомии, билобэктомии и пневмонэктомии.
Примечание. При опухолевом поражении устья верхнедолевого и промежуточного бронха правого легкого, реже левого легкого должны: выполнятся реконструктивно-пластические операции. При вовлечении в процесс устья главных бронхов, бифуркации или нижней трети трахеи справа должны выполняться также реконструктивно-пластические операции.
Дальнейшее ведение:
Диспансерное наблюдение за излеченными больными:
- в течение первого года после завершения лечения – 1 раз каждые 3 месяца;
- в течение второго года после завершения лечения – 1 раз каждые 6 месяцев;
- с третьего года после завершения лечения – 1 раз в год в течение 5 лет.
Методы обследования:
- общий анализ крови;
- биохимический анализ крови (белок, креатинин, мочевина, билирубин, АЛТ, АСТ, глюкоза крови);
- коагулограмма (протромбиновый индекс, фибриноген, фибринолитическая активность, тромботест);
- рентгенография органов грудной клетки (2 проекции);
- УЗИ шейных и надключичных лимфоузлов
- УЗИ ОБП
- Фибробронхоскопия
- спирография
- компьютерная томография органов грудной клетки и средостения.
ИНДИКАТОРЫ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ И БЕЗОПАСНОСТИ МЕТОДОВ ДИАГНОСТИКИ И ЛЕЧЕНИЯ, ОПИСАННЫХ В ПРОТОКОЛЕ:
- «ответ опухоли» — регрессия опухоли после проведенного лечения;
- безрецидивная выживаемость (трех и пятилетняя);
- «качество жизни» включает кроме психологического, эмоционального и социального функционирования человека, физическое состояние организма больного.
Эффект от проведенного лечения оценивается по критериям классификации RECIST:
- полный эффект – исчезновение всех очагов поражения на срок не менее 4х недель;
- частичный эффект – уменьшение очагов на 30% и более;
- прогрессирование – увеличение очага на 20%, или появление новых очагов;
- стабилизация – нет уменьшения опухоли менее чем 30%, и увеличение более чем на 20%;
- сопроводительная терапия при раке легкого независимо от вида лечения;
- контроль спирографии в течение первого года каждые 3 месяца;
- в случае снижения жизненной емкости легких ниже 50% необходимо увлажненный кислород в условиях реабилитационного отделения онкодиспансера или терапевтического отделения городской или районной больницы, с контрольной спирографией в течение недели;
- контроль функции выброса левого желудочка при ЭхоКГ. При снижении ниже 50%, госпитализация в терапевтическое отделение городской или районной больницы.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
- наличие опухолевого процесса, верифицированного гистологически или/и цитологически;
- наличие периферических образований в легком, которым показана верификация путем эндовидеоторакоскопии или диагностической торакотомии.
Показания для экстренной госпитализации:
- дыхательная недостаточность 3 степени.
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2018
- 1) Стандарты лечения злокачественных опухолей (Россия) г.Челябинск, 2003.
2) Трахтенберг А. Х. Клиническая онкопульмонология. Геомретар, 2000.
3) TNM Классификация злокачественных опухолей. James D. Brierley BSc, MB, FRCP, FRCR, FRCPC Mary K. Gospodarowicz MD, FRCPC, FRCR (Hon) Christian Wittekind MD, 2017.
4) Нейроэндокринные опухоли. Руководство для врачей. Edited by Martin Caplin, Larry Kvols/ Москва 2010.
5) Минимальные клинические рекомендации Европейского Общества Меди-цинской онкологии (ESMO).
6) NCCN Clinical Practice Guidelines in Oncology. Non-small cell lung cancer. version 2.2018 – November 21,2018. NCCN.org.
7) Metastatic Non-Small-Cell Lung Cancer: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up. Published in 2018 – Ann Oncol (2018) 29 (suppl 4): iv192–iv237, Authors: D. Planchard, S. Popat, K. Kerr, S. Novello, E. F. Smit, C. Faivre-Finn, T. S. Mok, M. Reck, P. E. Van Schil, M. D. Hellmann & S. Peters, on behalf of the ESMO Guidelines Committee.
Early-Stage and Locally Advanced (non-metastatic) Non-Small-Cell Lung Can-cer: ESMO Clinical Practice Guidelines. Published in 2017 – Ann Oncol (2017) 28 (suppl 4): iv1–iv21. Authors: P. E. Postmus, K. M. Kerr, M. Oudkerk, S. Senan, D. A. Waller, J. Vansteenkiste, C. Escriu and S. Peters.
9) American Joint Committee on Cancer (AJCC). AJCC Cancer Staging Manual, 7th ed. Edge S.B., Byrd D.R., Carducci M.A. et al., eds. New York: Springer; 2009.
10) Руководство по химиотерапии опухолевых заболеваний под редакцией Н.И. Переводчиковой, В.А. Горбуновой. Москва 2015г.
11) The chemotherapy Source Book, Fourth Edition, Michael C. Perry 2008 by Lippincot Williams&Wilkins.
12) Journalof Clinical Oncology Том 2,№3, стр 235, “ Карциноид» 100 лет спу-стя: эпидемиология и прогносические факторы нейроэндокринных опухолей.
13) Ardill JE. Circulating markers for endocrine tumors of the gastroenteropancre-atic tract. Ann Clin Biochem. 2008; 539-59.
14) Arnold R, Wilke A,Rinke A, et al. Plasma chromogranin A as marker for sur-vival in patients with metastatic endocrine gastroenteropancreatic tumors. Clin Gas-troenterol Hepatol. 2008, стр. 820-7.
15) Navari RM, Reinhardt RR, Gralla RJ, et al. Reduction of cisplatin-induced em-esis by a selective neurokinin-1-receptor antagonist. New Engl J Med. 1999;340(3):190-195.
16) Griffin AM, Butow PN, Coates AS, et al. On the receiving end V: patient per-ceptions of the side effects of cancer chemotherapy in 1993. Ann Oncol. 1996;7(2):189-195.
17) Osaba D, Zee B, Warr D, Kaizer L, Latreille J, Pater J. Quality of life studies in chemotherapy-induced emesis. Oncology. 1996;53(suppl 1):92-95.
18) Morrow GR, Roscoe JA, Kirshner JJ, Hynes HE, Rosenbluth RJ. Anticipatory nausea and vomiting in the era of 5-HT3 antiemetics. Support Care Cancer. 1998;6:244-247.
19) Bilgrami S, Fallon BG. Chemotherapy-induced nausea and vomiting. Postgrad Med. 1993;94(5):55-58, 62-64.
20) Адаптировано из 1 — Berger AM, Clark-Snow RA. In Cancer: Principles and Practice of Oncology. 7th ed. Philadelphia: Lippincott Williams & Wilkins, 2004:2515–2523; Antiemetic Subcommittee Ann Oncol 1998;9:811–819.
21) J.D. Hainsworth “Nausea and vomiting”, Abeloff’s Clinical Oncology (Fifth Edition), 2014, 626-634.
22) https://www.sciencedirect.com/science/article/pii/B9781455728657000424.
23) Roila F et al. 2016 MASCC and ESMO guideline update for the prevention of chemotherapy and radiotherapy induced nausea and vomiting and of nausea and vomiting in advanced cancer patients. Clinical practice guidelines. Annals of Oncolo-gy 27: v 119-133, 2016.
24) Antiemeticguide-lines:MASCC/ESMO2016http://www.mascc.org/assets/Guidelines-Tools/mascc_antiemetic_guidelines_english_2016_v.1.2.pdf.
25) NCCN Clinical Practice Guidelines in Oncology. Antiemesis. Version 2.2017 – March 2018, 2017.
26) https://www.nccn.org/professionals/physician_gls/pdf/antiemesis.pdf.
27) P. Hesketh, M. G. Kris, et al. “Antiemetics: American Society of Clinical On-cology Clinical Practice Guideline Update”. Journal of Clinical Oncology. Volume 35 (28), October 1, 2017 http://ascopubs.org/doi/pdfdirect/10.1200/JCO.2017.74.4789.
- 1) Стандарты лечения злокачественных опухолей (Россия) г.Челябинск, 2003.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
- Карасаев Махсот Исмагулович – кандидат медицинских наук, АО КазНИИОиР, руководитель ЦТО.
- Баймухаметов Эмиль Таргынович – доктор медицинских наук, АО КазНИИОиР, врач ЦТО.
- Ким Виктор Борисович – доктор медицинских наук, АО КазНИИОиР, врач ЦНО.
- Нурсеитов Ильяс Ержанович – АО КазНИИОиР, интрвенционный радиолог, отделение лучевой диагностики.
- Уколова Елена Андреевна – АО КазНИИОиР, врач отделения ДСХТ.
- Бабажанова Анар Бейбитовна – клинический фармаколог ООД Мангыстауской области.
Указание на отсутствие конфликта интересов: нет.
Рецензенты:
- Нурманов Султанбек Рахимгалиевич — доцент кафедры онкологии АО КазНМУ, кандидат медицинских наук.
- Есентаева Сурия Ертугыровна – зав. кафедры онкологии и маммологии с курсом визуальной диагностики НУО КРМУ, доктор медицинских наук.
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
СОПРОВОДИТЕЛЬНАЯ ТЕРАПИЯ
Антиэметическая терапия
Тошнота и рвота являются одним из наиболее частых побочных эффектов химио- терапии (ХТ) и существенно ухудшают качество жизни больных.
Тошнота и рвота, сопутствующие химиотерапии, относятся к числу наиболее неприятных аспектов этого вида лечения (1,2). Не будучи самым серьезным побочным эффектом химиотерапии, рвота, тем не менее, сильно ухудшает качество жизни и снижает ощущение благополучия (1,3). В некоторых случаях пациенты откладывают или полностью прекращают химиотерапию из-за непереносимой тошноты и рвоты (1).
Кроме того, рвота, как таковая, может представлять угрозу здоровью, поскольку неконтролируемая рвота приводит к обезвоживанию, нарушению баланса метаболитов и к анорексии (4,5).
Факторы, связанные с терапией:
Высокая эметогенная способность некоторых препаратов,
Комбинированная терапия
Режим и способ введения препаратов
Высокие дозы химиотерапевтических препаратов (6).
Под уровнем эметогенности понимается риск развития рвоты у больных, получающих тот или иной цитостатик в монорежиме без противорвотной терапии. Например, высокий уровень эметогенности означает, что после введения препарата рвота будет развиваться более чем у 90 % больных. Классификация противоопухолевых препаратов в зависимости от уровня эметогенности по рекомендациям MASCC / ESMO представлена в табл. 1.
Таблица 1. Классификация противоопухолевых препаратов в зависимости от уровня эметогенности по рекомендациям MASCC / ESMO.
| Уровень эметогенности | Противоопухолевые препараты для внутривенного введения | Противоопухолевые препараты для приема per os |
| Высокий (рвота у 90 % больных и более) |
Цисплатин Мехлорэтамин Стрептозоцин Циклофосфан ≥ 1500 мг / м2 Кармустин (BCNU) Дакарбазин |
Гексаметилмеламин Прокарбазин |
|
Схема «АС»: • эпирубицин 100 мг / м2 или • доксорубицин 60 мг / м2 + – циклофосфамид 600 мг / м2 . 2) Режимы на основе карбоплатина |
||
| Умеренный (рвота у 30–90 % больных) |
Оксалиплатин Цитарабин > 1 г / м2 Карбоплатин Ифосфамид Циклофосфамид < 1500 мг / м2 Доксорубицин Даунорубицин Эпирубицин Идарубицин Иринотекан Азацитидин Бендамустиин Клофарабин Алемтузумаб Трабектидин Ромидепсин Тиотепа |
Циклофосфамид Темозоломид Винорельбин Иматиниб Кризотиниб Церитиниб Босутиниб |
| Низкий (рвота у 10–30 %) |
(Nab-) Паклитаксел Доцетаксел Митоксантрон Доксорубицин липосомальный Иксабепилон Топотекан Этопозид Пеметрексед Метотрексат Митомицин Гемцитабин Цитарабин ≤ 1000 мг / м2 5-фторурацил Винфлунин Темсиролимус Бортезомиб Цетуксимаб Трастузумаб(-эмтанзин) Панитумумаб Катумаксумаб Пертузумаб Афлиберцепт Ипилимумаб |
Капецитабин Тегафур Флюдарабин Этопозид Сунитиниб Эверолимус Лапатиниб Леналидомид Талидомид Афатиниб Дабрафениб Дазатиниб Ибрутиниб Олапариб Нилотиниб Пвзопаниб Регорафениб Вандетаниб Вариностат |
| Минимальный (< 10 % больных) |
Блеомицин Бусульфан 2-хлордеоксиаденозин Флюдарабин Винбластин Винкристин Винорельбин Бевацизумаб Офатумумаб Ниволумаб Пембролизумаб Пискантрон Пралатрексат |
Хлорамбуцил Гидроксиуреа L-фенилаланин мустард 6-тиогуанин Метотрексат Гефитиниб Эрлотиниб Сорафениб Мелфалан Вемурафениб Помалидомид Руксолитинб Висмодегиб |
ТИПЫ ТОШНОТЫ И РВОТЫ
По срокам и механизму развития выделяют 3 основных типа тошноты и рвоты, вызванной цитостатиками: острую, отсроченную и условно-рефлекторную (anticipatory – переводят также как «предшествующую», «преждевременную», «рвоту ожидания»), дополнительно выделяют неконтролируемую (breakthrough – «прорывную») и рефрактерную (7, 8).
Острая рвота развивается в первые 24 ч после химиотерапии, отличается высокой интенсивностью, редко сопровождается тошнотой.
Отсроченная рвота развивается на 2-е–5-е сутки после начала химиотерапии, менее интенсивна, чем острая, и, как правило, сопровождается постоянной тошнотой. Механизмы развития остаются неясными. Ведущая роль отводится субстанции P, серотонин имеет меньшее значение.
Условно-рефлекторная рвота представляет собой классический условный рефлекс на химиотерапию и / или сопутствующие ей манипуляции и окружающую обстановку. Формируется в тех случаях, когда противоопухолевая терапия сопровождается тошнотой и рвотой. Риск ее развития увеличивается пропорционально числу проведенных курсов и может сохраняться в течение длительного времени после окончания химиотерапии. Ведущую роль в формировании условного рефлекса играет многодневная умеренная или тяжелая тошнота. Лучшим методом профилактики условно-рефлекторной тошноты и рвоты является адекватная антиэметическая защита пациента уже с первого курса химиотерапии.
Неконтролируемая (breakthrough – «прорывная») тошнота и рвота развивается на фоне адекватной антиэметической профилактики и требует дополнительной коррекции. Рефрактерная рвота возникает на последующих циклах химиотерапии при неэффективности противорвотной профилактики и / или препаратов резерва на предыдущих курсах лечения.
ПРИНЦИПЫ СОВРЕМЕННОЙ ПРОТИВОРВОТНОЙ ТЕРАПИИ
1. Обязательность проведения, начиная с первого курса химиотерапии.
2. Введение антиэметиков до начала введения первого цитостатика.
3. Применение наиболее эффективных стандартных противорвотных комбинаций.
4. Применение каждого антиэметика, входящего в комбинацию, в адекватных дозах.
5. Соблюдение адекватной продолжительности противорвотной терапии.
6. Соблюдение необходимых для сохранения эффективной концентрации интервалов между приемами антиэметиков.
Критерием эффективности противорвотной терапии является полное отсутствие (полный контроль) рвоты и тошноты в течение 24 часов (период развития острой рвоты) с момента введения противоопухолевых препаратов.
Алгоритм профилактики и терапии тошноты и рвоты
1. Определить эметогенный потенциал назначенного режима ХТ.
2. Назначить профилактическую терапию, исходя из эметогенности режима ХТ.
3. Назначить лечение в случае развития тошноты и рвоты на фоне профилактической терапии.
4. Внести изменения в профилактическую терапию тошноты / рвоты на последующих циклах ХТ.
Антиэметики:
I. Антагонисты серотониновых рецепторов (5-HT3):
- Ондансетрон (УД — А)
- Гранисетрон (УД — А)
- Трописетрон (УД — А)
- Палоносетрон (УД — А)
II. Кортикостероиды: Дексаметазон (УД — А)
III. Антагонисты рецепторов NK1 :
- Апрепитант (УД — А)
- Фосапрепитант (УД — А)
- Ролапитант (УД — А)
IV. Антипсихотическое средство (нейролептик):
- Оланзапин (УД — А) (проявляет антагонизм в отношении серотониновых 5-НТ-, допаминовых и холинорецепторов).
Профилактика острой и отсроченной тошноты и рвоты при высокоэметогенной однодневной химиотерапии и при умеренно эметогенной однодневной химиотерапии.
В настоящее время наиболее эффективной антиэметической комбинацией при высокоэметогенной однодневной химиотерапии является комбинация противорвотных препаратов, включающая антагонистов NK1-рецепторов + антагонистов рецепторов серотонина (5-HT3) + дексаметазон.
Профилактика тошноты и рвоты, возникающей при проведении химиотерапии с умеренно эметогенным потенциалом, должна начинаться до начала химиотерапии и проводиться не менее 3 дней после проведения химиотерапии. Наиболее эффективной антиэметической комбинацией является комбинация противорвотных препаратов, включающая антагонистов рецепторов серотонина (5-HT3) + дексаметазон (табл 2,3) (9, 10).
Таблица 2. Обновленные рекомендации MASCC/ESMO 2016 ТРВХ.
Острая тошнота и рвота.
| Группы эметогенного риска | Антиэметики |
| Высокий (не АС) | 5-НТ3 + DEX+NK 1 |
| Высокий (АС) | 5-НТ3 + DEX+NK 1 |
| Карбоплатин | 5-НТ3 + DEX+NK 1 |
| Умеренный (кроме карбоплатина) | 5-НТ3 + DEX |
| Низкий | 5-НТ3 или DEX или DOP |
| Минимальный | Нет рутинной профилактики |
ТРВХ – тошноты и рвота, вызванная химиотерапией
MASCC — Multinational Association of Supportive Care in Cancer; ESMO – European Society for Medical Oncology
5-НТ3 — антогонисты серотиновых рецепторов
DEX— дексаметазон
NK 1 — антагонисты рецепторов нейрокинина такие как Апрепитант или
Фосапрепитант или
Ролапитант или NEPA (комбинация и палоносетрон).
DOP— антогонист допаминовых рецепторов
ВНИМАНИЕ: Если антагонисты NK1 рецепторов недоступны при использовании схемы AC, палоносетрон является предпочтительным антагонистом 5-НТ3 рецепторов.
Таблица 3. Обновленные рекомендации MASCC/ESMO 2016 ТРВХ.
Отсроченная тошнота и рвота.
| Группы эметогенного риска | Антиэметики |
| Высокий (не АС) | DEX или (если APR 125мг для острой: (МСР+DEX) или (DEX+APR) |
| Высокий (АС) | Нет или (если APR 125мг для острой:APR+DEX) |
| Карбоплатин | Нет или (если APR 125мг для острой:APR) |
| Средний (не карбоплатин) | DEX можно использовать |
| Низкий | Профилактика не предусмотрена |
| Минимальный | Профилактика не предусмотрена |
DEX — дексаметазон
APR — апрепитант
MCP — метоклопромид
Ключевые обновления в рекомендациях по контролю ТРВХ, NCCN 2017:
Карбоплатин категоризируется как высокоэметогенный препарат при введении с площадью под кривой (ППК) ≥4, при введении с ППК <4, является умеренноэметогенным препаратом.
Инъекция подкожного гранисетрона пролонгированного действия теперь включена в рекомендации по профилактике тошноты и рвоты при высокоэмегоненной и умеренноэметогенной ХТ.
Новая схема профилактики ТРВХ из четырех препаратов теперь включена в рекомендации по профилактике ТРВХ при высокоэметогенной ХТ (11, 12).
Ключевые обновления в рекомендациях по контролю ТРВХ, ASCO 2017:
Взрослым пациентам, получающим высокоэметогенную химиотерапию цисплатином, либо комбиницией циклофосфамидов и антрациклина, к стандартному антиэметическому режиму (комбинация антагонистов рецепторов 5-НТ3 + антагонисты рецепторов NK1 + dex) следует добавить оланзапин.
Взрослым пациентам, получающим карбоплатин содержащую химиотерапию, а также детям, получающим высокоэметогенную химиотерапию, антагонисты рецепторов NK1 должны быть добавлены к стандартному антиэметическому режиму (комбинация антагонистов рецепторов 5-НТ3 + dex).
Если пациенты получают комбинацию антрациклина и циклофосфамида, прием дексаметазона можно ограничить с первым днем химиотерапии.Экспертная комиссия рекомендует начинать антиэметическую терапию с самой эффективной схемы, подходящей к химио- и радиотерапии, вместо того чтобы оценивать эметический ответ пациента на менее эффективную антиэметическую терапию (13).
Таблица 4. Обновленные рекомендации ASCO 2017.
Взрослые пациенты.
| Группы эметогенного риска | Антиэметики |
| Высокий (не АС) | 5-НТ3 + DEX* +NK 1+Olanzapine* |
| Высокий (АС) | 5-НТ3 + DEX* +NK 1+Olanzapine* |
| Карбоплатин | 5-НТ3 + DEX+NK 1 |
| Умеренный (кроме карбоплатина) | 5-НТ3 + DEX |
| Низкий | 5-НТ3 или DEX или DOP |
| Минимальный | Нет рутинной профилактики |
* — дексаметазон и оланзапин нужно продолжать на 2-4 день
Таблица 5. Рекомендуемые дозы антогонистов серотониновых рецепторов (5-НТ) для острой тошноты и рвоты.
| Препарат | Путь введения | Доза |
| Ондансетрон | в/в | 8мг или 0,15мг/кг |
| пероральный | 16мг* | |
| Гранисетрон | в/в | 1мг или 0,01мг/кг |
| пероральный | 2мг (или 1мг**) | |
| Трописетрон | в/в | 5мг |
| пероральный | 5мг | |
| Палоносетрон | в/в | 0,25мг |
| пероральный | 0,5мг |
* В рандомизированных исследованиях был протестирован режим 8 мг два раза в день.
** Некоторыми панелистами доза 1 мг более предпочтительна
Таблица 6. Рекомендуемые дозы кортикостероидов (дексаметазон)*
| Дексаметазон | Дозы и Кратность | |
| Высокий риск | Острая рвота | 20мг однократно (12мг когда используется апрепитант)** |
| Отсроченная рвота | 8мг в течение 3-4 дней (8мг один раз в день когда используется апрепитант) | |
| Умеренный риск | Острая рвота | 8 мг однократно |
| Отсроченная рвота |
8 мг ежедневно в течение 2-3 дней |
|
| Низкий риск | Острая рвота | 4-8 мг один раз в день |
* Несмотря на то, что другие кортикостероиды также являются эффективными антиэметиками, режим дозирования для дексаметазона, как препарата выбора, основан на широком распространении препарата, с несколькими формами дозирования
** Только 12 мг дексаметазона было исследовано с (фос) апрепитантами в рандомизированных исследованиях
Таблица 7. Рекомендуемые дозы антагонистов NK1 рецепторов.
| Антагонисты NK1 Рецепторов | Дозы и кратность |
|
Апрепитант* и фосапрепитант острая рвота |
Апрепитант 125мг внутрь однократно в день химиотерапии* -или- Фосапрепитант 150 в/в, однократно в день химиотерапии |
|
Апрепитант* и фосапрепитант отсроченная рвота |
Апрепитант 80мг внутрь однократно в течении 2-х дней после химиотерапии |
| Ролапитант | 180мг внутрь однократно в день химиотерапии |
* Апрепитант 165 мг, одна доза перед химиотерапией (не применяется на 2-3 день). Рекомендовано ЕМА и другими органами.
Рекомендации по профилактики преждевременной тошноты и рвоты
Наилучший подход для профилактики преждевременной рвоты это наилучший контроль над острой и отсроченной рвотой.
Психотерапия, особенно прогрессивное обучение мышечной релаксации, систематическая десенситизация и гипноз, могут быть использованы для лечения преждевременной тошноты и рвоты.
Только бензодиазепины уменьшают частоту преждевременной тошноты и рвоты, но их эффективность имеет тенденцию к снижению при продолжающейся химиотерапии.
Кардиотоксичность
Кардиотоксичность возникает в основном при лечении антрациклинами- доксорубицин, фарморубицин, даунорубицин- и редко при использовании других препаратов: циклофосфамид, фторурацил, этопозид, тенипозид, паклитаксел, трастузумаб, лапатиниб. Различные препараты по разному воздействуют на сердечно- сосудистую систему в связи с неодинаковым механизмом кардиотоксичости: препараты, вызывающие снижение сократительной или расслабляющей функции миокарда(антрациклины), препараты, вызыващие или обостряющие ишемию(фторурацил, винкристин, винбластин, цисплатин), препараты, влияющие на проводящую систему, в результате чего возникает аритмия/ блокада проводимости(антрациклины, паклитаксел).
Основной способ предупреждения развития кардиотоксичности I типа(необратимые повреждения) при лечени анрациклинами- соблюдение предельных суммарных доз препаратов(доксорубицин ˃550мг/м2, фарморубицин ˃720мг/м2), использование пегилированного липосомного доксорубиина (келикс ˃900мг /м2). Необходмио раннее выявление кардиотоксичности с помощью Эхо КГ и ЭКГ(для пациентов всех возрастов при планировании системной ХТ препаратами антрациклинового ряда, трастузумабом- перед каждым введением, при назначении препаратов таксанового ряда, циклофосфамид, лапатиниб, этопозид, фторурацил- каждые 3 месяца).
При снижении Фракции выброса до 55-50%, необходима отсрочка введения химиопрепаратов до восстановления ФВ в норму, консультация кардиолога.
При снижении ФВ 50% и менее необходима отсрочка системного лечения до 3 месяцев, проведение коррегирующего лечения по назначению кардиолога.
Колониестимулирующая терапия:
Целесообразность назначения Г-КСФ для стимуляции кроветворения и преодоления миелосупрессии при фебрильной нейтропении (ФН) изучалась в нескольких рандомизированных исследованиях. На основании имеющихся данных сделаны следующие выводы относительно роли Г-КСФ в период ФН:
- Г-КСФ статистически значимо снижает длительность нейтропении на 1–2 дня;
- Г-КСФ не сокращает продолжительность лихорадки и длительность антибактериальной (АБ) терапии в случае развития ФН;
- Г-КСФ не снижает стоимости лечения одного эпизода ФН.
- Г-КСФ могут применяться в случае высокого риска ФН при состояниях, сопровождающихся повышенной смертностью, таких как гипотония, сепсис, пневмония, инфекции тканей, системная грибковая инфекция, длительная нейтропении (>7 дней) или глубокой нейтропении.
Большинство медицинских онкологических сообществ (NCCN, ASCO, EORTC, RUSSCO) рекомендуют использовать следующие Г-КСФ: липэгфилграстим, эмпэгфилграстим, пэгфилграстим (филграстим, соединенный с полиэтиленгликолем), филграстим (негликозилированный Г-КСФ), ленограстим (гликозилированный Г-КСФ). Липэгфилграстим, эмпэгфилграстим и пэгфилграстим представляют собой препараты пролонгированного действия и вводятся однократно после курса ХТ. Пролонгированное действие обусловлено тем, что препарат не выводится с мочой и дольше циркулирует в крови.
Таблица 8. Перечень препаратов Г-КСФ
| МНН | Группа КСФ | Режим введения |
| Филграстим* | Рекомбинантный человеческий негликолизированный Г-КСФ | 5 мкг/кг массы тела 1 раз/сут. п/к или в/в ежедневно через 24–72 часа после последнего дня ХТ до необходимого стабильного АЧН |
| Пэгфилграстим* | Рекомбинантный пегилированный Г-КСФ (филграстим), конъюгированный с полиэтиленгликолем, пролонгированного действия | 6 мг (без учета массы тела) однократно п/к не ранее чем через 24 часа и не позднее 14-ых сут. после курса ХТ |
| Липэгфилграстим* | Гликопегилированный Г-КСФ пролонгированного действия | 100 мкг/кг или 6 мг (без учета массы тела) п/к однократно через 24 ч после окончания цикла ХТ |
| Эмпэгфилграстим* | Ковалентный коньюгат филграстима с одной молекулой полиэтиленгликоля, пролонгированного действия | 7,5 мг (без учета массы тела) п/к однократно не ранее чем через 24 часа и не позднее 14-ых сут. после курса ХТ |
| Ленограстим* | Рекомбинантный человеческий гликолизированный Г-КСФ | 19,2 млн. МЕ (или 150 мкг) на м² поверхности тела (0,64 млн. МЕ или 5 мкг на кг массы тела) в день п/к или в/в ежедневно через 24–72 часа после последнего дня ХТ до достижения необходимого стабильного АЧН |
* (УД — А)
Таблица 9. Показания для назначения колониестимулирующих факторов
| Первичная профилактика | Вторичная профилактика |
|
|
|
!!! Первичная профилактика Г-КСФ не показана во время ХЛТ на область грудной клетки, так как увеличивает частоту миелосупрессии и риск осложнений и смерти. |
Коррекция анемии:
Анемия при новообразованиях (В63.0 код по МКБ 10) определяется как снижение концентрации Hb ниже нормального значения (обычно 120 г/л) и может быть обусловлена как наличием самой опухоли, так и ее лечением. Слабая степень анемии представляет собой снижение концентрации Hb в диапазоне от 100 до 119 г/л, анемия средней степени – концентрация Hb от 80 до 99 г/л, тяжелая анемия – концентрация Hb ниже 80 г/л.
Таблица 10. Препараты рекомендованные для лечения анемии у онкологических больных
| Группа препарата | Препарат, рекомендованная доза |
| Эритропоэзстимулирующие препараты (УД — А) |
Эпоэтин альфа 150 МЕ/кг × 3 раза в нед. п/к 12 000 МЕ × 3 раза в нед. п/к 40 000 МЕ × 1 раз в нед. п/к |
| Эпоэтин бета 30 000 МЕ × 1 раз в нед. п/к | |
| Эпоэтин тета 20 000 МЕ × 1 раз в нед. п/к | |
|
Дарбэпоэтин альфа 2,25 мкг/кг × 1 раз в нед. п/к 500 мкг × 1 раз в 3 нед. п/к |
|
| Препараты железа (УД — А) |
Железа [III] гидроксид сахарозный комплекс 200 мг × 3 раза в нед. в/в струйно 7 мг железа/кг массы тела, в однократной дозе не более 500 мг железа, в/в инфузия не менее 3,5 часов |
|
Железа карбоксимальтозат 200 мг железа × 3 раза в нед. в/в струйно 20 мг максимального железа/кг массы тела в однократной дозе не более 1000 мг, в/в капельно не менее 15 мин. |
|
|
Железа [III] гидроксид декстран 100–200 мг × 2–3 раза в нед. в/в струйно 20 мг/кг железа в/в инфузия 4–6 часов |
|
| Витамины | Цианкобаламин (Витамин В12) 0,5 мг/мл – 1,0 мл, п/к через день |
| Фолиевая кислота 2 мг/сут. внутрь |
Медикаментозное лечение, оказываемое на этапе скорой медицинской помощи:
Гемостатическая терапия;
Аминокапроновая кислота 5% -100мл, по 100 мл в/в 1 раз в день;
Этамзилат 12,5%-2мл, по 2 мл в/м 2 раза в день;
Дицинон 1 мл, по 1,0 мл в/м 1 – 2 раза в день.
Жаропонижающая терапия;
Ацетилсалициловая кислота 0,5 гр, по 0,5 гр peros2 раза в день;
Парацетамол0,5гр, по 0,5 гр peros, 3 раза в день.
Аналгетическая терапия;
Кетопрофен 1мл, по 1 мл, в/м 2-3 раза в день;
Диклофенак натрия в/м 2 – 3 раза;
Трамадола гидрохлорид 1 мл, по 1мл в/м 2 – 3 раза в день;
Гормональные терапия
Преднизолон 30мг, по 30 – 60 – 90 мг в/в 1 раз в день;
Дексаметазон 4 мг, по 4 – 8 – 12 – 16 – 20 мг 1 раз в день;
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Рак легких
Рак легких – злокачественная опухоль, берущая начало из тканей бронхов или легочной паренхимы. Симптомами рака легких могут служить субфебрилитет, кашель с мокротой или прожилками крови, одышка, боли в грудной клетке, похудание. Возможно развитие плеврита, перикардита, синдрома верхней полой вены, легочного кровотечения. Точная постановка диагноза требует проведения рентгенографии и КТ легких, бронхоскопии, исследования мокроты и плеврального экссудата, биопсии опухоли или лимфоузлов. К радикальным методам лечения рака легкого относятся резекционные вмешательства в объеме, продиктованном распространенностью опухоли, в сочетании с химиотерапией и лучевой терапией.
Общие сведения
Рак легкого – злокачественное новообразование эпителиального происхождения, развивающееся из слизистых оболочек бронхиального дерева, бронхиальных желез (бронхогенный рак) или альвеолярной ткани (легочный или пневмогенный рак). Рак легкого лидирует в структуре смертности населения от злокачественных опухолей. Летальность при раке легких составляет 85% от общего числа заболевших, несмотря на успехи современной медицины.
Развитие рака легкого неодинаково при опухолях разной гистологической структуры. Для дифференцированного плоскоклеточного рака характерно медленное течение, недифференцированный рак развивается быстро и дает обширные метастазы. Самым злокачественным течением обладает мелкоклеточный рак легкого: развивается скрытно и быстро, рано метастазирует, имеет плохой прогноз. Чаще опухоль возникает в правом легком — в 52%, в левом легком – в 48% случаев.
Рак легких
Причины
Факторы возникновения и механизмы развития рака легкого не отличаются от этиологии и патогенеза других злокачественных опухолей легкого. В развитии рака легких главная роль отводится экзогенным факторам:
- курению
- загрязнению воздушного бассейна веществами-канцерогенами
- воздействию радиации (особенно радона).
Патогенез
Раковая опухоль преимущественно локализуется в верхней доле легкого (60%), реже в нижней или средней (30% и 10% соответственно). Это объясняется более мощным воздухообменом в верхних долях, а также особенностями анатомического строения бронхиального дерева, в котором главный бронх правого легкого прямо продолжает трахею, а левый в зоне бифуркации образует с трахеей острый угол. Поэтому канцерогенные вещества, инородные тела, частицы дыма, устремляясь в хорошо аэрируемые зоны и длительно задерживаясь в них, вызывают рост опухолей.
Метастазирование рака легких возможно по трем путям: лимфогенному, гематогенному и имплантационному. Наиболее частым является лимфогенное метастазирование рака легких в бронхопульмональные, пульмональные, паратрахеальные, трахеобронхиальные, бифуркационные, околопищеводные лимфоузлы. Первыми при лимфогенном метастазировании поражаются пульмональные лимфоузлы в зоне разделения долевого бронха на сегментарные ветви. Затем в метастатический процесс вовлекаются бронхопульмональные лимфатические узлы вдоль долевого бронха.
В дальнейшем возникают метастазы в лимфоузлах корня легкого и непарной вены, трахеобронхиальных лимфоузлах. Следующими вовлекаются в процесс перикардиальные, паратрахеальные и околопищеводные лимфатические узлы. Отдаленные метастазы возникают в лимфоузлах печени, средостения, надключичной области. Метастазирование рака легкого гематогенным путем происходит при врастании опухоли в кровеносные сосуды, при этом наиболее часто поражаются другое легкое, почки, печень, надпочечники, мозг, позвоночник. Имплантационное метастазирование рака легких возможно по плевре в случае прорастания в нее опухоли.
Классификация
По гистологической структуре выделяют 4 типа рака легкого: плоскоклеточный, крупноклеточный, мелкоклеточный и железистый (аденокарцинома). Знание гистологической формы рака легкого важно в плане выбора лечения и прогноза заболевания. Известно, что плоскоклеточный рак легкого развивается относительно медленно и обычно не дает ранних метастазов. Аденокарцинома также характеризуется сравнительно медленным развитием, но ей свойственна ранняя гематогенная диссеминация. Мелкоклеточный и другие недифференцированные формы рака легкого скоротечны, с ранним обширным лимфогенным и гематогенным метастазированием. Замечено, что чем ниже степень дифференцировки опухоли, тем злокачественнее ее течение.
По локализации относительно бронхов рак легких может быть:
- центральным, возникающим в крупных бронхах (главном, долевом, сегментарном)
- периферическим, исходящим из субсегментарных бронхов и их ветвей, а также из альвеолярной ткани.
Центральный рак легкого встречается чаще (в 70%), периферический – гораздо реже (в 30%). Форма центрального рака легкого бывает эндобронхиальной, перибронхиальной узловой и перибронхиальной разветвленной. Периферическая раковая опухоль может развиваться в форме «шаровидного» рака (круглой опухоли), пневмониеподобного рака, рака верхушки легкого (Панкоста). Классификация рака легкого по системе TNM и стадиям процесса подробно дана в статье «злокачественные опухоли легких».
Симптомы
Клиника рака легкого схожа с проявлениями других злокачественных опухолей легких. Типичными симптомами служат постоянный кашель с мокротой слизисто-гнойного характера, одышка, субфебрильная температура тела, боли в грудной клетке, кровохарканье. Некоторые различия в клинике рака легких обусловлены анатомической локализацией опухоли.
Центральный рак легкого
Раковая опухоль, локализующаяся в крупном бронхе, дает ранние клинические симптомы за счет раздражения слизистой оболочки бронха, нарушения его проходимости и вентиляции соответствующего сегмента, доли или целого легкого.
Заинтересованность плевры и нервных стволов вызывает появление болевого синдрома, ракового плеврита и нарушений в зонах иннервации соответствующих нервов (диафрагмального, блуждающего или возвратного). Метастазирование рака легкого в отдаленные органы обусловливает вторичную симптоматику со стороны пораженных органов.
Прорастание опухолью бронха вызывает появление кашля с мокротой и нередко с примесью крови. При возникновении гиповентиляции, а затем ателектаза сегмента или доли легкого присоединяется раковая пневмония, проявляющаяся повышенной температурой тела, появлением гнойной мокроты и одышки. Раковая пневмония хорошо поддается противовоспалительной терапии, но рецидивирует вновь. Раковая пневмония часто сопровождается геморрагическим плевритом.
Прорастание или сдавление опухолью блуждающего нерва вызывает паралич голосовых мышц и проявляется осиплостью голоса. Поражение диафрагмального нерва приводит к параличу диафрагмы. Прорастание раковой опухоли в перикард вызывает появление болей в сердце, перикардита. Заинтересованность верхней полой вены приводит к нарушению венозного и лимфатического оттока от верхней половины туловища. Так называемый, синдром верхней полой вены проявляется одутловатостью и отечностью лица, гиперемией с цианотичным оттенком, набуханием вен на руках, шее, грудной клетке, одышкой, в тяжелых случаях — головной болью, зрительными расстройствами и нарушением сознания.
Периферический рак лёгкого
Периферический рак легкого на ранних этапах своего развития бессимптомен, т. к. болевые рецепторы в легочной ткани отсутствуют. По мере увеличения опухолевого узла происходит вовлечение в процесс бронхов, плевры, соседних органов. К местным симптомам периферического рака легких относятся кашель с мокротой и прожилками крови, синдром сдавления верхней полой вены, осиплость голоса. Прорастание опухоли в плевру сопровождается раковым плевритом и сдавлением легкого плевральным выпотом.
Развитие рака легких сопровождается нарастанием общей симптоматики: интоксикации, одышки, слабости, потери веса, повышения температуры тела. В запущенных формах рака легкого присоединяются осложнения со стороны пораженных метастазами органов, распад первичной опухоли, явления бронхиальной обструкции, ателектазы, профузные легочные кровотечения. Причинами смерти при раке легких чаще всего служат обширные метастазы, раковые пневмонии и плевриты, кахексия (тяжелое истощение организма).
Диагностика
Диагностика при подозрении на рак легкого включает в себя:
- общеклинические анализы крови и мочи;
- биохимическое исследование крови;
- цитологические исследования мокроты, смыва с бронхов, плеврального экссудата;
- оценку физикальных данных;
- рентгенографию легких в 2-х проекциях, линейную томографию, КТ легких;
- бронхоскопию (фибробронхоскопию);
- плевральную пункцию (при наличии выпота);
- диагностическую торакотомию;
- прескаленную биопсию лимфоузлов.
КТ ОГК. Солидная мягкотканная опухоль в верхней доле левого легкого с морфологическими признаками злокачественности.
Лечение рака легкого
Ведущими в лечении рака легких являются хирургический метод в сочетании с лучевой терапией и химиотерапией. При наличии противопоказаний или неэффективности данных методов проводится паллиативное лечение, направленное на облегчение состояния неизлечимо больного пациента. К паллиативным методам лечения относятся обезболивание, кислородотерапия, детоксикация, паллиативные операции: наложение трахеостомы, гастростомы, энтеростомы, нефростомы и т. д.). При раковых пневмониях проводится противовоспалительное лечение, при раковых плевритах – плевроцентез, при легочных кровотечениях – гемостатическая терапия.
Прогноз
Наихудший прогноз статистически отмечается при нелеченном раке легких: почти 90% пациентов погибают через 1-2 года после постановки диагноза. При некомбинированном хирургическом лечении рака легкого пятилетняя выживаемость составляет около 30%. Лечение рака легких на I cтадии дает показатель пятилетней выживаемости в 80%, на II – 45%, на III – 20%.
Самостоятельная лучевая или химиотерапия дает 10%-ную пятилетнюю выживаемость пациентов с раком легких; при комбинированном лечении (хирургическом + химиотерапии + лучевой терапии) процент выживаемости за это же период равен 40%. Прогностически неблагоприятно метастазирование рака легких в лимфоузлы и отдаленные органы.
Профилактика
Вопросы профилактики рака легких актуальны в связи с высокими показателями смертности населения от данного заболевания. Важнейшими элементами профилактики рака легких являются активная санпросветработа, предупреждение развития воспалительных и деструктивных заболеваний легких, выявление и лечение доброкачественных опухолей легких, отказ от курения, устранение профессиональных вредностей и повседневного воздействия канцерогенных факторов. Прохождение флюорографии не реже одного раза в 2 года позволяет обнаружить рак легкого на ранних стадиях и не допустить развития осложнений, связанных с запущенными формами опухолевого процесса.
|
Литература 1. Рак легкого. Клинические рекомендации/Министерство Здравоохранения РФ. – 2017. 2. Рак легкого: учебно-методическое пособие для студентов/ Иванов С. А. , Нагла Ю. В., Коннов Д.Ю. – 2011. 3. Онкология: Учебник для студентов медицинских вузов/ Ганцев Ш.Х. – 2006. 4. Рак лёгкого: учебное пособие Бахлаев И.Е., Толпинский А.П. – 2000. |
Код МКБ-10 C34 |
Рак легких — лечение в Москве
Рак лёгких является одним из наиболее распространённых видов онкологических заболеваний. Злокачественную опухоль лёгкого трудно вылечить, потому что сложно выявить на ранней стадии. Заболевание длительное время протекает бессимптомно. Рак лёгких на фото имеет вид объёмного образования. Он склонен к агрессивному течению, рано метастазирует и даёт рецидивы.
Причины рака легких
Основной причиной рака лёгких является курение. Риск развития злокачественной опухоли лёгких не связан с количеством выкуриваемых ежедневно сигарет. Говоря о том, сколько надо курить, чтобы был рак лёгких, следует учитывать совокупность многих факторов. Иногда для развития онкологического заболевания хватает и года регулярного курения.
Курение – не единственная причина рака лёгких. Развитие злокачественной опухоли лёгких может начаться под воздействием следующих факторов риска: генетической предрасположенности к онкологическим заболеваниям, некачественного табака, мутаций в клетках.
Известны и другие причины возникновения рака лёгких:
- Асбестовая пыль;
- Промышленные загрязнения;
- Ионизирующее излучение.
Мнение эксперта
Автор:
Алексей Андреевич Моисеев
Врач-онколог, химиотерапевт, кандидат медицинских наук
В последнее время по всему миру наблюдается резкое увеличение количества впервые диагностированного рака легких. В России показатели относительно стабильны. Рак легких занимает первое место в структуре опухолевых заболеваний у мужчин. Примечательно, что патологический очаг в 60 % случаев выявляется в правом легком. Каждый год в России от болезни умирает 60000 человек. В структуре смертности на долю рака легкого приходится 30–40 %. Несмотря на указанные статистические данные в России отмечается незначительное снижение количества летальных исходов, хотя пятилетняя выживаемость по-прежнему сохраняется на низком уровне.
Без адекватного лечения в течение первых 2 лет с момента постановки диагноза умирает 80 % больных. Прогноз выживаемости улучшается, если вовремя обратиться к врачу. В Юсуповской больнице онкологами осуществляется диагностический комплекс, направленный на выявление рака легких любой стадии развития. В соответствии с полученными данными подбирается индивидуальный план лечения и реабилитации. Онкологи больницы руководствуются последними клиническими рекомендациями по лечению рака легких. Это обеспечивает эффективность и качество проводимой терапии.
Наиболее опасным является постоянный контакт с асбестом. Риск особенно увеличивается для курильщиков. У курящих и контактирующих с асбестом рабочих некоторых отраслей промышленности риск развития рака лёгкого в 4-5 раз выше, чем у некурящих. Развитию рака легкого могут предшествовать хронические воспалительные процессы: хроническая пневмония и бронхит, бронхоэктатическая болезнь, рубцы в лёгком после ранее перенесенного туберкулёза.
Классификация рака легкого
Клиническая классификация рака легкого базируется на локализации патологического очага. По расположению опухоли различают центральный и периферический рак лёгкого. Центральный рак левого или правого лёгкого поражает прикорневые отделы лёгкого, бронхи крупного калибра (главные и долевые). Происходит сужение просвета бронха, нарушается его дренажная функции и развивается ателектаз (спадение лёгочной ткани). Ателектазы зачастую осложняются пневмонией. Это может затруднять диагностику опухоли.
По степени дифференциации клеток различают следующие формы опухоли:
- Высокодифференцированная – опухолевые клетки незначительно отличаются от нормальных клеток;
- Умеренно дифференцированная;
- Низкодифференцированная;
- Недифференцированная – раковые клетки не похожи на те, из которых они произошли.
По гистологическому строению выделяют следующие виды злокачественных новообразований лёгкого:
- Плоскоклеточный рак;
- Мелкоклеточный рак;
- Мелкоклеточная карцинома;
- Аденогенный рак;
- Крупноклеточный рак.
Мелкоклеточный рак легких
«Мелкоклеточный нейроэндокринный рак легкого» — так еще можно встретить в литературе, так как содержит в своем строении везикулы с гормонами. Мелкоклеточный рак легкого чаще поражает бронхи первого и второго порядка. Согласно статистическим данным ведущим этиологическим фактором является курение.
Симптомы мелкоклеточного рака легких можно поделить на группы:
- Общие онкологические: слабость, усталость, ухудшение или полное отсутствие аппетита, снижение массы тела и т.п.;
- Симптомы со стороны дыхательной системы: кашель (возможно с выделением мокроты), боль и дискомфорт в грудной клетке, одышка и т.п.;
- Симптомы, вызванные метастазами – зависят от пораженного органа.
Степень выраженности этих симптомов на разных стадиях процесса может меняться. В тоже время отсутствие какого-либо из симптомов не исключает мелкоклеточный рак легких.
В отличие от других форм рака в лечении мелкоклеточного рака легких предпочтение отдается лучевой и химиотерапии, хотя некоторые ученые все-таки рекомендуют оперативное лечение на ранних стадиях.
В большинстве случаев химиотерапевтическое лекарство от мелкоклеточного рака легкого принято сочетать с лучевыми методами. Количество курсов и препараты врач подбирает индивидуально в каждом конкретном случае. Например, при мелкоклеточном раке легкого 3 стадии с метастазами понадобится больше курсов химиотерапии, чем при 2 стадии без метастазов и т.п.
Продолжительность жизни при мелкоклеточном раке легких зависит стадии, наличия метастазов, наличия анорексии, возраста, сопутствующей патологии и др.
Чем раньше диагностировано заболевание и начато лечение – тем положительней исход. При первой и второй стадии онкологического процесса при правильно подобранном лечении пятилетняя выживаемость составляет до семидесяти процентов, а для пятилетней выживаемости прогноз при мелкоклеточном раке легкого 3 стадии без соответствующего лечения составляет меньше десяти процентов.
Периферический рак легкого
В зависимости от локализации разделяют центральный и периферический рак легких, а в случае вовлечение в процесс всего легкого, он носит название массивный. Центральный локализуется в крупных бронхах, а периферический рак легких – в бронхах с меньшим диаметром вплоть до альвеол. Но ученые утверждают, что отличия не только в локализации, но и в строении, происхождении, патогенезе, клинике и др.
Симптомы периферического рака легких чаще всего появляются на поздних стадиях. Клинические симптомы при периферическом раке в большинстве случаев связанные либо с сдавлением соседних органов или структур, либо с метастатическим поражением.
Периферический рак легкого имеет несколько форм – узловую, пневмониеподобную и верхушечную. Формы отличаются течением, клинической картиной и др.
Узловая форма дает клиническую картину, когда начинает давить на бронхи, плевру или сосуды. Это и становится причиной появления боли, кашля, выделения мокроты. Пневмониеподобная протекает как воспаление легких, часто осложняется плевритом, но, что естественно, на терапию антибиотиками не отвечает, что и заставляет врача задуматься.
Плоскоклеточный рак легкого
Курение один из главных факторов развития рака легких. Риск развития рака легких у курильщиков очень высок. При этом, стоит понимать, что бросить курить необходимо не только для предотвращения, но и при наличии злокачественного процесса.
Разработка плана терапии при плоскоклеточном раке легких зависит от степени дифференциации клеток, стадии, распространенности.
Оперативное лечение плоскоклеточного раке состоит в удалении доли либо целого легкого с лимфатическими узлами или без. Так же хирургические методы применяются при метастазах для облегчения состояния. При плевритах, которые осложняют плоскоклеточный рак хирурги выполняют торакоцентез или плевродез. Количество курсов лучевой терапии тоже подбирается индивидуально лечащим врачом.
Химиотерапевтическое лечение проводится преимущественно комбинацией препаратов. Данный метод не радикальный, но препятствует метастазированию. Хоть имеет много побочных действий, но положительный эффект превалирует.
Рак легкого первые симптомы
Как проявляется рак легких на ранних стадиях? Признаки рака лёгких на ранней стадии заболевания отсутствуют. Долгое время периферическая форма рака лёгких прогрессирует, не проявляя себя никакими симптомами, поскольку легочная ткань не обладает болевыми окончаниями. В связи с данным фактом диагноз выставляется на довольно поздних стадиях.
Периферический узел может достигать размеров 5см в диаметре, а пациента ничего не будет беспокоить. В большинстве случаев такая опухоль обнаруживается случайно. Первые признаки периферического рака лёгких обнаруживают уже тогда, когда злокачественного новообразования начинает давить на близлежащие органы. Первыми признаками периферического рака на ранних стадиях могут быть боль в грудной клетке и одышка.
Если опухоль локализуется в главных или долевых бронхах, признаки рака лёгкого и первые симптомы появляются раньше. В этом случае имеют место следующие ранние симптомы рака лёгких:
- Одышка;
- Хронический сухой мучительный кашель без выделения мокроты;
- Осиплость голоса;
- Боль в грудной клетке;
- Беспричинное повышение температуры тела до 37,0-38,0о С;
- Постоянная усталость, беспричинная утомляемость;
Как определить рак лёгких на ранней стадии? Флюорография не позволяет выявить рентгенологические признаки рака на ранних стадиях. Во время исследования обычно выявляются крупные новообразования в лёгких на поздних стадиях. Диагностировать рак лёгких на ранних стадиях можно с помощью низкодозной компьютерной томографии. Это трёхмерное исследование позволяет выявить опухоль размером 6-8мм.
Распознать рак лёгких на ранних стадиях можно, определив уровень в крови онкомаркеров:
- РЭА и СЭА (раково-эмбрионального и карциноэмбрионального антигенов);
- NSE (нейроспеифической енолазы);
- Cyfra-21-1 (фрагмента цитокератина).
Онкологи проводят скрининг рака лёгкого лицам с повышенным риском образования злокачественной опухоли. Как лечится рак лёгких на ранних стадиях? Метод лечения рака лёгкого определяют коллегиально на заседании экспертного совета с участием профессоров и врачей высшей категории.
Рак легких: симптомы и признаки
Какие симптомы при раке лёгких у взрослых? Рак лёгкого не имеет симптомов и признаков, характерных только для этого заболевания. Как проявляется рак лёгких? Клинические проявления зависят от локализации опухоли в лёгком, существующих анатомических и функциональных нарушений, степени их выраженности, количества первичных очагов и длительности заболевания. Признаки онкологии лёгких обусловленные вторичными патологическими процессами:
- Опухолевым стенозом бронх;
- Пониженной вентиляцией;
- Пневмонией или ателектазом соответствующего участка лёгкого;
- Очаговым пневмосклерозом;
- Бронхоэктазами;
- Плевритом.
При опухоли лёгких симптомы и признаки заболевания являются следствием изменений, которые возникают в ходе роста первичной опухоли. По механизму развития все клинические симптомы рака лёгких у взрослых делятся на первичные и вторичные.
К первичным, или местным, относятся симптомы и признаки опухоли лёгких, которые обусловлены распространённостью первичного новообразования в лёгких. Интоксикация при раке лёгких является причиной вторичных признаков злокачественного новообразования. При онкологии лёгких различают следующие симптомы и признаки болезни:
- Слабость;
- Снижение трудоспособности;
- Повышенную утомляемость;
- Потерю веса.
Температура при раке лёгких повышается до 38,0оС. Гипертермия может развиться вследствие присоединения воспалительных осложнений со стороны легких и плевры. Симптомы рака лёгких у взрослых без температуры могут быть признаком доброкачественной опухоли. Боли при раке лёгких – симптом прорастания опухоли в плевру.
Как протекает рак лёгких? Клинические проявления рака легкого в значительной мере определяются следующими факторами:
- Калибром поражённого бронха;
- Анатомическим типом роста новообразования;
- Его взаимоотношением с просветом бронха;
- Степенью нарушения бронхиальной проходимости;
- Осложнениями и характером метастазирования.
Как проявляется рак лёгких? Первичные и вторичные симптомы рака лёгкого у взрослых практически одинаковые при центральной и периферической локализации.
Необычные признаки рака лёгких
Как проявляет себя рак лёгких? Иногда при раке лёгких возникают паранеопластические синдромы. Они сопровождаются выраженными электролитными и метаболическими нарушениями, которые приводят к повышению концентрации кальция в крови, снижению уровня калия, натрия, смешению кислотно-щелочного равновесия в кислую сторону.
Если раковая опухоль в лёгких продуцирует избыточное количество адренокортикотропного гормона (АКТГ), у пациентов наблюдается выраженная мышечная слабость, отёки, повышение артериального давления, отеки. Иногда синдром гиперкортицизма сопровождается повышенной пигментацией.
Стадии рака легких
В отечественной медицине принято выделять стадии рака лёгких. Их симптомы и продолжительность индивидуальны для каждого пациента. При скрытой стадии рака атипичные клетки обнаруживают только в результате проведения бронхоскопии и цитологического исследования полученной мокроты. Нулевую стадию онкологи называют неинвазивным раком. Атипичные клетки определяются только на слизистой оболочке лёгкого.
Рак лёгких 1 стадия характеризуется опухолью размером 3–5 см без метастазов. На IА стадии опухоль окружена здоровой тканью, лимфатические узлы и бронхи не затронуты. На IВ стадии опухоль прорастает в плевру или переходит на бронхи. При раке лёгких 1 стадии симптомы заболевания отсутствуют или мало выраженные.
Рак лёгких 2 стадия сопровождается более выраженными симптомами:
- Кашлем;
- Одышкой;
- Болью в грудной клетке.
Размеры опухоли варьируют от 5 до 7см, могут наблюдаться метастазы в лимфатические узлы, сердечную оболочку или плевру.
Рак легких 3 стадия характеризуется поражением лимфатических узлов, плевры и грудинной стенки. Метастазы затрагивают соседние органы – трахею, пищевод, сосуды, сердце, позвоночный столб. При раке лёгкого 3 стадии полное излечение невозможно.
Четвёртая, последняя стадия рака лёгких характеризуется метастазами в отдалённые органы. Можно ли победить рак легких 4 стадии? Это терминальная стадия рака лёгких. 4 стадия рака легких является терминальной, когда происходят необратимые процессы и болезнь становится неизлечимой. Если у пациента диагностирован мелкоклеточный рак лёгкого 4 стадия с метастазами, онкологи проводят паллиативную терапию.
Данная классификация применима только для немелкоклеточного рака. В случае мелкоклеточного рака выделяют всего 2 стадии. При первой, ограниченной стадии рака атипичные клетки находят в одном лёгком и прилегающих тканях. На второй стадии опухоль метастазирует за пределы лёгкого и в отдалённые органы. Диагноз «мелкоклеточный рак легкого 3 стадия» неправомочен.
Если у пациента запущенный рак лёгких, в последние дни жизни симптомы следующие:
- Заторможенность;
- Затруднённое дыхание;
- Холодные синюшного цвета конечности;
- Частый слабый пульс;
- Низкое артериальное давление.
При раке лёгких 4 стадии перед смертью нарастают симптомы сердечно-дыхательной недостаточности, дыхание становится поверхностным, сердцебиение – слабым.
Международная классификация стадий злокачественных новообразований TNM (tumor – опухоль, nodus – узел, metastasis – метастазы) применяется для описания анатомического распространения опухоли. В её основе лежат 3 компонента:
- T – характеризует распространённость первичного новообразования;
- N – говорит о наличии и распространённости метастазов в регионарных лимфатических узлах;
- M – иллюстрирует наличие или отсутствие отдалённых метастазов.
Проявления рака лёгких 1,2,3,4 степени индивидуальны. При начальных стадиях злокачественной опухоли прогноз более оптимистичный, чем при выявлении рака лёгких 4 степени.
Диагностика рака легких
Как определить рак лёгких? Диагностика рака лёгких в Юсуповской больнице проводится с помощью современной аппаратуры ведущих мировых производителей. Рак лёгких на флюорографии определяется при больших размерах опухоли. При периферическом раке лёгкого на рентгене видны следующие признаки:
- Полости распада,
- Неоднородность тени за счёт некроза и фиброзирования стромы;
- Полицикличность контуров.
Аденокарцинома представлена на рентгеновских снимках интенсивной тенью без полостей распада с чёткими, бугристыми, иногда лучистыми контурами. Видны тяжи длиной более 6 мм с дорожкой к корню. Не увеличенные рентгенологически лимфатические узлы часто поражены метастазами рака.
Трансбронхиальная селективная электроплетизмография выявляет нарушения у больных раком лёгких в зоне опухоли и соседних с ней участках. При наличии невидимого глазом поражения точность исследования при скусывании повышается до 85%, браш-биопсии – до 75%, кюретажной биопсии – до 81%. Существенно улучшить комплексную диагностику рака врачам Юсуповской больницы позволяет технология эндобронхиального ультразвукового сканирования с направленной чрезбронхиальной пункционной биопсией подозрительного в плане метастазирования лимфоузла.
Радионуклидные исследования с 67Ga-цитратом проводят при необходимости дифференциальной диагностики злокачественной опухоли лёгких с метастазами в корень и средостение. С той же целью используют также 99Tc и 57Ga-блеомицин.
Показывает ли флюорография рак легких?
Необходимо обратить внимание, что флюорография проводится только в одной проекции – прямой, поэтому есть ряд причин, из-за которых рак легких не виден, это:
- Рак базальных сегментов нижней доли правого легкого – поскольку там расположена печень обзор данного участка невозможен;
- Слишком мелкие раковые очаги;
- Слишком глубокое расположение в ткани легкого и т.п.
Так что на вопрос: «Можно ли увидеть рак легких на флюорографии?», ответ прост: «Можно, но не всегда.»
Как выглядит рак легких на флюорографии:
- Уплотнение, чаще всего одностороннее, которое имеет тень, или к нему примыкают тяжи. При этом наблюдается, что корни легкого расширены, а лимфатические узлы обызвествленные.
- Тень, которая может иметь разную форму, но наиболее часто – шаровидную, с нечеткими краями, вокруг которой наблюдается «лучистость».
Очень часто новообразование не видно, но наблюдаются косвенные признаки рака легких:
- Нарушение вентиляции в сторону гиповентиляции;
- Компенсаторное повышение воздушности примыкающих отделов;
- Ателектаз легочного участка;
- Дистальное сближение сосудов (за счет сдавления опухолью);
- Утолщение стенок бронхов и др.
Точное установление диагноза возможно благодаря бронхоскопии с прицельной биопсией. После гистологического исследования известен вид клеток, составляющих новообразование, и степень их дифференцировки. От этого зависит и лечение с прогнозом.
Лечение рака легких
Качественная диагностика злокачественных опухолей лёгких, которую проводят в Юсуповской больнице, является крайне важной для выбора тактики лечения пациента. Можно ли вылечить рак лёгких? Онкологи индивидуально подходят к выбору метода лечения рака лёгкого.
Врачи клиники онкологии точно определяют стадию заболевания согласно классификации TNM с использованием современных диагностических возможностей, принимают во внимание функциональные возможности пациента. Хирурги виртуозно выполняют оперативные вмешательства, онкологи применяют новейшие химиотерапевтические препараты, радиологи проводят облучение опухоли с помощью аппаратов экспертного класса.
Излечим ли рак лёгких? В Юсуповской больнице врачи успешно используют следующие методы лечения рака лёгких:
- Оперативные вмешательства;
- Химиотерапию;
- Лучевую терапию.
Хирургическое лечение применяется при немелкоклеточном раке лёгких. Во время операции хирург удаляет раковую опухоль целиком или её отдельный сегмент. Объем удаляемых тканей зависит от характера новообразования и его локализации. По показаниям проводят удаление лёгкого при раке.
Современной тенденцией лечения рака легких является использование малоинвазивных методов лечения злокачественных опухолей лёгких. Операции производятся с применением миниатюрной видеокамеры. Методика называется Video-Assisted Thoracoscopic Surgery (VATS). Такие оперативные вмешательства сопровождаются менее выраженными болевыми ощущениями. Процесс реабилитации после них протекает быстрее.
Химиотерапия при раке лёгких
Химиотерапия при раке лёгких является основным методом лечения большинства пациентов, страдающих бронхолегочным раком. Химиотерапевты Юсуповской больницы назначают пациентам противоопухолевые лекарственные препараты, которые разрушают раковые клетки. Они обладают высокой эффективностью и минимальным спектром побочных эффектов. Благодаря тому, что клиник онкологии аккредитована для клинических исследований, врачи имеют возможность применять химиотерапевтические средства нового поколения, которые невозможно получить в других лечебных учреждениях Москвы. Лечение рака лёгких химиотерапией улучшает прогноз.
Как проводится химиотерапия при раке лёгких? Химиотерапия подразделяется на три вида:
- Неоадъювантная – назначается перед проведением операции для уничтожения атипичных клеток;
- Адъювантная – используется для уничтожения оставшихся раковых клеток после оперативного вмешательств или курса радиотерапии;
- Системная химиотерапия – является основным видом лечения локализованного опухолевого процесса на поздних стадиях и метастатической формы рака лёгких.
Благодаря бурному развитию медицинских технологий, химиотерапевтические препараты являются безопасными и эффективными.
Несмотря на то, что существуют стандартные протоколы химиотерапии, курс лечения всегда составляется индивидуально для каждого пациента. Важно учитывать все особенности состояния человека для достижения стойкой ремиссии заболевания.
При выборе медикаментозных средств учитываются:
- Структура раковых клеток (крупноклеточные, мелкоклеточные, плоскоклеточные). При необходимости дополнительно будет использоваться лучевая терапия (например, при плоскоклеточном раке);
- Стадия развития опухоли;
- Восприимчивость раковых клеток к медикаментам;
- Наличие метастаз.
Наиболее распространенными препаратами, которые используют при раке легких, являются:
- Адриамицин;
- Винкристин;
- Пеметрексед;
- Циклофосфан;
- Эрлотиниб;
- Этопозид.
Цена курса химиотерапии при раке легких по этим препаратам может различаться. Введение препаратов осуществляется внутривенно или перорально. Чаще процедуру химиотерапии легких выполняют капельно в условиях стационара. Дополнительно используют средства для смягчения проявлений побочных эффектов.
Биологическая и таргетная терапия при раке лёгкого
Биологическая терапия при лечении рака лёгких является инновационным и высокоперспективным направлением в консервативной онкологии. Оно позволяет «прицельно» воздействовать только на клетки опухоли.
Таргетные препараты при раке лёгких распознают злокачественные клетки по их специфическим признакам и уничтожают их, воздействую на жизненно важные функции (деление, рост). Эти лекарственные средства препараты нарушают кровоснабжение опухоли. Таргетная (целевая) терапия применяется в качестве самостоятельного метода лечения или, в целях повышения эффективности лечения, в комбинации с химиотерапией.
Лучевая терапия при раке лёгких
Для того чтобы раковые клетки приостановили рост и размножение, проводят облучение опухоли мощным пучком гамма-лучей. При радикальном лучевом лечении облучению подвергают опухоль и зоны регионального метастазирования. Лучевая терапия применяется также при мелкоклеточном раке. Новейшие медицинские разработки в области радиотерапии включают в себя следующие методики:
- Дистанционную радиотерапию – воздействие на раковые клетки с помощью наружного источника, который расположен вне человеческого тела;
- Высокодозную брахитерапию – воздействие посредством источника, который имплантирован в тело пациента и располагается в непосредственной близости от злокачественной опухоли или внедрён в новообразование;
- Радиотерапия IMRT RAPID Arc – позволяет подвергнуть воздействию всей дозой облучению исключительно больную ткань без повреждения здоровых тканей (применяется в том случае, когда раковый процесс затрагивает более одной доли лёгких, но не распространился за пределы органа).
Лечение рака лёгких 3 стадии проводят с помощью лучевой и химиотерапии.
Симптоматическая и паллиативная терапия рака лёгкого
Паллиативная терапия злокачественных новообразований легких применяется для неизлечимых больных, когда возможности противоопухолевого лечения исчерпаны или ограничены.
Для купирования приступов у больных раком лёгких применяются противокашлевые препараты центрального действия, которые тормозят кашлевой центр. Они содержат кодеин. Для остановки легочного кровотечения назначают гемостатические лекарственные средства, восполняют объём жидкости в кровеносном русле с помощью противошоковых кровезаменителей, препаратов и компонентов крови. При интоксикации проводят дезинтоксикационную терапию.
Диета при раке легких
Диетических рекомендаций для больных, страдающих онкологической патологией, на данный момент не разработано, но хороший лечащий врач в каждом конкретном случае должен правильно расставлять приоритеты и всесторонне заниматься лечением пациента.
Диета при раке легких должна быть сбалансированной, рациональной и содержать все необходимые пациенту компоненты. Необходимо учитывать, что при онкологической патологии аппетит снижен и, что не редко, даже вид пищи может вызывать отвращение и тошноту. Поэтому диета при раке легких должна максимально восполнять силы и оставаться привлекательной – вызывать хороший аппетит пациента. Необходимо исключить вредные продукты, вызывающие повышенное газообразование, раздражающие и т.п.
Кето-диета – это диета, в основе которой основным продуктом питания становятся жиры, в умеренном количестве употребляются белки, но к минимуму сводится употребление углеводов.
Эффективность кето-диеты при раке легких обосновывается тем, что раковые клетки перестают получать питание посредством глюкозы, а кетоновые тела оказывают негативное влияние на опухоли. Так же кето-диета при раке легких направлена на снижение окислительного стресса и наблюдается увеличение количества митохондрий.
Изначально, кето-диета разработана для больных с шизофренией, а на данный момент она широко известна и популярна среди людей, желающих сбросить вес. Необходимо понимать, что при кардинальной смене питания посредством кето-диеты меняется метаболизм всего организма.
Продукты питания при онкологии легких, рекомендуемые к употреблению:
- Мясо – преимущество отдается нежирным сортам;
- Яйца – так как они оказывают мощное антиоксидантное способности;
- Овощи, фрукты, зелень – преимущество имеют продукты с большим содержанием клетчатки, бобовые и соя.
- Морская рыба нежирных сортов и морепродукты, в частности морские водоросли;
- Кисломолочные продукты;
- Крупы, орехи, семена.
Если пациент проходит курс химио- или лучевой терапии, то в этот период необходимо увеличить прием белковых продуктов. В период после химиотерапии преимущество отдается легкоусвояемым продуктам, так как пациенты часто жалуются на тошноту и рвотные позывы.
Отказаться необходимо от продуктов, которые могут нанести вред или употребление которых будет вызывать ухудшение или появление симптомов. Диета при онкологии легких твердит, что нельзя:
- Жаренная, жирная, копченная еда;
- Алкоголь;
- Сладости, мучное;
- Колбасные изделия, маринады;
- Сладкие газированные напитки, соки;
- Кофе и крепкий черный чай;
- Любые консервированные продукты;
- Жирные сорта рыбы, мяса, сливочное масло.
Многие пациенты с большими усилиями отказываются от вышеперечисленных продуктов, но специалисты Юсуповской больницы помогают правильно расставить приоритеты и донести всю важность сбалансированного питания при онкологии легких.
При раке легких куда идут метастазы?
В зависимости от характера злокачественных клеток выделяют немелкоклеточный и мелкоклеточный рак легких. Немелкоклеточный встречается гораздо чаще и отличается длительным течением. Пациент может годами не знать о развитии патологии. К сожалению, это является одной из причин поздней диагностики онкологии легких.
Мелкоклеточный рак отмечается в 10-15% случае и имеет агрессивный характер. Патология развивается очень быстро и в большей степени склонна к метастазированию, чем немелкоклеточный рак.
Распространение раковых клеток происходит посредствам кровеносной и лимфатической систем. Патологические клетки проникают в транспортную сеть организма и таким образом могут попасть в любой орган. Чаще всего это происходит на 3 и 4 стадии патологии, хотя не исключено наличие метастаз и на более ранних этапах болезни.
Первый орган, который в половине случае поражается при раке легких, – печень. Это связано с тем, что она играет роль природного фильтра и через нее проходят большие объемы крови. Также, в печени содержатся большие запасы глюкозы, которая является источником энергии для всех клеток организма, в том числе и патологических.
Достаточно часто при раке легких поражается позвоночник. Это может произойти и на ранней стадии и влечет за собой серьезные осложнения. Вторичная опухоль позвоночника быстро прогрессирует, разрушает кости и нервные окончания. В результате у человека возникают сильные боли в спине, нарушается работа внутренних органов и конечностей, вплоть до паралича.
Сколько живут с раком легких?
Сколько живут пациенты, в которых уже есть признаки и симптомы рака легкого, будет зависеть и от локализации. Согласно классификации по локализации рак легких делится на центральный, периферический и массивный. В случае центрального рака развивается выраженная клиническая картина рака намного раньше, чем при периферическом, для которого характерное бессимптомное течение. Клинические симптомы при периферическом раке появляются уже на поздних стадиях, поэтому прогноз хуже.
В целом, сколько живут люди со злокачественной опухолью легкого, будет зависеть от многих факторов. Большую роль играет гистологическая структура и степень дифференцировки клеток. Прогностически неблагоприятным фактором считается наличие низкодифференцированных клеток. Слабыми темпами развертывается дифференцированный плоскоклеточный или аденокарцинома, быстро — недифференцированный, например, крупноклеточный. Недифференцированные формы злокачественного заболевания лёгкого характеризуются бурным развитием, стремительным и обильным метастазированием, как лимфо-, так и гематогенным путями.
Меньше года – вот сколько живут без лечения больные раком легких. Эта печальная статистика связана с высокой агрессивностью рака легких, ранним метастазированием, частыми осложнениями.
Лечение рака легких в Москве
Где лечить рак лёгких в Москве? Лечение рака лёгких в Москве успешно проводят онкологи Юсуповской больницы. Профессора, врачи высшей категории имеют многолетний опыт работы в онкологии. Диагностику заболевания проводят с помощью новейшей аппаратуры.
Тактику лечения определяют каждому пациенту индивидуально. Хирурги-онкологи в совершенстве владеют техникой операций на лёгких. После операции больным проводят лучевую и химиотерапию согласно международным протоколам. При наличии подозрения на рак лёгкого звоните по телефону Юсуповской больницы. Вас запишут на приём к онкологу-пульмонологу в удобное для вас время.
Рак лёгкого — это опухоль, которая развивается из ткани, выстилающей изнутри поверхность бронхов, бронхиол и слизистых бронхиальных желез, — эпителия. В большинстве случаев рак лёгкого развивается у мужчин после 60 лет. Это заболевание — самое распространённое из всех онкологических: ежегодно насчитывается больше 1 миллиона новых случаев рака лёгкого, и число это растёт. [1,2]
Молекулярный анализ опухоли при раке легкого — новый шаг в лечении особо агрессивных опухолей. Мы предоставляем возможность проведения анализа опухоли на чувствительность к химиопрепаратам. На основании результатов проведенного исследования мы получаем эффективный план борьбы с раком лёгкого, дающий максимально благоприятный шанс на выздоровление.[1]
- Симптомы рака лёгкого
- Симптомы рака легкого при разных стадиях
- Симптомы рака легкого с метастазами
- Симптомы опухоли Панкоста
- Симптомы периферического рака лёгкого
- Симптомы центрального рака легкого
- Особенности клинической картины при мелкоклеточном раке легкого
- Паранеопластический синдром при раке легкого: симптомы
- Симптомы медиастинальных опухолей
- Виды рака лёгкого
- Центральный и периферический рак
- Мелкоклеточный рак лёгкого
- Стадии рака легкого
- Как распознать рак лёгкого на ранней стадии?
- Что повышает риск развития рака лёгкого?
- Возможно ли снизить риск?
- Метастазы в лёгкие
- Лечение рака легких на разных стадиях
Симптомы рака лёгкого
Чаще всего при раке легкого встречаются следующие симптомы:
- Кашель беспокоит от 50 до 75% больных. Зачастую он хронический, упорный.
- Примесь крови в мокроте, которая выделяется во время кашля, присутствует у 20–50% больных в мокроте. Этот симптом называется кровохарканьем.
- Одышка беспокоит каждого четвертого больного. Она становится наиболее заметной на поздних стадиях, когда из-за злокачественной опухоли из процесса дыхания выключена уже большая часть легкого.
- Боли в груди возникают у каждого пятого пациента.
- Повышенная утомляемость, слабость.
- Снижение работоспособности.
- Повышение температуры тела, как правило, небольшое.
- Беспричинная потеря веса.
После того как диспансеризация в нашей стране стала гораздо менее популярной, злокачественные новообразования лёгких всё чаще стали обнаруживаться на более поздних стадиях. При этом диагностируется рак лёгкого зачастую случайно — при рентгенографии лёгких во время обследования по поводу другого заболевания.
Если каждый год делать флюорографию грудной клетки, в большинстве случаев диагноз удастся поставить на более ранних стадиях, когда прогноз выглядит наиболее оптимистичным. [3]
Это особенно важно ещё и потому, что симптомов, благодаря которым можно на раннем этапе заподозрить онкологическое заболевание, практически нет. То, как проявляется рак лёгкого, зависит от разных факторов: стадии развития опухоли, её расположения в лёгком, нарушений, которые она вызывает и т. д. Рак лёгкого может маскироваться под различные заболевания. Например, иногда он выглядит как длительно текущая и плохо поддающаяся лечению пневмония. Растущая опухоль может стать причиной кашля, выделения слизистой или слизисто-гнойной мокроты. Иногда в мокроте есть примесь крови — это случается при воспалении слизистой оболочки поражённого бронха. У таких пациентов бывает боль в груди, одышка, охриплость. [1]
Симптомы рака легкого при разных стадиях
Динамика симптомов при раке легкого сильно различается у разных пациентов. Это зависит от особенностей течения процесса, скорости его прогрессирования, размеров и локализации злокачественных новообразований, возраста и общего состояния здоровья пациента, других факторов. При немелкоклеточном раке легкого можно в целом выделить следующие особенности клинической картины при разных стадиях заболевания:
- При первой стадии симптомов обычно нет вообще, или они незначительные, человек не обращает на них внимания.
- При второй стадии может появиться кашель, кровохарканье, боли в грудной клетке. У пациента снижается аппетит, он ощущает повышенную утомляемость.
- На третьей стадии эти симптомы нарастают, к ним может присоединиться одышка.
- При четвертой стадии симптоматика выражена наиболее ярко. Беспокоит упорный мучительный кашель, сильные боли в груди, выраженная одышка. Больной постоянно испытывает сильную слабость, у него снижается аппетит, он теряет вес. Появляются симптомы, связанные с отдаленными метастазами. [1]
Симптомы рака легкого с метастазами
Некоторые признаки при раке легкого могут свидетельствовать о том, что уже появились отдаленные метастазы:
- выраженная потеря веса – более 4,5 кг;
- боли в костях, позвоночнике, которые усиливаются в состоянии покоя, по ночам;
- признаки метастатического поражения головного мозга: головные боли, головокружение, слабость, судороги, обмороки;
- охриплость голоса;
- увеличение подкожных лимфатических узлов;
- плевральный выпот – скопление жидкости вокруг легкого между листками плевры;
- увеличение печени;
- неврологические расстройства: слабость и снижение тонуса мышц, чувство онемения в различных частях тела, снижение чувствительности;
- изменения в анализах крови: снижение гематокрита (процентного содержания форменных элементов крови) менее 40% у мужчин и менее 35% у женщин, повышение уровня щелочной фосфатазы.
Симптомы опухоли Панкоста
Рак верхушки лёгкого (опухоль Панкоста) из-за близкого расположения других органов и нервных стволов зачастую вызывает более ярко выраженные симптомы: слабость мышц кисти, боль в плечевом поясе, по передней поверхности груди и между лопатками, также в области кисти или предплечья возникают неприятные ощущения или нарушается чувствительность, атрофируются мышцы. К сожалению, такие симптомы часто дезориентируют врача, и человек тратит время на лечение несуществующего шейно-грудного остеохондроза.
Можно ли этого избежать? Да. Достаточно обратить внимание на синдром Горнера. Из-за поражения шейных симпатических узлов верхнее веко одного глаза опускается (птоз), сужается один зрачок (миоз) и значительно уменьшается потоотделение только с одной стороны лица (ангидроз). Также голос человека может стать хриплым из-за повреждения возвратного гортанного нерва. [4]
Симптомы периферического рака лёгкого
Периферический рак лёгкого можно принять за вялотекущую пневмонию, с которой не получается справиться при помощи антибиотиков, температура при этом обычно повышается до невысоких цифр.
Обычно первый симптом заболевания – упорный сухой кашель. Если он беспокоит в течение нескольких недель, и не связан с аллергическими или инфекционными заболеваниями, нужно посетить врача и пройти обследование. Еще один ранний признак – повышение температуры тела. Обычно оно незначительное, до 37,5 градусов, но сохраняется в течение длительного времени. Беспокоят такие неспецифические симптомы, как повышенная утомляемость, слабость, частые недомогания. Зачастую эти проявления списывают на бронхиты и пневмонии.
Возникают свистящие звуки во время дыхания, голос становится охриплым. Со временем кашель становится все более мучительным, во время него отходит мокрота, в которой можно заметить примесь крови. Это уже однозначно повод обследоваться на рак легких.
В легочной ткани нет болевых рецепторов. Поэтому на ранних стадиях болей практически не будет. Они возникают периодически и быстро проходят. Уже позже, когда опухоль успевает сильно вырасти, распространиться в плевру и межреберные нервы, беспокоят длительные мучительные боли в грудной клетке. Они могут распространяться в плечо, наружную часть руки.
Появление одышки говорит о том, что опухоль поражает большое количество легочной ткани, из-за чего сокращается дыхательная поверхность. Этот симптом может быть связан с экссудативным плевритом [1].
Симптомы центрального рака легкого
Клиническая картина при центральном раке легкого зависит от расположения опухоли. Чаще всего она представляет собой плоскоклеточный рак. Обычно пациенты предъявляют жалобы на кашель, одышку, кровохарканье. Во время осмотра в грудной клетке выслушиваются хрипы.
Распространенные осложнения центрального рака легкого:
- Ателектаз – спадение легочной ткани, в результате чего она перестает участвовать в процессе дыхания. Если процесс обширный и нарастает быстро, то возникает одышка, симптомы дыхательной недостаточности.
- Пневмония – воспаление легких, которое возникает в результате нарушения проходимости дыхательных путей и вентиляции альвеол. Проявляется в виде кашля, повышенной температуры, одышки, болей в грудной клетке в результате раздражения плевры.
Особенности клинической картины при мелкоклеточном раке легкого
Немелкоклеточный и мелкоклеточный рак легкого в целом проявляются одними и теми же симптомами. Но мелкоклеточный рак имеет некоторые особенности:
- Так как эти злокачественные опухоли более агрессивны, то и симптомы при них нарастают быстрее.
- Чаще развивается паранеопластический синдром.
- У многих больных отмечается обширное и массивное поражение лимфатических узлов в средостении.
- Чаще встречается синдром верхней полой вены – состояние, при котором нарушается отток крови по этой вене в правое предсердие. Возникают такие симптомы, как головные боли, головокружения, нарушение зрения, синюшность лица и шеи, отек рук, расширенные вены под кожей на груди. В тяжелых случаях возникают одышка, охриплость голоса, затруднения во время глотания, свистящее шумное дыхание.
- Мелкоклеточный рак легкого чаще метастазирует в головной мозг, кости. [2]
Паранеопластический синдром при раке легкого: симптомы
О том, что в организме появилась или начала появляться опухоль, в редких случаях может сообщать паранеопластический синдром. Это комплекс различных проявлений, которые возникают не из-за непосредственного воздействия опухоли на ткани, в результате реакции организма на производство раковыми клетками различных веществ. При раке лёгкого чаще, чем при любом другом онкологическом заболевании, паранеопластический синдром затрагивает нервную систему. Это, в частности, проявляется трудностями при ходьбе, нарушением координации, проблемами с удержанием равновесия, такому человеку становится трудно глотать, его речь невнятна. Помимо этого, может наблюдаться ухудшение памяти, сна, зрения и т. д.
Паранеопластический синдром иногда включает в себя повышение уровня кальция в крови. В некоторых случаях опухоль может даже производить гормоны, которые в здоровом организме синтезируют поджелудочная и паращитовидная железы, гипофиз и гипоталамус. Именно поэтому врач должен обратить особое внимание на настораживающие признаки, чтобы провести углубленное обследование и, возможно, выявить рак лёгкого на ранней стадии. [1]
Симптомы медиастинальных опухолей
Этим термином обозначают злокачественные опухоли легкого, которые быстро метастазируют в лимфатические узлы средостения. Возможные симптомы:
- Одышка.
- Постпрандиальный (после приема пищи) кашель – в результате поражения пищевода.
- Хрипы.
- Шумное свистящее дыхание в результате опухолевой обструкции верхних дыхательных путей – встречается у 2-18% пациентов.
- Охриплость голоса в результате поражения гортанного нерва и паралича левой голосовой связки – у 2–18% пациентов.
- Хилоторакс – накопление в плевральной полости лимфы с большим содержанием жира, в результате поражения грудного лимфатического протока.
- Усиленное сердцебиение – в результате поражения перикарда (околосердечной сумки).
- Дисфагия (затруднение глотания) из-за сдавления пищевода увеличенными лимфатическими узлами.
Виды рака лёгкого
Чтобы определиться с прогнозом и выбрать метод лечения, врачу необходимо знать гистологическое строение опухоли. Для этого проводят биопсию бронхов или лёгкого, то есть забирают небольшой кусочек ткани во время бронхоскопии (исследования внутренней поверхности трахеи и бронхов с помощью специальных оптических приборов) или торакоскопии (исследования плевральной полости через прокол грудной стенки). После этого специально обработанный и окрашенный образец ткани изучают под микроскопом и определяют тип опухоли. «Стекла» и «блоки» с образцами ткани важно иметь при себе, если вы решите обратиться за консультацией в другую клинику, чтобы там могли самостоятельно их посмотреть и составить своё мнение.
В зависимости от типа клеток различают:
- мелкоклеточный рак (овсяноклеточный, комбинированный овсяноклеточный, промежуточно-клеточный);
- плоскоклеточный, или эпидермальный рак лёгкого (низкодифференцированный, ороговевающий, неороговевающий);
- аденокарциному лёгкого (ацинарная, папиллярная, бронхиоло-альвеолярный рак, солидный рак с образованием муцина);
- крупноклеточный рак (гигантоклеточный, светлоклеточный);
- железисто-плоскоклеточный рак;
- рак бронхиальных желёз (аденокистозный, мукоэпидермоидный и др.).
Встречаются и другие, более редкие разновидности рака лёгкого — всего их не менее двадцати. Одна опухоль может содержать разные типы клеток. Если в лёгких — метастазы, то клетки, из которых они состоят, будут выглядеть, как клетки материнской опухоли.
В 40% случаев злокачественные опухоли легких представлены аденокарциномами, которые образуются из клеток, вырабатывающих слизь. Преимущественно аденокарциномы легких встречаются у курильщиков, или у людей, которые когда-то курили. Однако, у некурящих это тоже самый распространенный тип рака легкого. Кроме того, это один из распространенных видов злокачественных опухолей у молодых людей.
Аденокарцинома – относительно медленно растущая злокачественная опухоль. Шансы обнаружить ее на ранних стадиях довольно высоки. Впрочем, это индивидуально, у некоторых пациентов такой рак ведет себя более агрессивно. [1,6]
Чтобы подобрать оптимальную схему лечения для пациента с нетипичным течением заболевания мы используем международные базы данных, включающие случаи из практики ведущих онкологических клиник, результаты медицинских исследований, научные статьи. Если возникают сомнения относительно оценки проведенного гистологического анализа, мы обращаемся к нашим зарубежным коллегам: сканируем изображения гистологических срезов и отправляем в партнерскую клинику. В течение 2-5 дней мы получаем второе экспертное мнение с гистологическим заключением и вариантом схемы лечения.
Благодаря достижениям науки можно ещё до начала лечения определить чувствительность опухоли к химиопрепаратам. Молекулярный анализ позволяет разработать более эффективный план борьбы с раком лёгкого. В «Евроонко» мы используем именно такой подход: он даёт максимально хороший шанс на успех лечения.
Центральный и периферический рак
Но при выборе лечения очень важно учитывать не только тип клеток: расположение опухоли также имеет большое значение. Существуют центральный и периферический рак лёгкого. При центральном раке поражаются крупные бронхи (главные, долевые и сегментарные), при периферическом — более мелкие бронхи.
В свою очередь, выделяют четыре типа периферической карциномы легкого:
- Субплевральный узел – к этому варианту в том числе относят опухоль Панкоста.
- Внутридолевой узел.
- Диффузная и милиарная формы.
- Полостная форма.
Кроме того, отдельно выделяют медиастинальный рак – эти злокачественные опухоли в легких обычно имеют небольшие размеры, но быстро метастазируют в лимфатические узлы средостения.
Куда растёт опухоль — тоже немаловажный фактор при определении тактики лечения. Если она растёт в просвет бронха (экзофитный рак), то может частично или полностью закупорить просвет. Тогда крайне вероятно развитие вторичной пневмонии. Если опухоль растёт в толщу лёгочной ткани (эндофитный рак), это довольно долго не влияет на проходимость бронха. Также встречается разветвлённый рак — опухоль располагается вокруг бронха и равномерно сужает просвет. Чтобы окончательно составить представление о характере роста опухоли, нужно удалить ткани хирургическим путём и изучить их.
Периферический рак бывает трёх основных типов:
- круглая или узловатая опухоль;
- пневмониеподобный рак — не имеет чётких границ и по симптоматике напоминает пневмонию;
- рак верхушки лёгкого (опухоль Панкоста).
Также существуют атипичные формы, которые имеют различные особенности метастазирования. Чтобы оценить распространённость рака лёгкого, во всём мире применяется классификация по системе TNM. Благодаря ей можно систематизировать различные клинические ситуации, определить тактику лечения, а также сделать прогноз развития заболевания — и всё это, опираясь на анатомические характеристики опухоли. [10]
Мелкоклеточный рак лёгкого
Мелкоклеточный рак лёгкого — наиболее злокачественный из всех. Такая опухоль не только быстро растёт, но и активно метастазирует. Есть и ряд других неприятных особенностей этого вида рака.
- Если опухоль растёт внутрь бронха, то это может вызвать ателектаз («спадение» части лёгкого) и обтурационный пневмонит (воспаление) с кашлем, повышением температуры и болью в груди.
- При распаде опухоли появляется опасность пневмоторакса — когда в плевральную полость (герметичную полость между листками плевры, которые покрывают поверхность лёгких) попадает воздух.
- Если на поздних стадиях опухоль, распространяясь, вовлекает плевру, то это может стать причиной гемоторакса. При таком состоянии в плевральной полости скапливается кровь.
Эти ситуации нередко бывают крайне опасны для жизни человека, и без срочной хирургической помощи зачастую невозможно обойтись. [5,14]
Стадии рака легкого
Стадию злокачественных опухолей легкого определяют в соответствии с общепринятой классификацией TNM:
- Буква T обозначает размеры первичной опухоли. Рядом с ней могут стоять обозначения is, 1, 2, 3 и 4. Tis – это очень небольшая опухоль, которая находится в самых верхних слоях слизистой оболочки дыхательных путей. T4 – рак, который прорастает в соседние органы.
- N – распространение рака в близлежащие лимфатические узлы. N0 означает, что очаги в лимфатических узлах отсутствуют. Цифры 1,2 и 3 характеризуют разную степень вовлеченности лимфоузлов.
- M – наличие отдаленных метастазов. К этой букве может быть приписана одна из двух цифр: 0 – отдаленных метастазов нет, 1 – обнаружены отдаленные метастазы.
Классификация по стадиям несколько различается при немелкоклеточном и мелкоклеточном раке легкого. При НМРЛ, в зависимости от характеристик T, N и M, выделяют пять стадий, их обозначают римскими цифрами:
- Стадия 0: «рак на месте», при этом не поражены лимфатические узлы и нет отдаленных метастазов. Это самая благоприятная ситуация, характеризующаяся наилучшим прогнозом для пациента.
- Стадия I: опухоль находится только в легких, не прорастает в соседние органы, не поражены лимфатические узлы и нет отдаленных метастазов.
- Стадия II: наряду с первичной опухолью в легких, имеются очаги в близлежащих лимфатических узлах.
- Стадия III: очаги поражения в лимфатических узлах средостения. Такой рак называют местно-распространенным.
- Стадия IV: злокачественная опухоль распространяется на оба легких, раковые клетки обнаруживаются в жидкости в плевральной полости и полости перикарда (околосердечной сумке), либо обнаруживаются отдаленные метастазы. [1,13]
При мелкоклеточном раке легкого также применяется система TMN, но в клинической практике более важное значение имеет деление на две стадии:
- Местно-распространенная: опухоль обнаруживается только на одной стороне, затрагивает только одну часть легкого и близлежащие лимфатические узлы.
- Распространенная: рак распространяется на другие органы, имеются отдаленные метастазы. [5]
Как распознать рак лёгкого на ранней стадии?
Когда центральный рак лёгкого находится на ранней стадии, распознать его очень трудно. Осмотр терапевта, рентгенологические исследования — малоэффективны. Если сделать такому человеку бронхоскопию с биопсией, то правильный диагноз может быть поставлен. Иногда распознать болезнь на ранних стадиях помогает компьютерная томография.
Если рак периферический, то сделать биопсию невозможно, так как добраться до подозрительного места с помощью бронхоскопии просто не получится. Поэтому проводится трансторакальная игловая биопсия, то есть забор кусочка ткани через прокол в грудной стенке. Если очаги есть в области средостения (части грудной полости, находящейся между грудиной, позвоночником, диафрагмой, плеврой и поверхностями лёгких), проводится медиастиноскопия (осмотр с целью биопсии через разрез на шее). Иногда нельзя обойтись без диагностических торакоскопии и торакотомии (вскрытия грудной полости). Чтобы уточнить, насколько опухоль распространена, применяются самые разные диагностические методы: УЗИ, бронхоскопия, мультиспиральная компьютерная, магнитно-резонансная и позитронно-эмиссионная томография, а также радионуклидные исследования. Без этого невозможно выбрать лучший подход к лечению конкретного пациента. [6]
Что повышает риск развития рака лёгкого?
На данный момент связь рака лёгкого и курения не подвергается никакому сомнению. Особенно это актуально для центрального плоскоклеточного и крупноклеточного рака: в 70–95 процентах случаев такие пациенты курили или курят. Международное агентство по изучению рака (International Agency for Research on Cancer) пришло к выводу, что курильщики в 10 раз чаще заболевают раком лёгкого. В табачном дыме содержится масса канцерогенных веществ. Это, в частности, полоний-210, полиароматические углеводороды (нафтиламин, 2-толуидин, бензпирен, 4-аминобифенил), никель, ряд N-нитрозосоединений и др. Чем дольше человек курит, тем выше его риски. Кроме курения, на вероятность развития рака лёгкого негативно влияют и некоторые профессиональные факторы: например, длительный контакт с асбестом и другими опасными веществами. Вероятность возникновения рака лёгкого также зависит от загрязнения воздуха канцерогенными веществами. [9]
Возможно ли снизить риск?
Лучший способ уменьшить вероятность развития рака лёгкого — это бросить курить и избегать пассивного курения. По имеющимся данным, после 10 лет без курения риски становятся минимальными. Если человек работает на «вредном» производстве, то обязательно нужно защищать дыхательные пути от контакта с асбестовой пылью и тяжёлыми металлами.
Метастазы в лёгкие
Примерно у каждого пятого пациента с метастазами в лёгких возникают кашель, кровохарканье, одышка, боль в грудной клетке, повышение температуры до невысоких значений, а также потеря веса. Зачастую возникновение этих симптомов говорит о том, что процесс зашёл довольно далеко. В большинстве случаев метастазы удаётся обнаружить при рентгенологическом исследовании, которое проводится два раза в год после лечения первичной опухоли. Если найдены метастазы, необходимо провести ряд важных исследований, чтобы выбрать наиболее подходящий метод лечения. Речь идёт о компьютерной, магнитно-резонансной и позитронно-эмиссионной томографии органов грудной клетки, а также бронхоскопии. [7]
Лечение рака легких на разных стадиях
На ранних стадиях основным видом лечения рака легкого является хирургия. Если опухоль небольшая, можно удалить небольшую часть легкого, в которой она находится – выполнить клиновидную резекцию или сегментэктомию. В большинстве же случаев выполняют лобэктомию (удаление доли легкого) или пневмэктомию (удаление всего легкого) – это помогает снизить риск того, что в легком останутся раковые клетки, из-за которых потом может произойти рецидив.
Хирургическое вмешательство может быть дополнено курсом химиотерапии, лучевой терапией. Если есть подозрение, что рак мог распространиться в близлежащие лимфатические узлы, их также удаляют. [11,12]
Начиная с III стадии хирургическое удаление опухоли становится возможным не всегда. Тем не менее, у некоторых пациентов может быть выполнена циторедуктивная операция, во время которой хирург старается удалить как можно большее количество опухолевой ткани.
При неоперабельном раке легкого на поздних стадиях основными методами лечения становятся химиотерапия, лучевая терапия, иммунотерапия. [1]
Узнайте подробнее о лечении и химиотерапии рака легкого в «Евроонко».
| Подробнее о лечении рака легких в «Евроонко»: |
|
| Лечение рака легких | |
| Консультация онколога в «Евроонко» | от 5 100 руб |
| Скорая помощь для онкологических больных | от 12 100 руб |
| Приём химиотерапевта | 6 900 руб |
| Консультация радиолога | 11 500 руб |
Список литературы:
- Клинические рекомендации. — Рак лёгкого. — Министерство здравоохранения РФ. — 2018 г.
- М.Б. Бычков, Э.Н. Дгебуадзе, С.А. Большакова. МЕЛКОКЛЕТОЧНЫЙ РАК ЛЕГКОГО. ПРАКТИЧЕСКАЯ ОНКОЛОГИЯ • Т.6, No 4 – 2005.
- Рекомендации по ранней диагностике рака лёгкого для врачей первичного звена. 11 ноября 2014 г.
- О. В. Синяченко, Ю. В. Думанский, О. Ю. Столярова, Е. Д. Егудина. — МЕСТО ОПУХОЛИ ПАНКОСТА-ТОБИАСА СРЕДИ ВЕРХНЕДОЛЕВОГО РАКА ЛЕГКОГО. — Укр. пульмонол. журнал. 2015, No 4, С. 32–34.
- Практические рекомендации по лекарственному лечению больных мелкоклеточным раком легкого. — RUSSCO. — 2014.
- Метастатические немелкоклеточный рак легкого. NCCN GUIDELINES FOR PATIENTS®. — 2019.
- Ранний и местно-распространенный немелкоклеточный рак легкого. NCCN GUIDELINES FOR PATIENTS®. — 2019.
- А.Х.Трахтенберг, К.И.Колбанов, С.А.Седых. — Особенности диагностики и лечения рака легкого. – Пульмонология 4’2008.
- David Planchard, Silvia Novello, Solange Peters. – Немелкоклеточный рак легкого (НМРЛ). – ESMO Рекомендации для пациентов. 2019 European Society for Medical Oncology.
- Иванов, С. А. Рак легкого: учеб.-метод. пособие для студентов 5 курса медико-диагностического факультета, 6 курса лечебного факультета и факультета по подготовке специалистов для зарубежных стран / С. А. Иванов, Ю. В. Нагла, Д. Ю. Коннов. — Гомель: учреждение образования «Гомельский государственный медицинский университет», 2011. — 32 с.
- Вагнер, Р.И. Опухоли легких / Р.И. Вагнер // СПб., 2008 – 164 с.
- Воробьев, А.В. Комбинированное лечение немелкоклеточного рака легкого стадии с неоадьювантной химиотерапией и интраоперационным облучением на фоне радиосенсибилизации: автореф. дис. канд. мед. наук / А.В. Воробьев. – Томск, 2010. – 24 с.
- P. E. Postmus, K. M. Kerr, M. Oudkerk. — Early and locally advanced non-small-cell lung cancer (NSCLC). — ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up.
- A.-M.C. Dingemans, M. Früh, A. Ardizzoni. — Small-cell lung cancer: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up. Volume 32, ISSUE 7, P839-853, July 01, 2021. https://doi.org/10.1016/j.annonc.2021.03.207
Рак легкого – это злокачественная опухоль, источником которой являются клетки бронхиального и альвеолярного эпителия. Это опасное заболевание характеризуется неконтролируемым ростом клеток в тканях лёгкого, склонностью к метастазированию. При отсутствии лечения опухолевый процесс может распространиться за пределы легкого в близлежащие или отдаленные органы. В зависимости от характеристик опухолеобразующих клеток, основными типами рака легких являются мелкоклеточный рак легкого (МРЛ) и немелкоклеточный рак лёгкого (НМРЛ).
По данным ВОЗ эта болезнь занимает одну из лидирующих позиций неинфекционных заболеваний, ставших причиной смерти до 70 лет.
Классификация
По месту первичного очага классифицируют виды опухоли легкого.
Центральный рак локализирован в проксимальных (центральных) отделах бронхиального дерева. Первые признаки рака легких (симптомы), которые должны насторожить, в этом случае выражены ярко:
- сухой продолжительный кашель, не поддающийся лечению.
- начинается кровохарканье с присоединением мокроты.
- закупорка просвета бронха опухолевыми массами приводит к одышке даже в состоянии покоя. В некоторых случаях возможно повышение температуры.
Фото 1 — Центральный рак правого нижнедолевого бронха (1) с обтурацией и метастазами (2) в бифуркационные лимфатические узлы
Периферический рак постепенно сформировывается в боковых отделах легких, медленно прорастая и ничем себя не обнаруживая. Данная опухоль легкого симптомы долгое время может не давать, они появляются при значительном местном распространении, вовлечении соседних органов и структур, прорастания бронхов. Диагностика рака легких этого типа локализации чаще всего возможна при профилактическом обследовании (рентгенографии или компьютерной томографии).
Фото 2 — Периферический рак (1) верхней доли правого легкого
Причины
Причиной рака легких, в подавляющем большинстве случаев (до 85%), становится долгосрочное табакокурение. В 10-15-процентной вероятностью заболевание проявляется у людей, которые не имеют этой вредной привычки. В этом случае можно отметить сочетание генетических факторов и воздействие радона, асбеста, вторичного табачного дыма или других форм загрязнения воздуха.
Диагностика
Онкология легких обычно выявляется при рентгенографическом исследовании грудной клетки и компьютерно-томографическом сканировании (КТ). Диагноз подтверждается биопсией, которая обычно выполняется при трахеобронхоскопии или под КТ контролем.
Профилактика
Профилактикой рака легкого является снижение влияния факторов риска:
- отказ от курения, в том числе и «пассивного» (вдыхание табачного дыма от находящегося рядом курящего человека),
- применение средств индивидуальной защиты (маски, респираторы) при работе с вредными материалами.
Лечение
Лечение онкологии легких и отдаленные результаты зависят от типа рака, степени распространения (стадии), а также общего состояния здоровья человека. При немелкоклеточном раке легкого применяют:
- хирургический
- химиотерапевтический
- лучевой методы лечения
Для мелкоклеточного рака легкого характерна лучшая чувствительность к медикаментозной и лучевой терапии.
Хирургический метод лечения рака легкого
— основной радикальный способ при 1-3 стадии болезни. Операции, выполняемые при данном заболевании классифицируются:
- по объему резекции (лобэктомии (удаление доли легкого), билобэктомии (удаление двух долей легкого), пневмонэктомии (удаление целого легкого)),
Фото 3 — Лобэктомия
Фото 4 — Пневмонэктомия
- по объему удаления лимфатических узлов грудной полости (стандартные, расширенные, сверхрасширенные),
- по наличию резекции соседних органов и структур (комбинированные операции проводятся при прорастании опухоли в перикард, трахею, верхнюю полую вену, пищевод, аорту, предсердие, грудную стенку, позвоночник). Помимо оперативного лечения возможно применение комплексного подхода, включающего лучевую и химиотерпию.
При лечении местнораспространенного злокачественного образования с переходом на главный бронх и лёгочную артерию, в тех случаях, где раньше единственным вариантом оперативного лечения являлась пневмонэктомия, сейчас возможно выполнение органосохранных операций. В этом случае иссекается пораженный участок главного бронха с последующим восстановлением непрерывности (бронхопластические и ангиопластические лобэктомии)
Фото 5 — Схема верхней бронхопластической лобэктомии
Лучевая терапия рака лёгкого
На сегодняшний день активное внедрение получают такие современные методы радиотерапии, как IMRT (радиационная терапия с возможностью изменения дозы излучения), 3Д конформная лучевая терапия (трехмерное компьютерное планирование избирательного облучения) стереотаксическая (точно сфокусированная) лучевая терапия. В проведении этих манипуляций, помимо онкологов, участвуют медицинские физики, врачи-радиологи, физики-дозиметристы и др. специалисты.
Метод показан:
- пациентам с резектабельной опухолью лёгкого, которым оперативное лечение выполнить невозможно ввиду противопоказаний со стороны сердечно-сосудистой системы или по другим причинам;
- как альтернатива хирургическому вмешательству;
- для снижения риска рецидива при поражении лимфаузлов средостения, положительном крае резекции по данным гистологического исследования.
Химиотерапия
Планирование курса лечения немелкоклеточного рака лёгкого включает в себя использование фармакологических средств. Применяется в целях профилактики: адъювантная (вспомогательная), послеоперационная химиотерапия при 2-3 стадии заболевания и в терапевтическом курсе.
В зависимости от гистологического типа опухоли, стадии заболевания и предполагаемой чувствительности к воздействию, разработаны различные схемы применения химиопрепаратов.
Таргетная терапия (англ. target – мишень, цель)
Отдельный вид фармакологического лечения, заключающийся в назначении препаратов-ингибиторов, действующих только на опухолевые клетки, в которых выделены различные нарушения, задерживающих или даже блокирующих дальнейший рост.
- ингибиторы тирозинкиназы (гефитиниб, эрлотиниб, афатиниб) используются в лечении больных, в опухолевой ткани которых выявлены мутации в гене EGFR.
- При отрицательном статусе EGFR-мутации — ингибиторы ALK (кризотиниб, алектиниб).
Существуют таргетные препараты, для назначения которых не требуется выявление каких-либо нарушений в опухолевых клетках. К ним относятся бевацизумаб (ингибитор VEGF), ниволюмаб и пембролизумаб (анти PDL1 антитела).
Прогноз жизни
Прогноз онкологии легких при НМРЛ включает симптоматику, размер опухоли (> 3 см), неплоскоклеточный гистологический вариант, степень распространения (стадию), метастазирование в лимфаузлы и сосудистую инвазию. Неоперабельность заболевания, выраженная клиника и потеря веса более, чем на 10% — дают более низкие результаты. Прогностические факторы при мелкоклеточном раке легкого включают в себя статус состояния, пол, стадию заболевания и вовлеченность центральной нервной системы или печени во время диагностики.
Для немелкоклеточного рака легкого прогноз жизни, при полной хирургической резекции стадии IA (ранняя стадия заболевания) — 70% пятилетняя выживаемость.
Оглавление
- 1 Определение первой стадии рака легких
- 2 Симптомы
- 3 Диагностика
- 4 Методы лечения рака легких первой стадии
- 5 Операция при раке легких 1-ой стадии
- 6 Химиотерапия
- 7 Лучевая терапия
- 8 Сколько живут с раком легких 1-ой стадии
Рак легкого – серьезная социальная, медицинская проблема, поскольку это одна из самых часто встречающихся злокачественных опухолей. По статистике, каждый год в мире регистрируют около 1 млн. новых случаев, около 60% больных раком легкого погибают. Рак легкого первой стадии в отличие от рака легкого второй стадии не затрагивает лимфатические узлы, имеет более благоприятный прогноз.

Определение первой стадии рака легких
Определение стадии злокачественного новообразования играет важную роль в выборе тактики лечебных действий. Специалисты учитывают размеры опухоли, глубину ее проникновения, степень поражения окружающих тканей, близлежащих органов, лимфатических узлов, наличие метастазов.
По международной системе TNM выделяют следующие ранние стадии рака:
- 0 – начальный этап развития заболевания, когда новообразование имеет очень малые размеры, лимфоузлы не затронуты;
- 1 – размер опухоли не превышает 3 см, отсутствует поражение плевры, лимфатических узлов. На данной стадии выделяют 2 подстадии: 1А – опухоль не более 2 см, 1В – размер новообразования 2-3 см.

Начальная стадия заболевания отличается наиболее благоприятным прогнозом – вероятность излечения больного очень высокая по сравнению с последующими стадиями. Это связано с небольшими размерами опухоли, отсутствием прорастания плевры, метастазов, нахождением образования в определенном участке легкого либо в пределах бронха.
Но проблема в том, что выявить рак легкого первой степени очень сложно из-за слабо выраженных признаков, на которые большинство больных не обращают особого внимания либо связывают их с другими частыми заболеваниями. Обнаружить злокачественное образование в легких на ранних этапах удается примерно у 15% онкологических больных.
Симптомы
Первая стадия рака легкого может не проявляться какими-либо симптомами, что очень усложняет его выявление. Бессимптомность – одна из опасностей онкологических заболеваний. Первые признаки зачастую даже не связаны с легочной системой либо схожи с проявлениями респираторных заболеваний. На первой стадии у больных могут отмечаться:
- необъяснимая слабость;
- снижение работоспособности;
- потеря веса;
- снижение аппетита;
- периодические подъемы температуры до субфебрильных показателей.

В дальнейшем начинается кашель, который не проходит на фоне приема противокашлевых средств. Постепенно он начинает сопровождаться отделением мокроты, затрудненным дыханием. Все эти симптомы зачастую возникают при ОРВИ, ОРЗ, поэтому люди не спешат к врачу, невольно давая время дальнейшему развитию опухоли.
Клиническая картина зависит и от локализации образования. При периферическом раке в начальной стадии болезнь протекает бессимптомно из-за отсутствия болевых окончаний в легочной ткани. Если опухоль происходит из слизистой крупного бронха, ее симптомы проявляются довольно рано.
Диагностика
Учитывая, что первые признаки рака легкого 1-й степени похожи на хронические формы респираторных болезней, таких как бронхит, пневмонии и других, своевременная диагностика затруднена. На первичной консультации врач собирает анамнез, выясняет наличие вредных привычек, предрасположенность к онкозаболеваниям. Диагностика при подозрении на рак может включать:
- рентгенографию в двух проекциях;
- КТ легких;
- бронхоскопию;
- цитологическое исследование смыва с бронхов, мокроты, плеврального экссудата;
- общеклинические анализы крови, мочи;
- биохимический анализ крови;
- анализы на онкомаркеры.

Современный высокоточный метод определения стадии рака – позитронная эмиссионная томография, совмещенная с компьютерной томографией (ПЭТ/КТ). Обследование проводят при любой стадии заболевания, перед оперативным вмешательством.
Комплексная лабораторная, инструментальная диагностика – единственный эффективный метод обнаружения онкологического процесса на ранней стадии развития.
Методы лечения рака легких первой стадии
На ранних стадиях главным методом лечения является радикальное хирургическое вмешательство. Врач может также назначить различные группы лекарственных препаратов для симптоматического лечения. Благодаря быстрому развитию медицинских технологий подходы к терапии становятся все более эффективными и безопасными.
Операция при раке легких 1-ой стадии
Хирургическое вмешательство на ранних этапах показано при условии возможности удаления опухоли в полном объеме. Вид операции зависит не только от стадии, но и локализации новообразования. Больному могут быть выполнены:
- Клиновидная резекция – удаление небольшого фрагмента легкого.
- Сегментэктомия – операция, при которой удаляют пораженный опухолью сегмент легкого.
- Лобэктомия, билобэктомия – удаление одной либо двух долей легкого.
- Пульмэктомия – полное удаление легкого. Операцию выполняют при невозможности использовать другие методы оперативного лечения, чаще она необходима при бронхогенной карциноме.

Нередко встречаются случаи, когда провести операцию при раке легких 1-й стадии невозможно, что связано с противопоказаниями. К ним относятся: дыхательная, легочная недостаточность в стадии декомпенсации, близкое расположение опухоли к сердцу, аорте, крупным сосудам, нервным сплетениям и другие. Возможность проведения операции решается в индивидуальном порядке.
«Золотым стандартом» торакальной онкохирургии является выполнение при раке легкого расширенной лобэктомии. Операции меньшего объема показаны лишь при выраженных сопутствующих заболеваниях и функциональных нарушениях, когда велик риск выполнения лобэктомии.
В большинстве случаев при первой стадии немелкоклеточного рака легкого радикально выполненная операция является достаточной с онкологической точки зрения и не требует в дальнейшем дополнительной химиолучевой терапии.
Химиотерапия
Метод лечения заключается в назначении сильнодействующих веществ – антинеопластических препаратов, которые угнетают развитие опухолевых клеток. Химиотерапия может быть:
- адъювантной – применяют после операции либо радиотерапии для уничтожения оставшихся раковых клеток;
- неоадъювантной – показана перед оперативным лечением, чтобы остановить рост опухолевых клеток.

Адъювантную химиотерапию целесообразно назначать пациентам с опухолью стадии IВ, особенно с признаками высокого риска. Больным после оперативного лечения со стадией IА адъювантная химиотерапия не показана.
Клетки злокачественных новообразований растут, развиваются быстрее, чем большинство здоровых, поэтому они активнее накапливают препарат и погибают. Быстрорастущие здоровые клетки организма, например, эпителий ротовой полости, кишечника, фолликулы волос, тоже страдают на фоне химиотерапии, что проявляется рядом побочных эффектов.
Лучевая терапия
При радиотерапии новообразование подвергают облучению мощным потоком гамма-лучей, из-за чего раковые клетки останавливаются в росте, теряют способность к размножению и погибают. В онкологии это один из основных методов лечения злокачественных образований различной локализации, морфологической структуры. С учетом клинического случая лучевая терапия может быть использована как самостоятельный метод лечения либо сочетаться с оперативным вмешательством, химиотерапией.
Радиотерапия – альтернатива для больных, которым не может быть проведено оперативное лечение. Это может быть связано с наличием противопоказаний к операции из-за тяжелых сопутствующих заболеваний либо отказом пациента от хирургического вмешательства.

Сколько живут с раком легких 1-ой стадии
При своевременной диагностике и лечении рак легких 1-й стадии имеет благоприятный прогноз. При адекватной терапии на начальном этапе развития положительная динамика отмечается у большей половины пациентов. Пятилетняя выживаемость при раке легких 1-й стадии после радикально выполненной операции по удалению опухоли в среднем составляет примерно 90%.
На прогноз влияет не только стадия опухоли, но и локализация, гистологическая структура, наличие сопутствующих заболеваний, общее состояние пациента.
Диагноз рак легких не повод опускать руки и ждать трагического исхода. Современные методы лечения, технологии позволяют излечивать злокачественные образования, что подтверждают российские, зарубежные онкологические центры. Главное, помнить – при появлении любых подозрительных симптомов нужно сразу обращаться к врачу. Чем раньше выявлен рак, тем относительно легче с ним справиться.

Вам поставили диагноз: рак лёгкого?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Очень часто пациенты чувствуют себя безгранично одинокими вначале пути. Но вы должны понимать — вы не одни. Мы поможем вам справиться с болезнью и будем идти с Вами рука об руку через все этапы вашего лечения.
Ежегодно в России выявляют новых случаев заболеваний раком лёгкого более 62 тысячи человек, из них 49000 – мужчины. Ещё более удручает статистика смертности от рака лёгкого: 50180.
Предлагаем Вашему вниманию краткий, но очень подробный обзор рака лёгкого
Его подготовили высоко квалифицированные специалисты Торакоабдоминального отделения МНИОИ имени П.А. Герцена и Отделение лучевого и хирургического лечения заболеваний торакальной области – филиалов ФГБУ «НМИЦ радиологии» Минздрава России.
Введение
Рак легких – наиболее распространенное злокачественное образование в мире, а также наиболее частая причина летальных исходов среди онкологических патологий, характеризуется достаточно скрытым течением и ранним появлением метастазов. Международное агентство по вопросам раковых заболеваний приводит данные, согласно которым каждый год на планете регистрируется один миллион случаев заболевания раком легких. При этом статистика конкретно этого заболевания плачевная: шесть из десяти больных умирают из-за этой патологии. Уровень заболеваемости раком легких зависит от зоны проживания, степени индустриализации, климатических и производственных условий, пола, возраста, генетической предрасположенности и других факторов.
Определение. Что такое рак легкого?
Рак легкого – это злокачественное новообразование, которое развивается из желез и слизистой оболочки легочной ткани и бронхов. В современном мире рак легких среди всех онкологических заболеваний занимает верхнюю строчку. Согласно статистики, эта онкология поражает мужчин в восемь раз чаще, чем женщин, причем было отмечено, что чем старше возраст, тем гораздо выше уровень заболеваемости.
Развитие рака легкого неодинаково при опухолях разной гистологической структуры. Для дифференцированного плоскоклеточного рака характерно медленное течение, недифференцированный рак развивается быстро и дает множественные метастазы.
Самым злокачественным течением обладает мелкоклеточный рак легкого:
- развивается скрытно и быстро,
- рано метастазирует,
- имеет плохой прогноз.
Чаще опухоль возникает в правом легком — в 52%, в левом легком – в 48% случаев.
Основная группа заболевших – длительно курящие мужчины в возрасте от 50 до 80 лет, эта категория составляет 60-70% всех случаев рака легких, а летальность – 70-90%.
По данным некоторых исследователей структура заболеваемости разными формами этой патологии в зависимости от возраста выглядит следующим образом:
- до 45 лет – 10% всех заболевших;
- от 46 до 60 лет – 52% заболевших;
- от 61 до 75 лет –38% заболевших.
До последнего времени рак легких считался преимущественно мужским заболеванием. В настоящее время наблюдается учащение заболеваемости женщин и снижение возраста первичного выявления болезни.
Виды рака лёгкого
Клинико-анатомическая классификация.
В зависимости от расположения первичной опухоли выделяют:
- Центральный рак. Он располагается в главных и долевых бронхах.
- Периферический. Эта опухоль развивается из мелких бронхов и бронхиол.
Гистологическая классификация рака лёгкого:
- Мелкоклеточный рак (встречается реже) является очень агрессивным новообразованием, так как очень быстро может распространиться по всему организму метастазируя в другие органы. Как правило мелкоклеточный рак встречается у курильщиков, причем к моменту постановки диагноза, у 60% пациентов наблюдается широко распространенное метастазирование.
- Немелкоклеточный рак (80–85% случаев) – имеет более благоприятный по сравнению с мелкоклеточным, но в целом негативный прогноз, объединяет несколько форм морфологически сходных видов рака со схожим строением клеток: плоскоклеточный, аденокарцинома, нейроэндокринный.
Прогрессирования новообразования проходит три этапа:
- Биологический – период между появлением новообразования и проявлением первых симптомов.
- Бессимптомный – внешние признаки патологического процесса не проявляются вовсе, становятся заметными только на рентгенограмме.
- Клинический – период, когда появляются заметные симптомы при раке, что становится стимулом для спешки к врачу.
Причины возникновения рака лёгкого, факторы риска
Основные причины рака легкого:
- курение, в том числе и пассивное (около 90% всех случаев);
- контакт с канцерогенными веществами;
- вдыхание радона и волокон асбеста;
- наследственная предрасположенность;
- возрастная категория старше 50 лет;
- влияние вредных производственных факторов;
- радиоактивное облучение;
- наличие хронических заболеваний органов дыхания и эндокринных патологий;
- рубцовые изменения в легких;
- вирусные инфекции;
- загрязнение атмосферы.
Заболевание продолжительное время развивается скрыто. Опухоль начинает формироваться в железах, слизистой, но очень быстро происходит распространение метастазов по всему телу. Факторами риска возникновения злокачественного новообразования являются:
- загрязнение воздуха;
- курение;
- вирусные инфекции;
- наследственные причины;
- вредные условия производства.
Обратите внимание: раковые клетки, поражающие лёгкие, делятся очень быстро, распространяя опухоль по всему организму и разрушая другие органы. Поэтому важным моментом является своевременная диагностика заболевания. Чем раньше выявлен рак лёгкого и начато его лечение – тем выше шанс на продление срока жизни больного.
Первые признаки рака легкого
Первые симптомы рака легкого часто не имеют прямой связи с дыхательной системой. Пациенты длительно обращаются к разным специалистам иного профиля, долго обследуются и, соответственно, получают неправильное лечение.
Ранние признаки:
- субфебрильная температура (37 – 38 °С), которая не сбивается препаратами и чрезвычайно выматывает больного (в этот период организм подвергается внутренней интоксикации);
- слабость и усталость уже в первой половине дня;
- кожный зуд с развитием дерматита, а, возможно, и появлением наростов на коже;
- слабость мышц и повышенная отечность;
- нарушения ЦНС, в частности, головокружение (вплоть до обморока), нарушение координации движений или потеря чувствительности.
При появлении этих признаков, обязательно обратитесь к пульмонологу для прохождения диагностики и уточнения диагноза.
Стадии
Сталкиваясь с раком легкого, многие не знают, как определить стадию заболевания. В онкологии при оценке характера и степени заболевания рака легких классифицируют 4 стадии развития заболевания.
Однако продолжительность любой стадии является для каждого пациента сугубо индивидуальной. Это зависит от размеров новообразования и наличия метастазов, а также от скорости течения заболевания.
Выделяют:
- I стадия – опухоль меньше 3 см. Расположена в границах сегмента легкого или одном бронхе. Отсутствуют метастазы. Симптомы трудноразличимы или их вообще нет.
- II – опухоль до 6 см, находится в границах сегмента легкого или бронха. Единичные метастазы в отдельных лимфоузлах (ограничены грудной клеткой на стороне поражения). Симптомы более выражены, появляется кровохарканье, боль, слабость, потеря аппетита.
- III – опухоль превышает 6 см, проникает в другие части легкого или соседние бронхи. Метастазы могут поражать средостенные лимфатические узлы, в т.ч. с противоположной стороны. К симптомам добавляется кровь в слизисто-гнойной мокроте, одышка.
· IV стадия рака легкого. При данной стадии рака легких опухоль метастазирует в другие органы. Выживаемость на протяжении пяти лет составляет 1% при мелкоклеточном раке и от 2 до 15% при немелкоклеточном раке
У больного появляются следующие симптомы:
- Постоянные боли при дыхании, жить с которыми затруднительно.
- Боль в груди
- Снижение массы тела и аппетита
- Медленно сворачивается кровь, нередко случаются переломы (метастазы в костях).
- Появление приступов сильного кашля, зачастую с выделением мокроты, иногда с кровью и гноем.
- Появление сильной боли в грудной клетке, что напрямую говорит о поражении близлежащих тканей, так как в самих легких болевых рецепторов нет.
- К симптомам рака также причисляются тяжелое дыхание и одышка, если поражены шейные лимфоузлы, чувствуется затруднение речи.
Для мелкоклеточного рака легких, который развивается стремительно, и в короткий срок поражает организм, характерны всего 2 стадии развития:
- ограниченная стадия, когда раковые клетки локализуются в одном легком и тканях, расположенных в непосредственной близости.
- обширная или экстенсивная стадия, когда опухоль метастазирует в область за пределами легкого и в отдаленные органы.
Симптомы рака легкого
Клинические проявления рака легких зависят от первичного расположения новообразования. На начальном этапе чаще всего заболевание протекает бессимптомно. На более поздних стадиях могут появиться общие и специфические признаки рака.
Ранние, первые симптомы рака легких не специфичны, и обычно не вызывают тревоги, к ним относятся:
- немотивированная усталость
- снижение аппетита
- может наблюдаться незначительная потеря массы тела
- кашель
- специфические симптомы кашель с «ржавой» мокротой, одышка, кровохарканье присоединяются на более поздних стадиях
- болевой синдром свидетельствует о включении в процесс близлежащих органов и тканей
Специфические симптомы рака легкого:
- Кашель – беспричинный, приступообразный, изнуряющий, но не зависящий от физической нагрузки, иногда с зеленоватой мокротой, которая может указывать на центральное расположение опухоли.
- Одышка. Нехватка воздуха и одышка сначала появляются в случае напряжения, а с развитием опухоли беспокоят больного даже в лежачем положении.
- Болевые ощущения в груди. Когда опухолевый процесс затрагивает плевру (оболочка легкого), где находятся нервные волокна и окончания, у пациента развиваются мучительные боли в грудной клетке. Они бывают острыми и ноющими, беспокоят постоянно или зависят от дыхания и физического напряжения, но чаще всего они расположены на стороне пораженного легкого.
- Кровохарканье. Обычно встреча врача и пациента происходит после того, как с мокротой изо рта и носа начинает выходить кровь. Данный симптом говорит о том, что опухоль начала поражать сосуды.
Наличие одного или нескольких признаков, характерных для единой категории заболеваний дыхательных органов должно стать причиной немедленного обращения к специалисту.
Человек, отмечающий указанные выше симптомы, должен сообщить о них врачу или дополнить собираемые им сведения следующей информацией:
- отношение к курению при легочных симптомах;
- наличие онкологических заболеваний у кровных родственников;
- постепенное усиление одного из вышеуказанных симптомов (является ценным дополнением, так как свидетельствует о медленном развитии заболевания, характерном для онкологии);
- острое усиление признаков на фоне хронического предшествующего недомогания, общей слабости, снижении аппетита и массы тела – это также вариант канцерогенеза.
| Стадии рака легкого | Симптомы |
| 1 | сухой кашель;слабость;потеря аппетита;недомогание;повышение температуры;головная боль. |
| 2 | Заболевание проявляется:кровохарканьем;хрипами при дыхании;снижением веса;повышенной температурой;усилением кашля;болями в груди;слабостью. |
| 3 | Проявляются признаки рака:усиленный влажный кашель;кровь, гной в мокроте;трудности дыхания;одышка;проблемы с глотанием;кровохарканье;резкое похудение;эпилепсия, нарушение речи, при мелкоклеточной форме;интенсивные боли. |
| 4 | Симптомы усиливаются, в основном связаны с проявлениями и локализацией метастазов. |
Диагностика
Как определяют рак легких? До 60% онкологических поражений легких выявляются во время профилактической флюорографии, на разных стадиях развития.
- На 1 стадии регистрируется только 5-15% пациентов с раком легких
- На 2 — 20-35%
- На 3 стадии -50-75%
- На 4 — более 10%
Диагностика при подозрении на рак легкого включает в себя:
- КТ органов грудной клетки;
- бронхоскопию (фибробронхоскопию);
- УЗИ надключичных областей, органов брюшной полости, забрюшинного пространства
- общеклинические анализы крови и мочи;
- биохимическое исследование крови;
- цитологические исследования мокроты, смыва с бронхов, плеврального экссудата;
- оценку функциональных данных;
- плевральную пункцию (при наличии выпота);
- Трансторакальная пункционная биопсия.
Этот метод используется лишь тогда, когда рак легких не удается диагностировать иными способами. Трансторакальная пункция опухоли выполняется под рентгенологическим или КТ-контролем. Это обследование часто назначается в случае развития периферической карциномы. Полученный в ходе биопсии материал исследуется цитологически.
- Оценка мутационного статуса рецептора эпидермального фактора роста (EGFR)
Молекулярно-генетическая диагностика проводится с целью выявления мутации рецептора. При немелкоклеточном раке легких без образования метастазов при выявленных мутациях растет результативность химиотерапии на основе ингибиторов EGFR. Именно поэтому данное исследование проводится до назначения препаратов.
- Исследование ПЭТ и КТ
Позитронно-эмиссионная томография, совмещенная с компьютерной томографией, — самый современный метод диагностики рака. Он применяется для определения степени распространения рака легких, на основании чего врачи подбирают дальнейшую схему лечения, а также для последующего наблюдения за «реакцией» заболевания на проводимую терапию.
Раннее диагностирование дает надежду на излечение. Самым надежным способом в данном случае является КТ органов грудной клетки. Уточняют диагноз при помощи фибробронхоскопии. С ее помощью можно определить размеры и местоположение опухоли. Кроме того, обязательно проводится цитологическое исследование – биопсия.
Лечение рака лёгкого
Лечение проводится только врачом! Никакого самолечения! Это очень важный момент. Ведь чем раньше вы обратитесь за помощью к специалисту, тем больше шансов на благоприятный исход заболевания.
Выбор определенной тактики лечения зависит от многих факторов:
- Стадия заболевания;
- Гистологическая структура карцинома;
- Наличие сопутствующих патологий;
- Сочетание всех вышеописанных факторов.
Существует несколько взаимодополняющих методов лечения рака легкого:
- Хирургическое вмешательство;
- Лучевая терапия;
- Химиотерапия.
Хирургическое лечение
Хирургическое вмешательство – это самый эффективный способ, который показан только на 1 и 2 стадии. Разделяют такие виды:
- Радикальный – удалению подлежит первичный очаг опухоли и регионарные лимфатические узлы;
- Паллиативный – направлен на поддержание состояния больного.
Химиотерапия рака лёгкого
Тактика химиотерапии определяется формой заболевания и стадией канцерогенеза.
Распространенные цитостатики – фармакологические препараты, обладающие способностью подавлять рост раковых клеток: Цисплатин, Этопозид, Циклофосфамид, Доксорубицин, Винкристин, Нимустин, Паклитаксел, Карбоплатин, Иринотекан, Гемцитабин. Указанные препараты применяют перед операцией с целью уменьшения размеров опухоли. В некоторых случаях метод обладает хорошим лечебным эффектом. Побочные эффекты после использования цитостатиков являются обратимыми.
Химиотерапия бывает следующих видов:
- лечебная – для уничтожения или уменьшения опухоли, останавливает процесс деления опухолевых клеток;
- адъювантная – применяется в профилактических целях для предотвращения рецидива;
- неоадъювантная – непосредственно перед хирургическим вмешательством для уменьшения опухоли. Также помогает выявить уровень чувствительности клеток к медикаментозному лечению, и установить его эффективность.
Относительно недавно введены в практическое использование:
· гормональные методы лечения;
· иммунологические (цитокинетические) методы борьбы с раком легких.
Ограниченное их использование связано со сложностью гормональной коррекции отдельных форм рака. Иммунотерапия и таргетная терапия не позволяют эффективно бороться с раком в организме с разрушенным иммунитетом.
Таргетная терапия рака лёгкого
Разновидность лекарственного противоопухолевого лечения. Применяется при наличии мутации в генах EGFR и ALK, которые обнаруживают в опухолевой ткани, чаще при аденокарциноме. Преимущественно представлена таблетированными формами, но также, как и химиотерапия имеет целый ряд побочных эффектов.
Лучевая терапия
Еще один метод лечения — лучевая терапия: используется при неудалимых опухолях легких 3-4 стадии, позволяет добиться хороших результатов при мелкоклеточном раке, особенно в сочетании с химиотерапией. Стандартная дозировка при лучевом лечении составляет 60-70 Грей.
Применение лучевой терапии при раке легких рассматривается как отдельный способ, если пациент отказался от химиотерапии, а проведение резекции невозможно.
Прогноз
Делать точные прогнозы при раке легкого, пожалуй, не возьмется ни один опытный врач. Это заболевание может вести себя непредсказуемого, что во многом объясняется многообразием гистологических вариантов структуры опухолей.
Однако излечение больного все-таки возможно. Как правило, к благополучному исходу приводит использование сочетание операции и лучевой терапии.
- При отсутствии лечения почти 90 % больных после выявления болезни не проживают более 2 – 5 лет;
- при хирургическом лечении 30 % больных имеют шанс прожить более 5 лет;
- при сочетании хирургической, лучевой и химиотерапии шанс прожить более 5 лет появляется еще у 40 % больных.
Не забывайте про профилактику, сюда относят:
- здоровый образ жизни: правильное питание и физические нагрузки
- отказ от вредных привычек, особенно от курения
Профилактика рака лёгкого
Профилактика рака легких включает следующие рекомендации:
- Отказ от вредных привычек, в первую очередь от курения;
- Соблюдение здорового образа жизни: правильное питание богатое витаминами и ежедневные физические нагрузки, прогулки на свежем воздухе.
- Вовремя лечить заболевания бронхов, чтобы не было перехода в хроническую форму.
- Проветривание помещения, ежедневная влажная уборка квартиры;
- Необходимо снизить контакт с вредными химическими веществами и тяжелыми металлами до минимума. Во время работы обязательно использовать средства защиты: респираторы, маски.
Если у Вас появились симптомы, которые описаны в этой статье, обязательно покажитесь врачу для постановки точного диагноза.
Низкодозная спиральная компьютерная томография для скрининга на рак легкого
• превосходит обычную рентгенографию в диагностике ранних стадий заболевания.
• У более 80% пациентов с обнаруженным во время популяционного скринингового исследования с использованием НДСКТ раком легких была I стадия заболевания (для сравнения: среди больных раком легких с симптомами заболевания эта величина составляет не более 10%).
• По оценкам одного исследования (Программа действий при ранней стадии рака легких — от англ. Early Lung Cancer Action Programme), 10-летняя выживаемость обнаруженных при скрининге пациентов с I стадией рака легкого составляет 88%.




 Early-Stage and Locally Advanced (non-metastatic) Non-Small-Cell Lung Can-cer: ESMO Clinical Practice Guidelines. Published in 2017 – Ann Oncol (2017) 28 (suppl 4): iv1–iv21. Authors: P. E. Postmus, K. M. Kerr, M. Oudkerk, S. Senan, D. A. Waller, J. Vansteenkiste, C. Escriu and S. Peters.
Early-Stage and Locally Advanced (non-metastatic) Non-Small-Cell Lung Can-cer: ESMO Clinical Practice Guidelines. Published in 2017 – Ann Oncol (2017) 28 (suppl 4): iv1–iv21. Authors: P. E. Postmus, K. M. Kerr, M. Oudkerk, S. Senan, D. A. Waller, J. Vansteenkiste, C. Escriu and S. Peters.