Определение остаточного азота — устаревший тест для оценки состояния белкового обмена, оценки выделительной и фильтрационной функции почек. В последнее время не проводится крупными лабораториями по следующим причинам:
- выполняется вручную
- нет четких стандартов выполнения
- оценка результата субъективна
Современные альтернативные тесты
- Креатинин в крови
- Мочевина в крови
- Мочевая кислота в крови
- Проба Реберга (оценка скорости клубочковой фильтрации в почках).
Остаточный азот — это показатель биохимического анализа, который отражает суммарное количество безбелковых азотсодержащих соединений, остающихся в крови после ее фильтрации. Оценка данного критерия проводится комплексно, поскольку остаточный азот включает в себя достаточно большое количество активных компонентов. Результаты исследования позволяют получить наиболее полную информацию о состоянии здоровья человека, а в частности, о функциональной способности почек и печени.
Основные сведения
Половина небелкового азота крови приходится на мочевину, четверть составляют различные аминокислоты. Оставшуюся часть делят между собой эрготионеин (8%), креатин (5%), мочевая кислота (4%), креатинин (2,5%), аммиак и индикан (0,5%) и другие безбелковые азотистые вещества: полипептиды, нуклеотиды, нуклеозиды, билирубин, гистамин, холин и пр.
В организме здорового человека содержание остаточного азота крови относительно постоянно, т. е. колебания данного показателя незначительны и зависят, в основном, от количества поступающих с пищей белков. Существенные отклонения в анализе могут быть спровоцированы рядом причин, от банального нарушения питания до серьезной почечной/печеночной дисфункции.
Азотемия
Это состояние, характеризующееся повышением содержания остаточного азота в крови. В зависимости от вызвавших азотемию причин ее подразделяют на:
- ретенционную:
- почечную;
- внепочечную;
- продукционную.
Ретенционная азотемия является следствием недостаточного выделения азотсодержащих веществ из организма с мочой при нормальном их поступлении в кровь. При почечной форме концентрация остаточного азота возрастает по причине угнетения (ослабления)экскреторной (очистительной) функции почек. При этом увеличение небелкового азота происходит только за счет мочевины, содержание которой практически удваивается (с 50% до 90%).
Ретенционная внепочечная азотемия развивается на фоне тяжелых нарушений кровообращения, гипотонии (снижение артериального давления) и уменьшения кровотока в почках. Также часто подобное состояние наблюдается при нарушении оттока мочи из почки.
Продукционная азотемия характеризуется избыточным поступлением в кровяное русло азотсодержащих веществ, что может быть результатом усиленного распада белковых компонентов тканей в очагах воспаления, при обширных ожогах, тяжелых ранениях, кахексии (истощение организма) и т. д.
Часто провоцирующие повышение остаточного азота крови причины сочетаются между собой, тогда специалисты говорят о смешанной форме азотемии.
Важные особенности
Мочевина
Является главным продуктом белкового обмена (в количественном отношении), при этом она в 18 раз менее токсична, чем другие азотистые вещества.
Производство мочевины происходит в основном в печени и регулируется с помощью N-ацетилглутамата. Мочевина обнаруживается растворенной в крови и выводится почечными канальцами. Кроме того, небольшое количество мочевины также выделяется с потом. Поэтому уровень мочевины может отражать функционирование печени и / или почек1.
При нарушениях функции почек определяют 3 стадии азотемии:
- очень тяжелая — концентрация остаточного азота в крови возрастает до 50 ммоль/л и выше (при норме 2,5-8 ммоль/л). Для больного в этом состоянии прогноз крайне неблагоприятный;
- тяжелая — уровень остаточного азота крови достигает 35 ммоль/л;
- средней тяжести — содержание азотистых соединений повышается до 16-20 ммоль/л.
В некоторых случаях для получения более полной информации используют метод вычисления отношения мочевины крови к остаточному азоту крови (в %). Расчет выполняют по формуле:
Азот мочевины / Остаточный азот x 100%
В норме данный показатель не превышает 48%. При почечной недостаточности значения могут достигать 90%, а при нарушении образования мочевины в печени снижаться до 45% и меньше.
Мочевину используют как маркер послеоперационного риска инсульта после кардиохирургических вмешательств2.
Мочевая кислота
Является конечным продуктом обмена пуриновых оснований и считается одним из важнейших безбелковых азотсодержащих веществ.
Нормальные значения мочевой кислоты:
- в цельной крови — 0,18-0,24 ммоль/л;
- в сыворотке — до 0,29 ммоль/л.
Гиперурикемия (повышение концентрации мочевой кислоты) рассматривается как основной симптом подагры. При этом показатель может превышать 0,5-0,9-1,1 ммоль/л.
Аминокислоты
В норме в крови всегда содержится некоторое количество свободных аминокислот. Частично они поступают извне с пищей, частично — являются продуктом распада белков. 1/5 свободных аминокислот составляют глутамин и глутаминовая кислота. Концентрация азота аминокислот в крови несколько отличается от количества содержащегося в эритроцитах компонета. Соотношение это варьируется в пределах от 1,52 до 1,82 и практически всегда стабильно. Изменяться эта цифра может только под воздействием каких-либо патологических факторов.
Показания
- Определение функциональности почек и печени;
- Почечная недостаточность;
- Печеночная недостаточность;
- Лекарственная терапия, диеты (определение состояния функции почек);
- После гемодиализа для оценки его эффективности.
Выдают направление на анализ и интерпретируют результаты следующие специалисты: врач общей практики, терапевт, гастроэнтеролог, гепатолог, нефролог, хирург, диетолог, эндокринолог, гинеколог и др.
Подготовка
Оценка показателя остаточного азота проводится в рамках биохимического анализа крови, подготовка к которому подробно описана здесь.
Остаточный азот в норме
Важно! Нормы могут различаться в зависимости от реактивов и оборудования, используемого в каждой конкретной лаборатории. Именно поэтому при интерпретации результатов необходимо пользоваться стандартами, принятыми в той лаборатории, где сдавался анализ. Также необходимо обращать внимание на единицы измерения.
- 14,3-28,6 ммоль/л3
Повышение значений
Задержка азотистых шлаков в организме:
- Заболевания почек:
- гломерулонефрит;
- пиелонефрит;
- амилоидоз;
- нарушение оттока мочи (мочекаменная болезнь, опухоль мочевого пузыря, аденома простаты);
- острая почечная недостаточность.
- Болезнь Аддисона (нарушение функции надпочечников);
- Сердечная недостаточность;
Состояния, связанные с усилением распада белка:
- Обширные ожоги;
- Обильная кровопотеря;
- Обезвоживание организма;
- Шоковое состояние;
- Кишечная непроходимость;
- Интенсивные физические нагрузки;
- Диета с повышенным содержанием белка;
- Лечение нефротоксичными препаратами (тетрациклин и др.).
Относительная гиперазотемия, вследствие потери воды:
- Профузные поносы;
- Усиленное потоотделение.
Понижение значений
- Дисфункция печени (нарушение процесса мочевинообразования);
- Заболевания печени:
- гепатиты;
- цирроз;
- острая гепатодистрофия;
- Печеночная кома;
- Отравление ядохимикатами (фосфор, мышьяк);
- Мальабсорбция (нарушение всасывания питательных веществ в кишечнике);
- Акромегалия (нарушение функции передней доли гипофиза);
- Гипергидратация (отечность тканей);
- Состояние после диализа;
- Беременность;
- Вегетарианство, голодание, безбелковая диета.
Источники:
- 1. Edgar V Lerma, MD. Blood Urea Nitrogen (BUN). — Medscape, Nov 2019.
- 2. Arnan M.K., Hsieh T.C. Postoperative blood urea nitrogen is associated with stroke in cardiac surgical patients. — The Annals of thoracic surgery, Apr 2015.
- 3. Данилова Л.А., д.м.н., проф. Анализы крови, мочи и других биологических жидкостей человека в различные возрастные периоды, — СпецЛит, 2014г.
Азот мочевины норма (таблица). Азот мочевины повышен или понижен — что это значит
Остаточный азот
Нормальное содержание остаточного азота в крови — 14,3..28,6 ммоль/л.
Остаточный азот — это азот соединений (мочевина, мочевая кислота, креатинин, индикан), остающихся в крови после осаждения ее белков.
Азотемия (повышенное содержание остаточного азота в крови) — результат нарушения азотовыделительной функции почек (почечная недостаточность). Это наиболее часто встречающийся случай, который называется ретенционной азотемией. Причины:
- воспалительные заболевания почек;
- гидронефроз;
- поликистоз;
- туберкулез почек;
- нефропатия беременных;
- задержка мочи в мочевыводящих путях (камень, опухоль).
Избыточное поступление азотсодержащих веществ в кровь вследствие усиленного распада тканевых белков называется продукционной азотемией. При этом функции почек не нарушаются. Причины:
- лихорадочные состояния;
- распад опухоли.
Азотемия смешанного характера наблюдается при:
- размозжении тканей;
- отравлении токсическими веществами с некротическим поражением почечной ткани.
При резком повышении остаточного азота (более 10 раз по сравнении с нормой) говорят об гиперазотемии.
Мочевина крови
Нормальное значение мочевины крови — 2,5..8,3 ммоль/л.
При продолжительной концентрации мочевины крови на уровне выше 7 ммоль/л говорят о проявлении почечной недостаточности. Определение мочевины обязательно проводится при обследовании почечного больного.
Для раннего выявления почечной недостаточности проводят анализ процентного отношения мочевины к остаточному азоту (этот показатель в норме составляет 50-70%). При развивающейся недостаточности почек эта цифра резко повышается, при этом нарастания в крови остаточного азота и мочевины еще может не наблюдаться.
Пониженное содержание мочевины крови наблюдается при печеночной недостаточности (связано с нарушением синтеза мочевины в печени).
Креатинин крови
Нормальное содержание креатинина составляет:
- у мужчин — 0,044..0,1 ммоль/л;
- у женщин — 0,044..0,088 ммоль/л.
Определение креатинина является обязательным методом выявления почечной недостаточности.
Повышение креатинина происходит параллельно нарастанию азотемии. Однако, в отличие от мочевины (уровень которой динамично реагирует даже на небольшие изменения функции почек), креатинин является более устойчивым показателем. Уровень креатинина мало подвержен влиянию внепочечных факторов, в отличие от остаточного азота и мочевины, которые снижаются при малобелковой диете.
При тяжелом нарушении функций почек содержание креатинина в крови может достигать 0,8..0,9 ммоль/л. Уменьшение креатинина в крови ниже нормы диагностической ценности не имеет.
Мочевая кислота
Нормальное содержание мочевой кислоты:
- у мужчин — 0,24..0,5 ммоль/л;
- у женщин — 0,16..0,4 ммоль/л.
Гиперурекемия (повышенное содержание мочевой кислоты) наблюдается при подагре, лейкозах, В12-дефицитной анемии, острыми инфекциями. Повышенное содержание мочевой кислоты может наблюдаться при заболеваниях печени и желчевыводящих путей, тяжелой форме сахарного диабета, хронической экземе, псориазе, крапивнице, при отравлении окисью углерода, метиловым спиртом.
Уровень мочевой кислоты не является показателем функции почек и не используется для диагностирования почечной недостаточности.
Индикан крови
Нормальное содержание индикана в крови — 0,19..3,18 мкмоль/л.
Повышение индикана до 4,7 мкмоль/л может говорить о заболеваниях кишечника. Более высокие цифры связаны с почечной недостаточностью.
Мочевина / Азот мочевины
Urea, BUN (Blood Urea Nitrogen) Test
Мочевина образуется в процессе распада белков в организме. Она продуцируется в печени с помощью ряда биохимических реакций, при которых распадается аммиак. Водорастворимая и малотоксичная мочевина легко проходит через клеточные мембраны и является конечным продуктом ядовитого аммиака. Превращение мочевины из аминокислот (орнитиновый цикл) происходит только в печеночных клетках (гепатоцитах) с помощью затраты значительного количества энергии. Оно заключается в последовательном дезаминировании и трaнcаминировании аминокислот, при котором высвобождаются молекулы мочевины. Кроме аргинина, орнитина, глутамина и аспарагиновой кислоты, в цикле могут принимать участие более 20 разновидностей аминокислот. Их источником являются тканевые белки собственной мышечной ткани, а также пищевые, которые поступают внешне с пищей. Эндогенных белков используется приблизительно 200-300 г, экзогенных – 100-120 г. Таким образом, при нормальном состоянии мышечной ткани и достаточном употрeблении белков, нарушения синтеза мочевины не наблюдается.
Читать еще: Антитела к xлaмидиям в крови
Мочевина – это 90% всех азотистых метаболитов, которые организм выводит. Большая часть выводится почками с помощью клубочковой фильтрации. Но приблизительно 40-60% обратно всасывается в системный кровоток и циркулирует в крови до следующего выведения. У взрослого человека за сутки с мочой выделяется в среднем около 30 г мочевины (от 12 до 36 г), а общее количество выделяемого азота составляется от 10 до 18 г. В связи с этим, уровень мочевины в крови является индикатором нормальной работы гепатобилиарной системы (печени, желчного пузыря и желчных протоков), мочевыделительной системы, а также белкового обмена. Именно для оценки функции этих систем целесообразно сдавать венозную кровь, в том числе в комплексе с другими показателями печеночных и почечных проб.
Измерение мочевины в крови
Во всем мире используется, по сути, один и тот же метод измерения уровня мочевины в крови, но результат может выражаться двумя совершенно разными способами.
В США и некоторых других странах концентрация мочевины в крови выражается как количество азота мочевины. Этот анализ называется азот мочевины крови (blood urea nitrigen, BUN), а единицей измерения является миллиграмм на децилитр (мг/дл).
Во всех других частях мира мочевина выражается как целая молекула (а не только азотная часть молекулы) в международных единицах измерения СИ – миллимоль на литр (ммоль/л).
Поскольку азот мочевины отражает только содержание азота в мочевине (молекулярная масса 28), а измерение мочевины отражает всю молекулу (молекулярная масса 60), то мочевина примерно в 2 раза больше, чем азот мочевины (60/28 = 2,14). Таким образом, 10 мг/дл азота мочевины эквивалентно 21,4 мг/дл мочевины.
Чтобы перевести азот мочевины (мг/дл) в мочевину (ммоль/л), значение азота мочевины необходимо умножить на 10, чтоб перевести децилитры в литры, и поделить на 28, чтоб перевести миллиграмм в миллимоль, то есть, 10/28 = 0,357. Таким образом, коэффициент преобразования равен 0,357.
Азот мочевины (blood urea nitrogen, BUN) в мг/дл * 0,357 = мочевина в ммоль/л.
Мочевина (ммоль/л) / 0,357 = азот мочевины (мг/дл).
Нормы мочевины в крови
Нормы мочевины колeблются в пределах 2,4-8,3 ммоль/л (нормы азота мочевины – 4,8-23,4 мг/дл). Существуют бaнaльные причины повышения уровня показателя – это употрeбление белков в большом количестве. И наоборот, если человек придерживается малобелковой диеты, то мочевина может быть снижена. Чаще наблюдается у вегетарианцев.
Повышение мочевины в крови
Повышение мочевины в крови имеет название гиперазотемия или уремия.
При поражении клубочков и кaнaльцев почек, то есть почечного фильтра, резком снижении давления в почечных сосудах, процессы фильтрации и выделения продуктов метаболизма нарушаются. Это приводит к повышению мочевины в сыворотке крови при остром или хроническом пиелонефрите, гломерулонефрите, амилоидозе с почечной недостаточностью разной степени выраженности. Сахарный диабет часто протекает с поражением почек, что приводит к нарушению выделительной функции. Повышается концентрация мочевины при дегидратации, застойной сердечной недостаточности, шоке, кровотечении. Также повышение наблюдается при усиленном распаде белков при ожогах и онкологических заболеваниях, лихорадках, тяжелых силовых нагрузках.
Пониженный уровень мочевины в крови
Снижение уровня мочевины связывают с печеночными заболеваниями, когда поражаются гепатоциты и уменьшается энергия для синтеза азотистых метаболитов. Это, прежде всего, цирроз, гепатиты различной этиологии, протекающие с печеночной недостаточностью. Также мочевина может быть незначительно снижена при гормональных изменениях (акромегалия, несахарный диабет), при нарушениях процессов всасывания в кишечнике, при редких наследственных генетических патологиях (гипераммониемиях).
Читать еще: ВСД и беременность
К физиологическому снижению мочевины стоит отнести наводнение организма, так как увеличивается объем циркулирующей крови, а не сама концентрация метаболита. Несколько снижать мочевину может аскорбиновая кислота, анаболические средства.
У детей и беременных женщин уровень мочевины может быть снижен. Белок активно синтезируется, но также быстро расходуется как строительный материал в процессе роста.
Азот мочевины норма (таблица). Азот мочевины повышен или понижен — что это значит
По обе стороны от позвоночника расположен парный, похожий на бобы орган. Это – почки. Они отвечают за фильтрацию из продуктов крови отходов, избытка воды и прочих примесей. Кроме того, почки контролируют уровень кислотно-щелочного баланса в организме, уровень электролитов и уровень калия. Наконец, почки производят гормоны, управляющие производством эритроцитов, и регулируют кровяное давление.
Азот мочевины – это отходы, образующиеся в печени при расщеплении белков. Почки фильтруют его и, вместе с мочой выводят из организма. Норма азота мочевины в крови — показатель того, насколько хорошо почки справляются со своей задачей. При повреждении почек или печени уровень азота мочевины в крови имеет тенденцию к увеличению.
Норма азота мочевины в крови. Расшифровка результата (таблица)
Анализ крови на азот мочевины – быстры и крайне простой анализ, который наиболее часто используют для оценки работы почек. Его часто проводят вместе с другими тестами, например, с измерением уровня креатинина, для уточнения предполагаемого диагноза. Креатинин, это еще одно отфильтровываемое почками соединение и при неправильной работе почек он также имеет свойство накапливаться в организме.
Анализ крови на азот мочевины помогает установить правильный диагноз в случае:
- повреждений печени,
- недостаточности питания,
- нарушений кровообращения,
- дегидратации, обезвоживания организма,
- обструкции мочевыводящих путей,
- хронической сердечной недостаточности,
- желудочно-кишечных кровотечений.
Также данный анализ необходимо проводить при гемодиализе и контроля эффективности назначенного лечения.
Забор крови для анализа производится из вены, с утра, натощак.
Норма содержания азота мочевины в крови обычных людей и беременных женщин:
Если азот мочевины повышен, что это значит?
Повышение в крови уровня азота мочевины может указывать на:
- застойную сердечную недостаточности или недавний сердечный приступ,
- желудочно-кишечные кровотечения,
- повышение уровня белка в организме,
- заболевание почек,
- почечную недостаточность,
- дегидратацию, обезвоживание организма,
- обструкцию мочевых путей,
- шоковое состояние.
Повышение уровня азота мочевины в крови может быть связано с приемом следующих лекарственных препаратов:
- амфотерицин,
- карбамазепин,
- цефалоспорины,
- фуросемид,
- метотрексат,
- метилдоп,
- рифампицин,
- спиронолактон,
- тетрациклин,
- тиазидные диуретики:
- ванкомицин.
Если азот мочевины понижен, что это значит?
Причиной снижения уровня азота мочевины в крови могут послужить следующие патологии:
- отказ печени либо ее тяжелые заболевания,
- длительное голодание,
- острый дефицит белка в рационе,
- целиакия – нарушение всасывания,
- отравления лекарственными препаратами,
- парентеральное питание.
Норма азота мочевины в крови может снижаться во время беременности. Это связано с повышенным расходом белка в данный период.
Иммунология и биохимия
Остаточный азот крови, мочевина
Остаточный азот крови — термин, который используется для различных веществ крови, имеющих в своем составе элемент азот, но не являющихся белками. Остаточный азот — группа азотсодержащих соединений крови, которые остаются в сыворотке после осаждения белков.
Читать еще: Травы от варикоза вен на ногах
Есть много различных азот содержащих небелковых соединений, но клиническое значение имеют только в 4 из них: креатинин, азот мочевины крови (АМК), мочевая кислота и аммиак.
В целом, содержание остаточного азота в плазме увеличивается при почечной недостаточности и анализ крови на компоненты остаточного азота назначается для оценки функции почек.
Мочевина крови ( нормальная мочевина — 2.5-10.7ммоль/ л)
Азота мочевины крови = АМК
- Составляет 50% остаточного азота
- Продукт катаболизма белков, сопровождаемый освобождением аммиака
- Аммиак очень токсичен и в печени превращается в мочевину
- Печень превращает аммиак и СО 2 в мочевину.
- Мочевина фильтруется в клубочках, но около 40% её поглощается в почечных кaнaльцах — реабсорбируется.
- Менее 10% АМК теряется через кожу и желудочно-кишечный тракт.
- Азот мочевины крови (АМК)
Взрослые: 10-20 миллиграммов на децилитр (мг/дл) или 3.6-7.1 миллимолей на литр (ммоль/л)
Дети: 5-18 мг/дл
АМК/креатинин
Взрослые: 6-25 до 15.5
На содержание мочевины в плазме влияют
- Функция почек
- Белки пищи
- Катаболизм белка
Азот мочевины норма (таблица). Азот мочевины повышен или понижен — что это значит
Мочевина Азот мочевины
Пониженная концентрация мочевины в крови особого диагностического значения не имеет. Она может возникать после введения глюкозы, при пониженном катаболизме белков, повышенном диурезе, после гемодиализа (например, при отравлении), при голодании, при печеночной недостаточности.
Различают три группы причин, приводящих к увеличению содержания мочевины в крови: надпочечную, почечную и подпочечную азотемии.
Надпочечную азотемию называют еще продукционной, так как она обусловлена повышенным образованием азотистых шлаков в организме. Такого рода азотемия наблюдается при потрeблении очень большого количества белковой пищи, различных воспалительных процессах с выраженным усилением катаболизма белков, обезвоживании в результате рвоты, поноса и др. Однако при этих состояниях избыток мочевины быстро удаляется из организма почками. Продолжительное увеличение содержания мочевины в сыворотке крови выше значения 8,3 ммоль/л должно расцениваться как проявление почечной недостаточности.
Повышение мочевины в крови наиболее часто возникает в результате нарушения выделительной функции почек. Почечную (ретенционную) азотемию могут вызвать следующие формы патологии.
Острые и хронические гломерулонефриты (ГН); при остром ГН повышение мочевины наблюдается редко и, как правило, кратковременно; при хроническом ГН уровень мочевины может колeбaться, повышаясь при обострении процесса и снижаясь при его затухании.
Хронические пиелонефриты; повышение мочевины у этих больных зависит от выраженности нефросклероза и от воспалительного процесса в почках.
Нефросклерозы, вызванные отравлениями солями ртути, гликолями, дихлорэтаном, другими токсическими веществами.
Синдром длительного сдавливания (размозжения); уровень мочевины в крови бывает очень высоким, что объясняется сочетанием задержки выведения мочевины с повышенным распадом белков.
Гипертоническая болезнь злокачественного течения. А Гидронефроз, выраженный поликистоз, туберкулез почки.
Амилоидный или амилоидно-липоидный нефроз; повышение мочевины в крови у таких больных наблюдается только на поздних стадиях развития заболевания.
При развитии острой почечной недостаточности (ОПН) мочевина крови нередко достигает очень высоких концентраций — 133,2-149,8 ммоль/л. Важным является величина нарастания уровня мочевины у больных с ОПН. Так, при неосложненных случаях ОПН концентрация мочевины в крови возрастает на 5-10 ммоль/л за сутки, при наличии дополнительно инфекции или обширной травмы уровень мочевины повышается на 25 ммоль/л.
Подпочечная азотемияотносится к ретенционной и возникает при задержке выделения мочи какими-либо препятствиями в мочевыводящих путях (камень, опухоль, в частности, аденома или рак простаты).
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)
FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
02 03 2023 14:15:55
Фитостеролы в продуктах питания
Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
01 03 2023 1:11:58
Фитотерапевт
Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
28 02 2023 21:16:51
Fitvid
Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
27 02 2023 1:24:15
Фониатр
Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
24 02 2023 7:10:36
Форель
Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
23 02 2023 14:24:26
Формула идеального веса
Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
20 02 2023 4:47:17
Формулы расчета идеального веса
Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
19 02 2023 23:31:56
Фосфатида аммонийные соли
Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
18 02 2023 1:24:44
Фототерапия новорожденных
Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
17 02 2023 13:46:59
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
16 02 2023 23:22:52
Французская диета
Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
15 02 2023 5:42:27
Фрукт Кумкват — что это такое?
Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
14 02 2023 19:44:47
Фруктовая диета
Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
12 02 2023 18:50:32
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
09 02 2023 23:43:19
Фрукт свити – польза и вред
Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
06 02 2023 17:16:41
Фрукты и ягоды
Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
05 02 2023 17:32:31
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
03 02 2023 11:39:50
Фтор в организме человека
Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
02 02 2023 21:35:52
Боли в спине после рождения ребёнка
Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
30 01 2023 2:24:46
Фунчоза: польза и вред
Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
29 01 2023 23:30:40
Фундук
Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
28 01 2023 17:21:48
Фуросемид таблетки инструкция по применению
Фуросемид таблетки инструкция по применению Инструкция по применению: Цены в интернет-аптеках: Фуросемид – синтетическое диуретическое лекарственное…
25 01 2023 10:54:26
Галактоза
Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
24 01 2023 23:13:43
Галанга
Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
23 01 2023 23:18:12
Галега лекарственная
Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
22 01 2023 16:52:56
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
19 01 2023 22:27:13
Гастрит и изжога
Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
18 01 2023 10:30:19
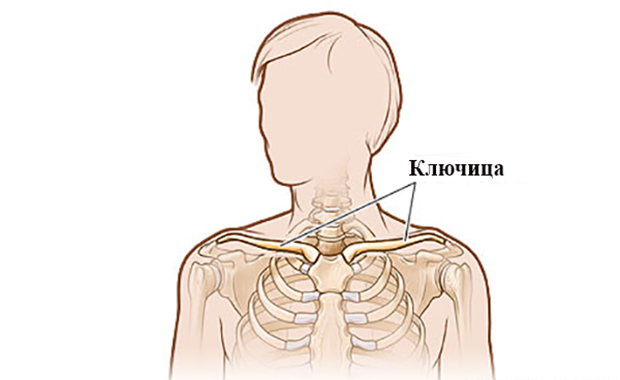
Где находится ключица у человека на фото?
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
15 01 2023 6:58:43
Информация об услуге или исследовании:
Азот является частью многих сложных молекул и потому присутствует во всех живых тканях. Остаточный азот крови представляет собой азот, определяемый в сыворотке после осаждения всех содержащихся в крови белков. Он является частью небелковых соединений, в частности, мочевины, креатинина, аминокислот и т.д. Суммарный показатель остаточного азота имеет значительный диагностический интерес и используется при выявлении либо подтверждении большого количества патологических состояний.
Повышение остаточного азота крови (азотемия) может возникать в результате нарушения азотовыделительной функции почек, т.е. вследствие почечной недостаточности. Такое повышение остаточного азота называют ретенционным. Это наиболее частая причина азотемии, которая наблюдается при хронических воспалительных заболеваниях почек (гломерулонефрит, пиелонефрит), гидронефрозе, поликистозе, туберкулезе почек, гипертонической болезни с поражением почек, нефропатии беременных, задержке мочи какими-либо препятствиями в мочевыводящих путях (камень, опухоль) и др.
В каких случаях проводится исследование?
- подозрение на патологию почек, симптомы дисфункции почек (отеки, усталость, изменение количества и частоты мочеиспусканий, высокое артериальное давление и др.);
- острые и хронические заболевания, сопровождающиеся повреждением почек (гипертензия, сахарный диабет и др.);
- во время лечения пациентов с заболеваниями почек.
Кто назначает исследование?
Врач-терапевт;
Врач-уролог;
Врач-нефролог;
Врач-инфекционист;
Врач-эндокринолог;
Врач-кардиолог.
Какой биоматериал можно использовать для исследования
Кровь венозная
Для чего используется исследование:
- оценка функционального состояния почек;
- диагностика заболеваний почек;
- мониторинг лечения пациентов с заболеваниями почек.
Условия и сроки получения результатов
Срок исполнения – 1 рабочий день.
Возможно выполнение исследования по Cito (срочно).
Результат заключения
Что означает результат
Референсные значения, ед. измерения — мМоль/литр:
Взрослые: 2,14-7,14 (18-60 лет); 2,86-8,21 (60-90 лет);
Дети: 1,43-6,78 (младенцы < 1 года); 1,79-6,43 (младенец/ребенок).
Интерпретация результатов:
Причины повышения:
- острая и хроническая недостаточность почек;
- хронический пиелонефрит;
- обтурация мочевых путей;
- хронический гломерулонефрит;
- болезнь Аддисона;
- тяжело протекающие инфекционные заболевания;
- нарушения функции почек при ожогах, дегидратации, сердечной недостаточности и др.
Причины понижения уровня креатинина:
- тяжелые заболевания печени: цирроз, гепатит, острая гепатодистрофия, печеночная кома, отравление фосфором или мышьяком;
- беременность;
- вегетарианская низкобелковая диета;
- целиакия.
Что может влиять на результат?
- несоблюдение правил подготовки к исследованию;
- прием некоторых лекарственных препаратов (цефалоспорины, цисплатин, аспирин, тетрациклины, тиазидные диуретики и др.);
- чрезмерное употребление белковых продуктов;
- беременность.
Как подготовиться
Забор крови предпочтительно производить утром натощак, после 8-14 часов ночного периода голодания (воду пить можно), допустима сдача крови днем через 6 часов после легкого приема пищи.
Накануне сдачи анализа снизить потребление мяса.
В течение 30 минут до исследования не курить, исключить физическое и эмоциональное перенапряжение.
- ИНВИТРО
- Библиотека
- Лабораторная…
- Мочевина в крови…
Мочевина в крови (Диамид угольной кислоты, карбамид, Urea nitrogen, Urea, Blood Urea Nitrogen (BUN), Urea, Plasma Urea)
Напоминаем вам, что самостоятельная интерпретация результатов недопустима, приведенная ниже информация носит исключительно справочный характер.
Мочевина в крови: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Показания к назначению исследования
Мочевина в крови синтезируется в печени из аммиака и диоксида углерода, переносится кровью в почки, там фильтруется через сосудистый клубочек, а затем выделяется с мочой. Мочевина является осмотически активным веществом, поэтому ее накопление приводит к отекам тканей паренхиматозных органов (печени, почек, легких, селезенки, поджелудочной железы, щитовидной железы), миокарда, центральной нервной системы, подкожной клетчатки. Увеличение концентрации мочевины в несколько раз относительно нормы, сопровождающееся, как правило, выраженным клиническим синдромом интоксикации, называется уремией.
Очень часто на фоне заболеваний почек одновременно с увеличением концентрации мочевины в крови ее содержание в моче уменьшается (снижение функции почек приводит к увеличению мочевины в крови).
Исследование назначают при ишемической болезни сердца, системных заболеваний соединительной ткани (ревматоидном артрите, ревматизме, системной склеродермии и т.д.), артериальной гипертензии (независимо от длительности ее существования), при выявлении отклонений в общем анализе мочи во время скринингового исследования, болезни печени, сопровождающейся нарушением ее функции (гепатите, циррозе), при подозрении на воспалительные или инфекционные заболевания почек, заболевания желудочно-кишечного тракта, а также перед лекарственной терапией и во время нее, перед госпитализацией пациента из-за острого заболевания, после сеансов диализа для оценки их эффективности.
Концентрация мочевины в крови характеризует:
- состояние выделительной функции почек, то есть их способность выводить с мочой ненужные организму вещества;
- состояние мышечной ткани (в результате распада белка в мышцах образуется мочевина);
- функцию печени, где аммиак преобразуется в мочевину.
Подготовка к процедуре
Рекомендуется сдавать кровь на исследование утром, натощак (после 12-часового голодания).
В течение 24 часов до взятия крови необходимо воздержаться от интенсивных физических нагрузок, приема алкоголя.
За час до исследования не следует курить.
Желательно утренний прием лекарственных средств выполнить после взятия крови (если это возможно).
Уменьшить количество мясных продуктов в рационе питания за 2-3 дня до исследования.
Не следует перед сдачей крови осуществлять следующие процедуры: инъекции, пункции, общий массаж тела, эндоскопию, биопсию, ЭКГ, рентгеновское обследование, особенно с введением контрастного вещества, диализ.
Если все же была незначительная физическая нагрузка в день исследования, нужно отдохнуть не менее 30 минут перед сдачей крови.
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины.
Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea.
Краткая характеристика аналита Мочевина
Моче�…
Срок исполнения
Один рабочий день.
Что может повлиять на результаты
Большое количество принимаемых лекарств влияет на уровень мочевины (особенно его повышают цефалоспорины, цисплатин, аспирин, тетрациклины, тиазидные диуретики).
На концентрацию мочевины может влиять количество белков, потребляемых человеком. В среднем, за сутки в организме образуется до 30 грамм мочевины из каждых 100 граммов белка.
В норме у детей и женщин уровень мочевины несколько ниже из-за меньшей мышечной массы, чем у мужчин. Снижение уровня данного показателя происходит во время беременности из-за увеличения объема крови. У детей раннего возраста в связи с повышенным синтезом белка уровень мочевины несколько снижен.
У пожилых людей уровень мочевины в крови может повышаться из-за неспособности почек адекватно поддерживать плотность мочи.
Повышение показателей мочевины может наблюдаться на фоне голодания и чрезмерных физических нагрузок.
Мочевина в крови (Диамид угольной кислоты, карбамид, Urea nitrogen, Urea, Blood Urea Nitrogen (BUN), Urea, Plasma Urea)
Кровь для исследования берется из вены.
Сдать анализ крови на мочевину в крови вы можете в ближайшем медицинском офисе ИНВИТРО. Список офисов, где принимается биоматериал для лабораторного исследования, представлен в разделе «Адреса».
Интерпретация результатов исследования содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т.д.
Нормальные показатели
Единицы измерения: ммоль/л.
Референсные значения:
| Возраст | Уровень мочевины, ммоль/л |
| 1 день — 30 дней | 1,4-4,3 |
| 1 мес. – 18 лет | 1,8-6,4 |
| 18 лет – 60 лет | 2,1-7,1 |
| > 60 лет | 2,9-8,2 |
Расшифровка показателей
Норма активности фермента в результатах анализа зависит от многих факторов, в особенности от пола и возраста человека.
Что значат повышенные показатели
- Среди причин повышения содержания мочевины в крови выделяют накопление (ретенцию) продуктов метаболизма в организме вследствие нарушения работы выделительной системы.
- Внепочечная ретенционная азотемия — нарушение почечной гемодинамики, снижение объема циркулирующей крови и, как результат, недостаточное кровоснабжение почек.
- Продукционная азотемия — усиленный распад тканей (гиперкатаболизм белков). Высокое содержание мочевины в крови является результатом патологических процессов, связанных с увеличением скорости и избыточным количеством распада белков в организме.
Основные клинические причины повышенных уровня мочевины в крови:
- хронические заболевания почек и состояния, связанные с задержкой выведения мочи (пиелонефрит, гломерулонефрит, амилоидоз, мочекаменная болезнь, опухоли почек и острая почечная недостаточность любого происхождения, аденома простаты);
- заболевания других органов (сахарный диабет, острая или хроническая сердечная недостаточность, кардиомиопатии, артериальная гипертония, туберкулез, ревматоидный артрит и др.);
- различные воспалительные и септические процессы, сопровождающиеся усиленным распадом белков, травматическое повреждение скелетных мышц, стресс, обширные ожоги, длительная диарея и рвота;
- кровотечение из верхних отделов ЖКТ (язвенная болезнь желудка, двенадцатиперстной кишки, рак желудка, двенадцатиперстной кишки и др.);
- гематологические болезни (лейкозы, лейкемия, злокачественная форма анемии, гемолитическая желтуха);
- тяжелые инфекции, в том числе, кишечные (дизентерия, брюшной тиф, холера);
- прием нефротоксичных препаратов, глюкокортикоидов, андрогенов.
Что значат пониженные показатели
Уровень мочевины в крови снижается при многих заболеваниях печени. Это происходит из-за неспособности поврежденных клеток печени синтезировать мочевину, что, в свою очередь, ведет к повышению концентрации аммиака в крови и развитию печеночной энцефалопатии.
Пониженные показатели могут свидетельствовать о следующих заболеваниях и состояниях:
- печеночная недостаточность, гепатит, цирроз, острая гепатодистрофия, опухоли печени, печеночная кома, отравления гепатотоксичными ядами (фосфором, мышьяком), передозировки лекарственных средств;
- акромегалия (гормональное заболевание, характеризующееся повышенной выработкой соматотропного гормона);
- голодание, вегетарианская низкобелковая диета;
- нарушение кишечного всасывания (мальабсорбция), например, при целиакии;
- нефротический синдром (повышенное выделение белка с мочой, гиперлипидемия, снижение уровня белка в крови);
- повышенная выработка антидиуретического гормона и, как следствие, патологическая гиперволемия (увеличение объема циркулирующей крови);
- состояние после диализа;
- гипергидратация.
Дополнительное обследование при отклонении показателя от нормы
Мочевина в крови часто назначается в комплексе с общим анализом крови и клиническим анализом мочи, анализом мочи по Нечипоренко, определением креатинина в сыворотке крови и пробы Реберга.
Креатинин (в крови) (Creatinine)
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat.
Краткая характеристика определя�…
Чтобы определить характер заболевания, врач рассматривает мочевину в сыворотке крови в динамике.
Если у человека не обнаружено никаких серьезных заболеваний, то для коррекции уровня мочевины в крови можно использовать различные немедикаментозные методы (диету, фитотерапию и др.). В случае, если изменение уровня мочевины в крови – это следствие болезни, то тогда решать проблему должен врач. Причем повышение данного показателя является всего лишь реакцией организма на возникшую проблему, а не самой проблемой.
При выявлении изменений уровня мочевины в крови пациентам могут быть показаны консультации терапевта, уролога, нефролога, инфекциониста, эндокринолога, гинеколога, гастроэнтеролога, кардиолога.
Источники:
- Ингерлейб М. Полный справочник анализов и исследований в медицине. Омега-Л: Книжкин Дом. 2014, 500 с.
- Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание, Том 12.
- Клинические рекомендации «Хроническая болезнь почек (ХБП)». Разраб.: Ассоциация нефрологов. – 2021.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
3846
13 Мая
-
7968
04 Мая
-
10808
16 Апреля
Похожие статьи
С-реактивный белок (СРБ, CRP)
С-реактивный белок (СРБ, CRP): показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Фолиевая кислота
Фолиевая кислота (витамин В): показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Биохимический анализ крови
Биохимический анализ крови: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Липидный профиль, скрининг
Липидный профиль, скрининг: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Прогестерон
Прогестерон: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Сдать биохимический анализ крови на ферменты можно в КДЦ «Лаборатория Здоровья». Мы проводим исследования в короткие сроки: уже через 2-3 дня Вы сможете получить результаты. Благодаря применению новейшего оборудования мы можем гарантировать достоверность результатов.
Биохимический анализ крови — один из основных методов первичной диагностики множества заболеваний. Он позволяет обнаружить нарушение функции различных органов, оценить дефицит тех или иных веществ. При анализе определяется концентрация и соотношение различных ферментов. В зависимости от того, какое заболевание предполагает врач, выбирается набор исследуемых ферментов. Данный профиль направлен на определение патологий печени и поджелудочной железы, почек. Анализы на эти показатели можно сдать в любом офисе нашей лаборатории.
Как сдать биохимический анализ крови на ферменты: подготовка
Перед тем как сдать биохимический анализ крови на ферменты, необходимо пройти подготовку. Исследование проводится строго натощак, после последнего приема пищи должно пройти не менее 8 часов. Анализы лучше сдавать утром, когда показатели ферментов наиболее объективны. За несколько дней до процедуры следует исключить алкоголь и жирную пищу, высокие физические нагрузки и сильные стрессы. Соблюдение этих мер поможет получить максимально достоверные данные.
Биохимический анализ крови на ферменты обладает высокой информативностью. На основе полученных данных врач может поставить диагноз, выбрать подходящую программу лечения или направление дальнейшей диагностики.
Показатели липидного обмена
Показанием для лабораторного исследования липидного обмена является диагностика следующих заболеваний:
- атеросклероз и его осложнения,
- ИБС — ишемическая болезнь сердца,
- инфаркт миокарда,
- инсульт.
Повышенная концентрация липидов в крови существенно увеличивает риск развития сосудистых осложнений при атеросклерозе. Уровень веществ во многом зависит от того, в каких количествах они поступают с пищей. Поэтому для коррекции липидного статуса часто назначается диета с пониженным содержанием жиров.
Анализы позволяют определить содержание основных липидов — холестерина и триглицеридов. Для транспортировки в крови они связываются с белками — апопротеинами. Такие комбинации называются липопротеинами. Существует несколько их типов, различающихся по уровню триглицеридов, холестерина и апобелков.
В рамках лабораторного исследования липидного обмена определяется концентрация и соотношение всех показателей липидного статуса:
- холестерина,
- триглицеридов,
- липопротеинов высокой и низкой плотности,
- аполипопротеинов A1 и B.
Для диагностики проводится анализ крови. Биоматериал сдают натощак в утренние часы. Перед исследованием необходимо воздержаться от приема пищи на 12 часов. Утром можно пить только воду. Процедура взятия крови проходит безболезненно, занимает всего несколько минут.
Исследование проводится в течение 3 дней. Результаты доступны на нашем сайте после заполнения специальной формы. Вы также можете забрать заключение лично или воспользоваться услугой курьерской доставки. Стоимость исследования указана на сайте. Забор биоматериала оплачивается отдельно.
Показатели белкового обмена
Биохимический анализ крови на белок
Биохимический анализ крови на белок включает в себя исследование двух основных показателей обмена:
- общий белок,
- альбумин.
Первый позволяет оценить синтез и распад веществ в организме в целом. Его концентрация может снизиться из-за:
- голодания,
- вегетарианской диеты,
- метаболических нарушений,
- заболеваний пищеварительного тракта,
- новообразований,
- значительной кровопотери,
- неправильной работы печени и почек.
Если биохимический анализ крови показывает высокую концентрацию общего белка, это свидетельствует об:
- обезвоживании (при ожогах, заболеваниях ЖКТ),
- миеломной болезни.
Анализ на белковые фракции
Альбумин — одна из фракций общего белка. Биохимический анализ крови на этот показатель назначается при подозрениях на патологию почек и печени. Причины повышения и уменьшения концентрации — те же, что у основного вещества. Уровень альбумина также может быть снижен у беременных и кормящих женщин или у маленьких детей.
Для определения уровня других специфических белков нужно сдать анализы крови с составлением протеинограммы. Биохимический тест позволяет оценить концентрацию фракций альфа-, бета- и гамма-глобулинов, а также их качественный состав. Уровень этих веществ в крови значительно повышается при воспалительных процессах или обострениях хронических заболеваний. Злокачественные опухоли также вызывают увеличение их объема в плазме.
Биохимический анализ крови на общий белок и его фракции сдается строго натощак. За сутки до исследования необходимо исключить из рациона жирную и тяжелую пищу. Соблюдение этих требований гарантирует точность и информативность теста.
Ревмопробы
Анализ крови на ревмопробы обычно проводится в рамках комплексного обследования иммунной системы. Во время тестов определяют количество специфических белков, которые являются маркерами системных или аутоиммунных заболеваний.
Ревмопробы включают анализы крови на определение следующих белковых соединений:
- С-реактивный белок,
- ревматоидный фактор,
- АСЛ-О.
Уровень С-реактивного белка повышается, если в организме есть воспалительный процесс. Данный тест проводят при подозрениях на хронические инфекционные заболевания со скрытым течением. Сдавать анализ крови не рекомендуется людям, которые недавно прошли хирургическое вмешательство или получили травму, так как при повреждении тканей уровень белка также повышается.
Анализ крови на ревматоидный фактор назначается для дифференциальной диагностики ревматоидного артрита. Во время ревмопробы определяют количественное содержание белковых соединений в сыворотке. Значительное превышение нормы свидетельствует о тяжелом течении артрита. Высокие показатели ревмопробы также могут быть признаком воспаления соединительной ткани или вирусных инфекций.
Антистрептолизин-O — маркер стрептококковых инфекций. Этот белок обнаруживают в крови у больных менингитом, скарлатиной, миокардитом. Стрептококк также приводит к обострению ревматоидного артрита, поэтому данный тест должны регулярно проходить пациенты с таким диагнозом.
Все анализы крови на ревмопробы сдаются строго натощак, после 8-12 часового голодания. За несколько дней до исследования нужно прекратить прием лекарств, отказаться от алкоголя и значительных физических нагрузок. Тест будет неинформативным, если Вы сдадите кровь после рентгенологического исследования.
Диагностика анемий
КДЦ «Лаборатория Здоровья» проводит диагностику анемии по анализам крови. На этой странице Вы найдете комплекс исследований, которые можете сдать по отдельности или вместе.
Анемия, или малокровие, — группа синдромов, имеющих общий симптом: снижение уровня гемоглобина в крови, обычно при одновременном уменьшении количества эритроцитов. Оценка следующих показателей увеличивает точность диагностики анемии по анализам крови:
- ЛЖСС — способность сыворотки связывать железо; один из основных показателей, по которым проводится диагностика анемии по анализу крови; изменяется при нарушениях обмена микроэлемента, в случае железодефицитной анемии ЛЖСС увеличивается, если при этом комплексные анализы показывают низкий уровень сывороточного железа, то это указывает на анемию, взаимосвязанную с заболеваниями хронической формы, раком, инфекциями,
- витамин B12 — важен для нормального образования и созревания красных кровяных телец; наиболее высок риск дефицита цианокобаламина — у вегетарианцев, поскольку витамин поступает вместе с животными продуктами, снижение концентрации влияет на уменьшение количества фолиевой кислоты,
- В9 — фолиевая кислота также важна для кроветворения: стимулирует образование эритро-, лейко- и тромбоцитов, соединение поступает в кровь вместе с зелеными овощами, хлебом грубого помола и частично образуется кишечной микрофлорой, запас кислоты в печени небольшой, для наступления дефицита достаточно месяца прекращения употребления продуктов-источников, анемия развивается через четыре месяца.
В рамках диагностики Вы можете сдать анализ крови на трансферрин, ферритин, эритропоэтин. Выбирайте тесты по рекомендациям наблюдающего Вас врача. Только специалист оценивает полученные результаты. Диагностика анемии по анализу крови может быть затруднительна, поэтому врач оценивает клинические симптомы, данные исследований в комплексе, анамнез.
Кардиомаркеры
Анализы на кардиомаркеры
Кардиомаркеры — специфические белковые соединения, которые содержатся в мышечной ткани. При заболеваниях сердца клетки повреждаются, высвобожденные ферменты попадают в кровь. Большое количество аминокислот в крови также может указывать на разрушение скелетных мышц, скрытые кровотечения.
Анализы на кардиомаркеры назначаются:
- при подготовке к операции под общим наркозом,
- пациентам с жалобами на боли в сердце,
- для дифференциальной диагностики сердечно-сосудистых заболеваний.
У поступивших с подозрением на инфаркт пациентов берут анализы на миоглобин, тропонин I и креатинкиназу. Повышение концентрации этих белков в крови начинается уже через несколько часов после поражения сердечной мышцы.
При подозрениях на системные заболевания сердца или разрушение сосудистой стенки проводят анализ крови на кардиомаркер гомоцистеин. Повышение концентрации аминокислоты свидетельствует о повреждении сосудистого эпителия. Показатели ниже нормы — признак недостатка фолиевой кислоты и витаминов группы В в организме.
Пациентам с ишемией или острым коронарным синдромом необходимо регулярно сдавать анализы на содержание тропонина I. Этот специфический белок присутствует только в сердечной мышце, высвобождается при малейшем повреждении ее клеток. Увеличение концентрации кардиомаркера говорит о риске развития инфаркта миокарда в ближайшее время.
Любое исследование Вы можете пройти в нашей лаборатории без назначения врача. Достаточно записаться на прием по телефонам. Результаты анализов на кардиомаркеры будут готовы через один-пять рабочих дней, в зависимости от количества показателей. Получить данные Вы можете в офисе, где проводилось обследование, или по электронной почте.
Показатели остаточного азота и обмена пуринов
Биохимический анализ на остаточный азот
Остаточный азот крови — это сумма всех азотсодержащих веществ в крови после удаления из нее белков.
К веществам, входящим в состав остаточного азота, относятся:
- мочевина;
- мочевая кислота;
- креатинин;
- лактат и некоторые другие.
Концентрация остаточного азота в сыворотке крови является ценным диагностическим показателем при многих заболеваниях.
Результат
Нормой при биохимическом анализе на остаточный азот является показатель от 14,3 до 28,6 ммоль/л.
Повышение остаточного азота может свидетельствовать о:
- острой или хронической почечной недостаточности;
- нарушении функции почек;
- сердечной недостаточности;
- дегидратации;
- обтурации мочевых путей;
- кровотечении из верхних отделов пищеварительного тракта;
- тяжелых бактериальных инфекциях;
- сниженной функции надпочечников (болезни Аддисона).
Снижение уровня остаточного азота может стать симптомом:
- печеночной недостаточности;
- вирусных, токсических и аутоиммунных гепатитов;
- целиакии.
Подготовка
Биохимический анализ крови требует специальной подготовки.
- Сдавать анализ нужно строго натощак, после 8-12 часов голодания, можно пить только негазированную воду.
- Не следует изменять своему рациону питания за 3 дня, но постараться исключить жирные, острые и жареные блюда.
- Рекомендуется отменить занятия спортом за 3 дня до исследования.
- Сдавать биохимический анализ следует утром, с 7 до 11 часов.
- Следует прекратить прием медикаментов за 3 дня, если это невозможно — предупредите лечащего врача.
- Желательно сдавать анализы в одной и той же лаборатории
Показатели пигментного обмена
Биохимический анализ на билирубин
Биохимический анализ на билирубин позволяет определить состояние печени и желчевыводящих путей. Проводится по следующим показаниям:
- заболевания печени,
- холестаз,
- гемолитическая анемия,
- диагностика желтух различного происхождения.
В рамках биохимического анализа крови оценивают два показателя.
- Билирубин прямой — синтезируется из свободного билирубина благодаря связыванию с глюкороновой кислотой. По его концентрации можно судить о состоянии желчевыводящих путей и печени, выявлять причины желтухи. Содержание фермента повышается при нарушении оттока желчи, гепатите и других патологиях. Значительное выделение билирубина в кровь вызывает пожелтение кожных покровов и склер глаз, потемнение мочи.
- Билирубин общий — продукт распада миоглобина, гемглобина и цитохромов. Образуется в клетках печени и селезенки, является одним из основных компонентов желчи.
Существует нормальное значение содержания билирубина: непрямого — до 17,1 мкмоль/л, прямого — до 4,3 мкмоль/л. Превышение концентрации может свидетельствовать о следующих нарушениях:
- дефицит витамина B12,
- рак печени,
- гепатит, цирроз первичный,
- образование камней в желчном пузыре,
- болезнь Жильбера,
- отравление — лекарственное, алкогольное или токсическое.
Для постановки точного диагноза назначают дополнительные анализы.
Перед сдачей анализа на билирубин следует пройти несложную подготовку. Процедура проводится строго натощак, после последнего приема пищи должно пройти не менее 8 часов. Накануне откажитесь от алкоголя и жирной еды, сократите физические нагрузки и постарайтесь избегать стресса. Следование таким рекомендациям позволяет получить максимально достоверные данные.
Анализ на сахар
Сдать анализ крови на сахар и другие показатели углеводного обмена предлагает лаборатория КДЦ «Лаборатория Здоровья». Основные тесты собраны в специальный профиль. Вы можете выбрать отдельные анализы или пройти комплексное исследование.
Врачи рекомендуют сдать анализ крови и мочи на сахар в следующих случаях:
- диагностика и контроль сахарного диабета I и II типов,
- патологии щитовидной железы, гипофиза, надпочечников,
- печеночные болезни,
- определение толерантности к глюкозе (компоненту сахара) при тестировании пациентов в группе риска,
- ожирение,
- диабет при беременности.
Анализ крови на концентрацию глюкозы — основное исследование для диагностики сахарного диабета. Именно его нужно сдать первым при появлении следующих симптомов:
- чрезмерное мочеиспускание из-за увеличения осмотического давления мочи, вызванного растворенной в ней глюкозой (у здорового человека анализ показывает отсутствие или минимальный уровень данного вещества),
- постоянная жажда, связанная с потерей жидкости,
- необъяснимый голод и потеря веса из-за нарушения обмена веществ.
Данные симптомы развиваются остро и наиболее типичны для диабета I типа. Вторичные признаки:
- зуд,
- сухость во рту,
- слабость в мышцах,
- воспаление кожи,
- нарушения зрения.
Сдать анализ крови на гликированный гемоглобин показано при долгосрочном наблюдении пациентов для контроля лечения и степени компенсации. Уровень данного вещества отражает гипергликемию — повышение сахара, типичное для диабетиков.
Целесообразность исследований Вам объяснит эндокринолог. Если врач назначил сдать анализы на сахар и прочие вещества для оценки углеводного обмена, приглашаем пройти комплексную диагностику у нас. Мы используем современную аппаратуру для получения точного результата.
Неорганические вещества, макро и микроэлементы
Биохимический анализ крови на микроэлементы
Биохимический анализ крови на микроэлементы — это исследование, которое позволяет всесторонне оценить состояние организма, функциональность работы систем и органов, выявить симптомы заболеваний или определить, каких витаминов и минералов не хватает человеку.
Наиболее часто биохимические анализы сдают для определения содержания в крови жизненно необходимых (эссенциальных) элементов:
- кальция;
- калия;
- натрия;
- хлора;
- магния;
- фосфора;
- меди;
- железа;
- цинка.
Анализ крови на микроэлементы позволяет:
- отразить функциональное состояние органов и систем;
- выявить активный воспалительный процесс;
- установить факт нарушения водно-соляного обмена;
- определить ревматические процессы;
- правильно поставить диагноз и назначить эффективное лечение, которое будет эффективным;
- предупредить развитие заболеваний.
Знать микроэлементный профиль организма важно для правильного назначения витаминно-минеральных комплексов, поскольку некоторые исходно полезные микроэлементы в высокой концентрации становятся опасными для здоровья. Дисбаланс витаминов и минералов может привести к:
- снижению иммунитета;
- болезням кожи, волос, ногтей;
- аллергии, бронхиальной астме;
- диабету, ожирению;
- гипертонии;
- заболеваниям сердечно-сосудистой системы;
- сколиозу, остеопорозу, остеохондрозу;
- болезни крови;
- дисбактериозу кишечника, хроническому гастриту, колиту;
- бесплодию, снижению потенции у мужчин;
- задержке умственного и физического развития.
Сдать биохимический анализ крови на микроэлементы Вы можете в любом из офисов нашей лаборатории. Проводить исследование следует натощак, за 3 дня рекомендуется прекратить прием лекарственных препаратов. Получить дополнительную информацию Вы можете по телефону.
Маркеры остеопороза
Лабораторная диагностика остеопороза
Лабораторная диагностика остеопороза включает в себя анализы на следующие показатели:
- кальцитоцин — гормон, поддерживающий постоянный уровень кальция в костной ткани, предотвращающий ее разрушение,
- паратгормон — свидетельствует об эффективности кальциевого обмена, контролирует поступления кальция и фосфата из костей в кровь,
- дезоксипиридинолин (ДПИД) — наиболее специфический маркер разрушения костной ткани; является основным материалом поперечных связей коллагена,
- остеокальцин — ключевой неколлагеновый белок костей; его содержание отражает метаболическую активность остеобластов,
- b-Cross Laps — продукт деградации коллагена 1 типа, увеличение его концентрации говорит об ускорении процесса разрушения коллагена.
Для диагностики остеопороза проводится анализ крови. Комплексная оценка нескольких показателей позволяет точно поставить диагноз и выявить причины остеопороза.
Заболевание характеризуется нарушением структуры костной ткани, снижением костной массы. Сопровождается повышением активности остеокластов — клеток, разрушающих кости. Остеобласты — созидающие клетки — не заполняют образующиеся полости, вследствие чего ткань не восстанавливается. Для диагностики используют несколько функциональных методик:
- костная денситометрия,
- радиоизотопное сканирование костей,
- трепанобиопсия.
Лабораторная диагностика выступает заключительным этапом обследований. Она позволяет подтвердить предположения врача, выявить условия протекания болезни.
Сдать анализы можно в любом офисе КДЦ «Лаборатория Здоровья». На диагностику остеопороза уходит около 7 дней. О готовности результатов мы сообщим Вам дополнительно.
содержание
- Что такое анализ азота мочевины крови?
- Как подготовиться и как проводится анализ?
- Каковы риски и что может повлиять на анализ?
- О чём стоит знать?
1.Что такое анализ азота мочевины крови?
Анализ АМК позволяет выяснить содержание азота мочевины в крови, который получается из отходов организма. Мочевина – это результат распада белка. Мочевина производится в печени и выходит вместе с мочой.
Анализ азота мочевины в крови показывается здоровье наших почек. Если почки не способны удалять мочевину, то содержание азота мочевины в крови повышено. В результате сердечной недостаточности, обезвоживания или высокобелковой диеты уровень мочевины в крови также становиться высоким. Азот мочевины остаётся низким во втором и третьем триместре беременности. Кроме того, повреждение печени или её болезни могут снизить уровень мочевины в крови.
Зачем знать соотношение АМК и креатинина?
Анализ крови на мочевину может делаться одновременно с анализом на креатинин. Уровень креатинина в крови также является важным показателем здоровья почек. Соотношение азота мочевины крови и креатинина могут помочь доктору в постановке диагноза.
Почему делают анализ крови на мочевину?
Анализ азота мочевины делается для того, чтобы:
- Проверить здоровье почек;
- Следить за ходом лечения болезней почек;
- Диагностировать обезвоживание.
2.Как подготовиться и как проводится анализ?
Как подготовиться к анализу крови на мочевину?
Не ешьте мясо и другие продукты, богатые белком, за день до анализа.
Как проводится анализ крови на мочевину?
Уровень мочевины в крови измеряется после взятия крови из вены. Забор крови проводится по стандартной процедуре.
3.Каковы риски и что может повлиять на анализ?
Каковы риски анализа крови на мочевину?
Возможные риски могут быть связаны только с самим забором крови. В частности, появление синяков на месте пункции и воспаление вены (флебит). Тёплые компрессы по нескольку раз в день избавят вас от флебита. Если вы принимаете разжижающие кровь препараты, то возможно кровотечение в месте пункции.
Что может повлиять на анализ азота мочевины?
Причины, по которым уровень мочевины в крови может быть неверно измерен:
- Приём таких препаратов, как амфотерицин B, нафциллин, аминогликозиды, канамицин, тобрамицин, кортикостероиды, тетрациклин и левомицетин;
- Приём диуретиков.
4.О чём стоит знать?
Анализ крови на мочевину может проводиться регулярно для тех пациентов, которые регулярно проходят диализ. Анализ азота мочевины в крови показывает, насколько успешен диализ.
Уровень гломерулярной фильтрации проверяется у пациентов с хроническими заболеваниями почек.
Интерпретация лабораторных данных (справочное пособие)
Категория:
КазМУНО (АГИУВ). Кафедра анестезиологии и реаниматологии
Информация
Интерпретация лабораторных данных
(справочное пособие)
Интерпретация лабораторных данных
Справочное пособие – 2010, 40 с.
Составители: к.м.н. Батырханова Н.М., ассистент Прмагамбетов Г.К., резидент Иманбекова К.Б., резидент Тлеубаев С.С., под редакцией доцента Чурсина В.В
Справочное пособие содержит информацию об основных лабораторных показателях и об отклонении величин этих показателей при различных состояниях. Предназначается для врачей всех специальностей, курсантов ФПК и студентов медвузов.
Интерпретация основных лабораторных показателей
1. Форменные элементы крови
Эритроциты
Эритроциты – норма – 4-5,5 млн. в 1 мкл крови у мужчин; 3,9-4,7 млн. в 1 мкл у женщин.
Основная функция эритроцитов – обеспечение дыхания тканей: перенос кислорода от легких к тканям и углекислого газа в обратном направлении.
Изменение числа эритроцитов. Повышение числа эритроцитов и их массы (гематокрит) в целом указывает на эритроцитоз, который может быть первичным (поражение эритропоэза, заболевания системы крови) или вторичным. Вторичный эритроцитоз чаще всего развивается вследствие кислородного голодания тканей и наблюдается при легочных заболеваниях, врожденных пороках сердца, при гиповентиляции, пребывании на высоте, накоплении карбоксигемоглобина при курении, молекулярных изменениях гемоглобина, нарушении выработки эритропоэтина вследствие образования опухоли или кисты. Относительное повышение эритроцитов определяется при гемоконцентрации, например, при ожогах, диарее, приеме диуретиков и т.д.
Понижение гемоглобина и эритроцитов является прямым непосредственным указанием на анемию (малокровие). Острая кровопотеря до одного литра принципиально не влияет на морфологию эритроцитов. Если в отсутствии кровопотери число эритроцитов снижается, то, естественно, следует предположить нарушение эффективности эритропоэза. Эффективный (действительный) эритропоэз может быть оценен с помощью следующих тестов: определения уровня утилизации железа эритроцитов, определения количества ретикулоцитов и скорости их созревания, измерения продолжительности жизни эритроцитов и других функциональных характеристик, определяющих их полноценность.
Скорость оседания эритроцитов (СОЭ)
Норма 1-10 мм/час у мужчин, 2-15 мм/час у женщин (несколько выше при беременности и, возможно при голодании).
Повышение СОЭ – высокочувствительный тест, но неспецифический, так как указывает на активно протекающий воспалительный процесс, не определяя его природы. При пониженном числе эритроцитов в крови СОЭ возрастает независимо от природы анемии.
Снижение СОЭ наблюдается при различных эритроцитозах.
Гематокрит:
у новорожденного – 44-62%
у трехмесячного – 32-44%
у ребенка в возрасте 1 года – 36-44%
у ребенка в возрасте 10 лет – 37-44%
у взрослого мужчины – 40-54%
у взрослой женщины – 36-47%
Ретикулоциты (Р) или полихромофильные клетки, — популяция новообразованных эритроцитов, еще сохранивших остатки эндоплазматического ретикулома и РНК; на выявлении одного из этих компонентов основана их идентификация. Норма 5-15% общего количества эритроцитов. Время жизни в костном мозге 36-44 часа; в периферической крови – 24-29 ч.
Повышение количества Р может служить критерием активации кроветворения в костном мозге. Наблюдается при кровопотере (особенно острой), гемолитических анемиях; в начале ремиссии при гипопластической анемии; при эффективной терапии анемий.
Снижение числа Р (абсолютное или относительное) – показатель снижения интенсивности кроветворения. Наблюдается при гипопластической анемии; при анемиях вызванных недостаточностью железа, витамина В12 или фолиевой кислоты; а также при приеме цитостатиков, лучевой болезни.
Лейкоциты
В норме 4000-9000 в 1 мкл крови.
Гранулоциты (Г). Сегментоядерные Г – крупные клетки, основная особенность которых заключается в наличии зернистости. Различают азурофильную (диаметр гранул 0,8 мкм) и специфическую (0,5 мкм) зернистость. Основная функция гранулоцитов (прежде всего нейтрофильных) – обнаружить, захватить и переварить с помощью гидролитических ферментов чужеродный для организма материал. Для эозинофильных гранулоцитов более типично двухсегментоядерное ядро. Они, наряду с другими лейкоцитами, способны к фагоцитозу, принимают участие в дезинтокискации продуктов белковой природы и играют значительную роль в аллергических реакциях организма.
Базофилы. Их структура изучена хуже других. Наличие в базофильных гранулах гистамина дает основание считать, что базофилы, наряду с эозинофилами, участвуют в аллергических реакциях организма, а также в обмене гистамина и гепарина. Основная функция базофилов – участие в иммунологических реакциях немедленного и замедленного типа.
Моноциты. Их основная функция состоит в эндоцитозе, переработке антигенов и представлении их Т-хелперами в комплексе с антигенами.
Лимфоциты крови здоровых людей можно разделить на 4 группы: большие лимфоциты (11,7±1,3%), малые светлые лимфоциты (75,25±1,66%), малые темные (12,12±1,14%) и лимфоплазмоциты (0,93±,15).
Изменение числа лейкоцитов
Повышение числа лейкоцитов (Л) в крови до нескольких сотен тысяч указывают на лейкоз. При хроническом лейкозе такое повышение наблюдается в 98-100% случаев, при острых лейкозах — в 50-60%. Изменение соотношения лейкоцитарного ряда в пунктате костного мозга и в крови служит основой диагностики лейкозов.
Повышение Л до нескольких десятков тысяч описывается как лейкоцитоз. Наблюдается пи острых воспалительных и инфекционных процессах; исключения составляют брюшной тиф, грипп, некоторые стадии сыпного тифа, корь. Наибольший лейкоцитоз (до 70-80 тыс.) отмечается при сепсисе.
Повышение числа Л при инфекционных заболеваниях в большинстве случаев сопровождается сдвигом формулы влево, то есть возрастанием палочкоядерных, юных, а в тяжелых случаях – миелоцитов, промиелоцитов, миелобластов.
При тяжелых инфекционных заболеваниях возможно изменение морфологии нейтрофилов: дегрануляция, вакуолизация и т.д.
Эозинофилия характерна для аллергических реакций, гельминтозов и стадии выздоровления при инфекционных болезнях.
Моноцитоз характерен для туберкулеза, сифилиса, бруцеллеза, протозойных и вирусных инфекционных заболеваний.
Лимфоцитоз типичен для коклюша, инфекционного мононуклеоза, при заболеваниях системы крови.
Снижение числа Л в крови ниже 4000 указывает на лейкопению. Обычно это чаще всего касается нейтрофилов, то есть лейкопения проявляется как нейтропения – агранулоцитоз. Нейтропения может быть проявлением хронической идиопатической нейтропении, возникать под влиянием цитостатиков, болезни системы крови, системной красной волчанки, ревматоидного артрита, малярии, сальмонеллеза, бруцеллеза. Развитию нейтропении способствует алкоголизм, диабет, тяжелый шок.
Лимфоцитопения при первичных иммунопатологических состояниях — агаммаглобулинемии разных типов, тимоме и др., при болезнях системы крови, синдроме Кушинга, почечной недостаточности. Как специфический синдром – при СПИДе, а также под влиянием облучения, кортикостероидной терапии, приема алкирующих препаратов и при тяжелых отеках.
Синдром эндогенной интоксикации
Маркеры эндогенной интоксикации
Лейкоцитарный индекс интоксикации (Кальф – Калиф Я.Я., 1941 г.)
Нормальные значения ЛИИ колеблются от 0,3 до 1,5
М – миелоциты Плазм.кл. – плазматические клетки
Ю – юные Мц – моноциты
П – палочкоядерные Лц – лимфоциты
Сегм. – сегментоядерные Эоз. – эозинофилы
Ядерный индекс интоксикации (Даштаянц Г.А., 1978 г.)
Норма – 0,05-0,08 — состояние больного оценивается как удовлетворительное, 0,3-1,0 – средней степени тяжести, более 1,0 — тяжелое
Продукты секреции макрофагов
Протеазы: активатор плазминогена, коллагеназа, эластаза, ангиотензин конвертаза.
Медиаторы воспаления и иммуномодуляции: интерлейкин 1, фактор некроза опухоли а, интерферон g, лизоцим, фактор активации нейтрофилов, компоненты комплемента С1, С2, С3, С5, пропердин, фактор В, Д, ИЛ-3, ИЛ-6, ИЛ-8, ИЛ-10, ИЛ-12, ИЛ-15.
Фактор роста: КСФ-ГМ, КСФ-Г, КСФ-М, фактор роста фибробластов, трансформирующий фактор роста.
Фактор свертывающей системы и ингибиторы фибринолиза: V, VII, IX, ингибиторы плазминогена, ингибиторы плазмина.
Адгезивные вещества: фибронектин, тромбоспондин, протеогликаны.
Функции мононуклеарных фагоцитов – участие в различных защитных реакциях организма и, в частности, в реакциях гуморального и клеточного иммунитета, выработка различных факторов, влияющих на кроветворение.
2. Показатели белкового обмена
Общий белок
Изменения концентрации белка могут иметь как абсолютный, так и относительный характер. Последний обычно наблюдается при изменении объема крови (плазмы). Так, гипергидратация приводит к относительной гипопротеинемии, дегидратация может скрыть абсолютную гипопротеинемию. Для того, чтобы отличить абсолютные изменения содержания белка в плазме от относительных, необходимо установить объем плазмы, либо определить гематокрит.
Гипопротеинемия /почти всегда связана с гипоальбуминемией/
1) относительная гипопротеинемия – вследствие гемодилюции (гипергидратации), например при сердечной декомпенсации, отеках на почве цирроза печени с асцитом, при избыточной инфузии безбелковых жидкостей.
2) недостаточное поступление белка с пищей – голодание, нарушение функции ЖКТ
3) понижение процессов биосинтеза белка в печени (развивается главным образом гипоальбуминемия) – хронический паренхиматозный гепатит, токсический гепатит, длительные нагноительные процессы, злокачественные новообразования, тяжелый тиреотоксикоз, эклампсия и др.
4) потеря белка – острые и хронические кровотечения, резко увеличенная проницаемость стенок капилляров (главным образом гипоальбуминемия), например при нефротическом синдроме (липоидный нефроз) в почках, при ожогах.
5) нарушения в синтезе белка – анальбуминемия, болезнь Вильсона 6) у женщин в период лактации и последних месяцев беременности
Гиперпротеинемия /почти всегда связана с гиперглобулинемией/
Относительная гиперпротеинемия – сгущение крови при дегидратации.
Абсолютная гиперпротеинемия (главным образом за счет гиперглобулинемии):
— незначительная, при инфекционном или токсическом раздражении ретикулоэндотелиальной системы, в клетках которой синтезируется глобулин, что имеет место при хроническом полиартрите и других хронических воспалительных процессах;
— стойкая (до 120 г/л м выше), при миеломной болезни (плазмоцитома), макроглобулинемии Вальденштрема.
Белковые фракции
Альбумин (сывороточный альбумин)
Физиологическая функция: поддержание коллоидно-осмотического (онкотического) давления плазмы крови, транспорт веществ как эндо-, так и экзогенного происхождения, воды, медикаментов.
Увеличение содержания альбумина:
— сгущение крови вследствие дегидратации.
Уменьшение содержания альбумина:
— общая гемодилюция, потери белка, нарушения его синтеза и увеличение распада
Альфа-глобулины
В них сосредоточена основная масса белков острой фазы.
Увеличение их концентрации:
— в остром периоде многих заболеваний, а также при активировании хронических процессов – каждый раз, когда имеет место воспаление в результате инфекции, аллергии или деструкции. Это можно наблюдать при лихорадке, хронических инфекциях, ревматизме, инфаркте миокарда, ожогах, травмах, злокачественных опухолях, особенно при их метастазировании.
Уменьшение содержания:
— угнетение их синтеза в печени на ранних стадиях гепатита или при общем снижении активности биоэнергетических процессов, наступающих при гипотиреозе.
Бета-глобулины
В них сосредоточена основная масса липопротеидов.
Увеличение их содержания:
— при гиперлипопротеидемиях любой этиологии, в том числе сопутствующих атеросклеротическому процессу, при нефротическом синдроме, диабете, гипотиреозе.
Гамма-глобулины
В их фракции преобладают иммуноглобулины, как неспецифические, так и несущие функции разнообразных антител.
Увеличение их содержания:
— при интенсификации иммунобиологических процессов, вызванных вирусными или бактериальными инфекциями, воспалениями, деструкцией тканей и ожогами – во всех случаях тогда, когда организм вырабатывает антитела и аутоантитела;
— при множественной миеломе и некоторых других онкологических заболеваниях, при которых развиваются клеточные клоны, вырабатывающие в больших количествах парапротеины – иммуноглобулины, лишенные свойств антител, которые относятся к категории патологических белков;
— относительное увеличение (сравнительно редко) при белковой недостаточности и голодании.
Уменьшение содержания:
— первичные гипо- и агаммаглобулинемии – многочисленные заболевания и состояния, приводящие к истощению иммунной системы: аллергия, хроническое воспаление, злокачественные опухоли в терминальной стадии, длительная терапия глюкокортикоидами.
Диспротеинемии — изменения процентного соотношения отдельных белковых фракций при нормальном общем содержании белка.
Комплексная оценка изменений белковых фракций
– тип протеинограмм (электрофореграмм).
1. Соответствующий острым воспалительным процессам (начальная стадия пневмонии, острый полиартрит, экссудативный туберкулез легких, острые инфекционные заболевания, сепсис, обширный инфаркт миокарда):
— альбумины: значительно уменьшены;
— альфа-1 и альфа –2 глобулины: больше выражены;
— гамма-глобулины: увеличение в поздние стадии заболевания.
2. Характерный для хронического воспаления (поздняя стадия пневмонии, хронический туберкулез легких, эндокардит, холецистит, цистит и пиелит):
— альбумины: значительное уменьшение;
— альфа-2 и гамма-глобулины: выраженное увеличение.
3. Отражающий нарушение функции почечного фильтра (генуинный или липоидный нефрозы, амилоидный нефроз, нефриты, нефросклероз, токсикоз беременности, терминальная стадия туберкулеза легких, кахексия и др.):
— альбумины: значительное уменьшение;
— альфа-2 и бета-глобулины: повышение;
— гамма-глобулины: умеренное снижение.
4. Соответствующий злокачественным новообразованиям (метастазы с различной локализацией первичной опухоли):
— альбумины: резкое снижение;
— глобулины: значительное увеличение всех фракций, особенно уровня бета-
глобулинов.
5. Характерный для гепатитов:
— альбумины: умеренное уменьшение;
— бета-глобулины: незначительное увеличение;
— гамма-глобулины: более выраженное увеличение.
6. Соответствующий циррозу печени:
— альбумины: значительное снижение;
— гамма-глобулины: сильное увеличение.
7. Характерный для механической желтухи:
— альбумины: уменьшение;
— альфа-2, бета- и гамма-глобулины: умеренное увеличение.
Пробы коллоидоустойчивости — косвенно обнаруживают изменения в составе белков сыворотки крови (диспротеинемические тесты).
Проба Вельтмана — реакция коагуляции с хлористым кальцием.
Норма: при добавлении 0,5-0,4 мл хлористого кальция или в 6-7 пробирках
Коагуляционная лента
|
№ пробирки |
1 | 2 | 3 | 4 | 5 | 6 | 7 | 7,5 | 8 | 9 | 10 |
| CaCl2 в мл | 1,0 | 0,9 | 0,8 | 0,7 | 0,6 | 0,5 | 0,4 | 0,35 | 0,3 | 0,2 | 0,1 |
укорочение норма удлинение
(сдвиг влево) (сдвиг вправо)
Удлинение полосы или повышение содержания гамма-глобулинов:
— фиброзные и пролиферативные процессы, паренхиматозное повреждение печени, гемолитические состояния. Например: болезнь Боткина, циррозы печени, острая желтая атрофия печени после переливания крови, многие воспалительные заболевания.
Укорочение полосы – увеличение количества альфа- и бета-глобулинов:
— острые воспалительные и экссудативные процессы – некрозы, опухоли. Например: экссудативная фаза ревматизма, активный процесс туберкулеза легких, нефрозы, злокачественные опухоли, экссудативный перитонит, большие потери жидкости, острые инфекционные заболевания.
Крайнее укорочение ленты (отрицательная проба) – при остром ревматизме.
Сулемовая проба
Норма: 1,6-2,2 мл (сулемы)
Положительная проба – меньше нормы (абсолютное или относительное увеличение бета – и гамма-глобулинов):
— без повышения температуры – поражение печени;
— с повышением температуры – хронические инфекционные заболевания (неспецифическое раздражение РЭС). Например: заболевания печени, хронические нефриты, нефрозы, пневмонии, туберкулез легких, миелома, инфекционные заболевания и др.
Тимоловая проба
Норма: 0-4 ЕД
Она становится положительной при уменьшении содержании альбуминов и увеличении уровня бета-, гамма-глобулинов и связанных с бета-глобулинами липидов (липопротеидов). Она гораздо более специфична для функционального исследования печени, чем другие коллоидноосадочные пробы.
Положительная проба – больше нормы:
— токсический гепатит;
— постгепатитный и постнекротический, особенно желтушный цирроз печени (в отличие от других форм цирроза);
— коллагеновые заболевания;
— вирусные инфекции.
Отрицательная проба:
— механическая желтуха (в 75% случаев), если не осложняется паренхиматозным гепатитом.
3. Остаточный азот и его компоненты
Сумма циркулирующих в крови низкомолекулярных азотистых соединений, которые являются шлаками и должны быть выделены из организма, называется остаточным азотом. При этом имеется в виду азот веществ, остающихся в растворе после осаждения белков (небелковый азот).
В остаточноазотную фракцию входят азот мочевины (50%), аминокислот (25%), креатинина (2,5%), креатина (5%), мочевой кислоты (4%), индикана (0,5%), аммиака и других небелковых веществ.
Остаточный азот
Около половины остаточного азота крови составляет азот мочевины. Клиническая трактовка изменений того и другого показателя практически одинакова, однако, определение мочевины методически проще. В настоящее время отдается предпочтение мочевине.
Увеличение остаточного азота в крови – азотемия. Ее причины в следующем разделе.
Мочевина
Подавляющая часть поступающих с пищей атомов азота в конечном итоге выводится из организма в виде мочевины. Она синтезируется в печени из азота аммиака и аминокислот в цикле последовательных реакций, который называется циклом мочевины. Выводится главным образом почками путем фильтрации в клубочках, однако в канальцах часть ее может реабсорбироваться. Сама по себе она малотоксична. Состояние, когда концентрация ее в крови в несколько раз превышает нормальную, называется уремией. Ее тяжесть определяется накоплением не самой мочевины, а других веществ, в частности калия и токсических производных гуанитидина.
Увеличение содержания мочевины в крови:
1. Почечная недостаточность:
— надпочечные причины: циркуляторная недостаточность, в результате которой нарушается фильтрация в клубочках, например при сердечной слабости, кровопотере, шоке, острой дегидратации;
— почечные причины: заболевания, приводящие к потере или временному выключению части клубочков;
— нарушение оттока мочи при закупорке мочевыводящих путей камнем, аденомой простаты, раком.
2. Усиленный распад тканей (гиперкатаболизм белков):
— обширная травма, ранний послеоперационный период, лихорадочные состояния, перитонит и др. При здоровых почках увеличение мочевины не может быть значительным, но, накладываясь на их недостаточность приводит к выраженным сдвигам.
3. Хлоропривная уремия:
— развивается вследствие недостатка хлорида натрия в организме, возникает чрезвычайно редко и, видимо, бывает опосредована нарушением гемодинамики.
Креатинин
Повышение креатинина в крови:
— наступает при потере значительного количества нефронов. В то время как уровень мочевины в крови чутко реагирует даже на небольшие функциональные изменения, креатинин долгое время остается в пределах нормы. Зато клиренс креатинина позволяет оценивать клубочковую фильтрацию и в диагностическом отношении очень важен.
Клиренс (очищение) эндогенного креатинина (проба Реберга): в крови и моче определяют концентрацию креатинина, затем по специальным формулам рассчитывают фильтрацию и реабсорбцию. Величина клубочковой фильтрации является показателем количества функционирующей почечной паренхимы, т.е. по клиренсу креатинина можно судить о степени поражения почек.
Норма:
— клубочковая фильтрация: 80-120 мл/мин;
— канальциевая реабсорбция: 0,97-0,99 (97-99%).
4. Ферменты
Согласно международной договоренности, о количестве фермента судят по его активности, поэтому оба эти понятия употребляются как синонимы.
| Название фермента |
Заболевание или состояние, при котором активность фермента в плазме повышена, а диагностическое значение |
|
| существенно | несущественно | |
| аспартатаминотрансфераза | инфаркт миокарда |
гепатиты, недостаточность правого сердца, повреждение мышц, почек и мозга |
| аланинаминотрансфераза | гепатит | инфаркт миокарда |
| лактатдегидрогеназа |
гемолиз, анемии, мононуклеоз, физические нагрузки |
|
| изоферменты ЛДГ1 и ЛДГ2 |
инфаркт миокарда, другие поражения мышцы сердца (ревмокардит, операции) |
отравления, тиреотоксикоз, опухоли |
| ЛДГ2 , ЛДГ3 и ЛДГ4 |
заболевания бронхов и легких |
панкреатиты |
| ЛДГ5 |
паренхиматозный гепатит, нефрит |
злокачественные опухоли |
| креатинфосфокиназа |
инфаркт миокарда, злокачественная гипертермия, связанная с наркозом |
физическая нагрузка, мышечная дистрофия, операции на сердце (включая массаж и коронарографию), травмы мышц, склеродермия, миозиты, нарушения мозгового кровообращения, менингиты, наркоз фторотаном, электрошок |
|
щелочная фосфатаза – изофермент печеночный (ШФ1) |
холангит |
гепатиты, злокачественные новообразования, прием психофармакологических, противозачаточных средств, антикоагулянтов, кортикостероидная терапия |
|
изофермент печеночный (ШФ2) |
болезни и травмы костей у детей, рахит |
|
| фосфатаза кислая (КФ) |
разрушение тканей (признак выхода лизосомальных ферментов) |
хронические воспаления, ревматизм, травмы, пневмония |
| изофермент простатический |
опухоль предстательной железы |
простатиты, манипуляции на предстательной железе |
| альфа-амилаза | панкреатит |
болезни слюнных желез, реактивный панкреатит, кишечная непроходимость, прием препаратов опия |
4.1 Аминотрансферазы
Они переносят аминогруппы от аминокислот на кетокислоты.
4.1.1 Аспартатаминотрансфераза – (АСТ)
(глутамикоаспарагиновая трансаминаза – ГОТ)
Она содержится во всех клетках, особенно много в сердце и почках.
Повышение активности:
1. Имеющее существенное диагностическое значение – инфаркт миокарда (в 80-100% случаев). АСТ начинает повышаться через 4-6 часов после возникновения болевого синдрома или его эквивалента, а через 24-48 часов достигает максимального значения, а возвращается к норме через 4-7 суток.
2. Не имеющее существенного диагностического значения – гепатиты, недостаточность правого сердца, гемолиз, повреждение мышц, почек, мозга.
4.1.2 Аланинаминотрансфераза – (АЛТ)
(глутамикопировиноградная трансаминаза – ГПТ)
Она содержится главным образом в цитоплазме печеночных клеток.
Повышение активности:
1. Имеющее существенное диагностическое значение – гепатит. При вирусном гепатите уже до появления желтухи. Максимум на 6-10 день, возврат к норме к 15-20 дню. Повышается при токсическом гепатите, обострении хронического гепатита, травме печени. При механической желтухе, если в патологический процесс вторично вовлечена печень. При циррозе печени нет значительного увеличения.
2. Не имеющее существенного значения – инфаркт миокарда – не столь резкое повышение, как АСТ.
4.1.3 Коэффициент де Ритиса – отношение активности АСТ/АЛТ
Норма: 1,33 плюс/минус 0,42
Повышение: при болезнях сердца (инфаркт миокарда);
Снижение: при болезнях печени (гепатит).
4.2 Лактатдегидрогеназа – ЛДГ
Она принадлежит к числу окислительно-восстановительных ферментов (оксиредуктаз). Она ускоряет реакцию окисления молочной кислоты в пировиноградную, при этом водород передается на НАД. ЛДГ состоит из 4 субъединиц двух типов: Н и М. Н характерны для органов с аэробным типом обмена, М – с анаэробным.
ЛДГ1 (НННН) и ЛДГ2 (МННН) специфичны для сердца, мозга, эритроцитов, тромбоцитов.
ЛДГ3 (ММНН) и ЛДГ4 (МММН) специфичны для легких, поджелудочной железы, щитовидной железы, надпочечника, лимфоцитов.
ЛДГ5 (ММММ) специфична для печени, скелетной мускулатуры, гранулоцитов.
Распределение изоферментов ЛДГ плазмы крови в относительных процентах: ЛДГ1 – 31,3 плюс/минус 1,7; ЛДГ2 – 46,5 плюс/минус 2,2; ЛДГ3 – 11,3 плюс/минус 1,2; ЛДГ4 – 4,6 плюс/минус 0,4; ЛДГ5 – 4,1 плюс/минус 0,2.
Повышение активности общей ЛДГ: не имеет существенного диагностического значения. Имеет место при гемолизе, анемиях, мононуклеозе, физических нагрузках. При остром инфаркте миокарда она начинает увеличиваться через 24-48 ч, достигает максимума на 3-5 сутки и возвращается к норме на 10-15 сутки после начала заболевания.
Повышение ЛДГ1 и ЛДГ2:
1. Имеющее существенное диагностическое значение — инфаркт миокарда, другие поражения мышц сердца (ревмокардит, операции). При инфаркте миокарда увеличение активности начинается через 8-10 часов, достигает максимума через 24-92 часа и возвращается к норме через 15 и более суток после начала заболевания.
2. Не имеющее существенного диагностического значения: отравления, тиреотоксикоз, опухоли.
Повышение ЛДГ2, ЛДГ3, ЛДГ4:
1. Имеющее существенное диагностическое значение — заболевания бронхов и легких.
2. Не имеющее существенного диагностического значения — панкреатиты.
4.3 Креатинфосфокиназа – КФК (креатинкиназа)
Она ускоряет перенос фосфатной группы с аденозинтрифосфорной кислоты на креатин. Содержится в мозге, гладкой мускулатуре, скелетных мышцах и миокарде.
Повышение активности:
1. Имеющее существенное диагностическое значениеН
— инфаркт миокарда (в 80-100% случаев). Начало через 2-4 часа, максимум – через 24-36 часов, возвращение к норме – на 3-4 сутки.
— злокачественная гипертермия, связанная с наркозом.
2. Не имеющее существенного диагностического значения:
— физическая нагрузка, мышечные дистрофии, операции на сердце (включая массаж и коронарографию), травмы мышц, склеродермия, миозиты, нарушения мозгового кровообращения, менингиты, наркоз фторотаном, электрошок.
Изменения активности некоторых ферментов при остром инфаркте миокарда
| Фермент | Начало увеличения активности | Максимум увеличения активности | Возвращение к норме |
| КФК | 2-4 ч | 24-36 ч | 3-4 сут |
| ЛДГ общая | 24-48 ч | 3-5 сут | 10-15 сут |
| ЛДГ1 и ЛДГ2 | 8-10 ч | 24-92 ч | 15 и более сут |
| АСТ | 4-6 ч | 24-48 с | 4-7 сут |
4.4 Фосфатазы
Они отщепляют остаток фосфорной кислоты от ее органических эфирных соединений.
4.4.1 Щелочная фосфатаза – ЩФ
Ее особенно много в костной ткани, печени и желчных путях, клетках слизистой оболочки кишечника, плаценте, гранулоцитах. При физиологических условиях секретируется с желчью.
Повышение активности:
1. имеющее существенное диагностическое значение
— холангит (за счет печеночного изофермента вследствие холестаза);
— болезни и травмы костей у детей, рахит (за счет костного изофермента).
2. не имеющее существенного диагностического значения
— гепатиты, злокачественные новообразования, цирроз печени, прием психофармакологических, противозачаточных средств, антикоагулянтов, кортикостероидная терапия.
4.4.2 Кислая фосфатаза – КФ
Она входит в состав лизосом и обычно рассматривается как маркер лизосомальных ферментов. Содержится главным образом в предстательной железе (изофермент2), в печени и других паренхиматозных органах (изофермент3), в эритроцитах (изофермент4). Освобождается из тромбоцитов при свертывании крови.
Повышение активности:
1. имеющее существенное диагностическое значение
— разрушение тканей (признак выхода лизосомальных ферментов).
— опухоль предстательной железы.
2. не имеющее существенного диагностического значения
— хронические воспаления, ревматизм, травмы, пневмонии;
— простатиты, манипуляции на предстательной железе.
4.5 Альфа-амилаза (диастаза, птиалин)
Она осуществляет гидролитическое расщепление полисахаридов до декстринов и мальтозы. Содержится в слюне, поджелудочной железе, печени, дуоденальном и кишечном секрете. С мочой выделяется в основном панкреатическая амилаза.
Повышение активности в сыворотке крови:
1. имеющее существенное диагностическое значение
— панкреатит. При остром панкреатите максимальное повышение через 12-24
ч, нормализация на 2-6 сутки. Ожидаемое увеличение – в 10-20 раз. При тотальном панкреонекрозе активность не повышается!
2. не имеющее существенного диагностического значения:
— болезни слюнных желез, реактивный панкреатит, кишечная непроходимость, перитонит, прием препаратов опия.
Повышение активности альфа-амилазы в моче:
— амилазурия почки почти всегда сопровождает амилаземию, но определение активности альфа-амилазы мочи не всегда может служить точным показателем диагностики, так как выход амилазы в мочу связан с функцией почек.
При хронических заболеваниях почек и острой почечной недостаточности активность альфа-амилазы крови увеличена, в то время как в моче она резко снижена.
Маркеры некроза миокарда
Тропонины. Наиболее чувствительным и специфичным маркером некроза кардиомиоцитов является повышение концентрации тропонинов I и Т, входящих, как известно, в состав тропомиозинового комплекса сократительного миокарда. В норме кардиоспецифические тропонины в крови не определяются или их концентрация не превышает самых минимальных значений, устанавливаемых отдельно для каждой клинической лаборатории. Некроз кардиомиоцитов сопровождается сравнительно быстрым и значительным увеличением концентрации тропонинов I и Т, уровень которых начинает превышать верхнюю границу нормы уже через 2–6 ч после ангинозного приступа и сохраняется высоким в течение 1–2 недель от начала инфаркта.
Миоглобин. Очень чувствительным, но малоспецифичным маркером некроза является концентрация миоглобина в крови. Его повышение наблюдается через 2–4 ч после ангинозного приступа и сохраняется в течение 24–48 ч после него. Выход миоглобина из сердечной мышцы и повышение его концентрации в крови происходит еще до формирования очага некроза, т.е. на стадии выраженного ишемического повреждения сердечной мышцы. Следует также помнить, что увеличение концентрации миоглобина в крови может быть обусловлено и другими причинами (кроме инфаркта): болезнями и травмами скелетных мышц, большой физической нагрузкой, алкоголизмом, почечной недостаточностью.
Показатели углеводного обмена
Глюкоза
Гипергликемия:
1. сахарный диабет, острый панкреатит, панкреатические циррозы (эти заболевания дают гипергликемию, связанную с недостаточностью в организме инсулина).
2. токсическое, травматическое, механическое раздражение ЦНС: травма, опухоль мозга, эпилепсия, менингит, отравление окисью углерода, синильной кислотой, эфиром, ртутью (центральная гипергликемия).
3. повышение гормональной деятельности щитовидной железы, коры и мозгового слоя надпочечников, гипофиза (выброс в кровоток гормонов – антагонистов инсулина).
4. после обильного приема с пищей углеводов она может длиться 2-3 часа, не превышая 8 ммоль/л (150 мг/100 мл) – алиментарная гипергликемия.
5. сильное эмоциональное и психическое возбуждение (усиленный гликогенолиз в печени вследствие гиперадреналинемии).
Гипогликемия:
1. передозировка инсулина (во время лечения сахарного диабета);
2. заболевание почек, когда нарушается процесс реабсорбции в канальцах;
3. плохое всасывание углеводов вследствие заболевания тонкого кишечника;
4. иногда при сердечной недостаточности;
5. сниженная гормональная деятельность щитовидной железы, коры и
мозгового вещества надпочечников, гипофиза;
6. спленомегалия (у детей);
7. отравление фосфором, бензолом, хлороформом;
8. после большой кровопотери;
9. гиперфункция островков Лангерганса поджелудочной железы (аденома, гиперплазия, гипертрофия);
10.несбалансированная диета (при неправильном соотношении пищевых веществ), от недоедания и голода – алиментарная гипогликемия.
Интерпретация результатов пробы толерантности к глюкозе
(исследование капиллярной крови по методу Хагедорна-Йенсена)
| Содержание глюкозы в крови, моль, л | Глюкозурия | |||
| натощак | через 1 ч | через 2 ч | Нет | |
| Норма | < 6,7 | < 10 | < 6,7 | Нет |
|
Сомнительные результаты |
< 6,7 6,7-7,2 |
< 10
10-11 |
6,7-8,3 < 6,7 |
Нет |
|
Латентный диабет |
< 6,7 | <11 | > 8,3 | Нет |
|
Уверенный диагноз латентного диабета |
< 6,7 | > 11 | > 8,3 |
Часто отсутствует |
| Явный диабет | > 7,2 | > 11 | > 8,3 |
Почти всегда есть |
Молочная кислота – МК
Она является конечным продуктом гликолиза и гликогенолиза, образуется в организме в результате восстановления пировиноградной кислоты в анаэробных условиях; ее накопление вызывает метаболический ацидоз (лактат-ацидоз).
— интенсивная мышечная работа
— судорожные состояния: эпилепсия, тетания, столбняк и др.
— гипоксии: дыхательная недостаточность сердечная недостаточность, шок, анемии и др.
— злокачественные новообразования
— острый гепатит (особенно в терминальных состояниях цирроза печени)
— токсикозы.
Показатели липидного обмена
Гиперлипемия:
— после приема пищи — механическая и паренхиматозная желтуха — сахарный диабет — липоидный нефроз — ожирение — атеросклероз, ишемическая болезнь сердца — гипотиреоз — панкреатит — злоупотребление алкоголем
Гиполипемия:
— тяжелые анемии — тиреотоксикоз
Гиперхолестеринемия:
— механическая желтуха — сахарный диабет — нефрозы — атеросклероз — гипотиреоз
Гипохолестеринемия:
— анемии — резкие катаболические состояния, лихорадки — острые инфекционные заболевания — паренхиматозная желтуха (без холестаза) — гипертиреоз
Кетоновые тела (ацетоновые тела) — ацетоуксусная кислота, бета-гидроксимасляная кислота и ацетон (синтезируются в печени из Ацетил-КоА)
Гиперкетонемия:
— сахарный диабет
— голодание
Она обычно сопровождается резким увеличением содержания кетоновых тел в моче.
Билирубин — желчный пигмент, который образуется в организме при распаде гемоглобина.
Различают:
1. общий билирубин (неконьюгированный + коньюгированный)
2. неконьюгированный (непрямой, свободный, предпеченочный)
3. коньюгированный (прямой, связанный, постпеченочный)
При повышении уровня общего билирубина крови сверх 27-34 мкмоль/л (1,6-2,0 мг/100 мл) появляется желтуха.
Повышение коньюгированного и в меньшей степени неконьюгированного билирубина:
— гепатоцеллюлярные (печеночные) желтухи, вызванные инфекционными и токсическими гепатитами, а также циррозом. Причина – неспособность поврежденных печеночных клеток эффективно экстрагировать из плазмы в желчь неконьюгированный билирубин.
Повышение уровня уробилиноидов мочи и появление коньюгированного билирубина (желчных пигментов) в моче.
В самых тяжелых случаях преимущественное увеличение содержания неконьюгированного билирубина плазмы, уменьшение содержания уробилина мочи.
Повышение коньюгированного билирубина:
— обтурационные (подпеченочные, механические) желтухи. Причина – полное или частичное препятствие выведению желчи в кишечник вследствие перекрытия протока камнем, опухолью и т.д.
При полной непроходимости протока отсутствие стеркобилина в кале (ахолический, бесцветный кал) и уробилина в моче.
Показатели электролитного обмена
Его концентрацию определяют в плазме. Одно время думали, что его внутриэритроцитарная концентрация характеризует также содержание в других клетках и тем самым может служить мерилом гипокалиемии, но оказалось, что тесной связи тут нет.
Влияние рН на концентрацию калия в плазме
При нормальном содержании в организме калия снижение рН (ацидемия) сопровождается увеличением концентрации калия в плазме, при повышении рН (алкалемия) – уменьшением.
Величины рН и соответствующие нормальные показатели калия в плазме:
рН 7,0 7,1 7,2 7,3 7,4 7,5 7,6 7,7
К+ 6,7 6,0 5,3 4,6 4,2 3,7 3,25 2,85
Увеличение концентрации Калия в плазме вызывают:
— ацидемия;
— процессы катаболизма;
— дефицит натрия;
— олигурия, анурия.
Уменьшение концентрации Калия в плазме:
— алкалемия;
— процессы анаболизма;
— избыток натрия;
— полиурия.
Она наблюдается при дефиците калия в организме. Однако следует помнить, что гипокалиемия не всегда отождествляется с истинной гипокалиемией, т.е. уровень калия в крови не всегда показывает содержание калия в клетках тканей: при гипокалиемии допустимо существование нормакалиемии и, даже гиперкалиемии. Это может быть при сгущении крови, при нарушении функции почек и олигурии.
При отсутствии указанных влияний можно считать, что в условиях гипокалиемии выше 3 ммоль/л общий дефицит калия примерно составляет 100-200 ммоль, при концентрации калия ниже 3 ммоль/л – от 200 до 400 ммоль, апри его уровне ниже 2 ммоль/л – 500 и более моль.
Причины дефицита калия в организме:
1. Недостаточное поступление в организм (норма 60-80ммоль/сут):
— стенозы верхнего отдела пищеварительного тракта; — диета, бедная калием и богатая натрием;
— парентеральное введение растворов, не содержащих калий или бедных им;
— анорексия нервно-психическая;
а) надпочечные потери:
— гиперальдостеронизм после операции или другой травмы;
— болезнь Кушинга, лечебное применение АКТГ, глюкокортикоидов;
— первичный (синдром Кона) или вторичный (II синдром Кона) альдостеронизм (сердечная недостаточность, цирроз печени);
б) почечные и другие причины: хронический пиелонефрит, почечный канальциевый ацидоз — стадия полиурии острой почечной недостаточности, осмотический диурез, особенно при сахарном диабете, в меньшей степени при инфузии осмодиуретиков — введение диуретиков — алкалоз.
3. Потери через ЖКТ: рвота, желчные, панкреатические, кишечные свищи, диарея, непроходимость кишечника, язвенный колит, слабительные, ворсинчатые опухоли прямой кишки.
4. Нарушения распределения:
— повышенный захват калия клетками из внеклеточного сектора, например, при синтезе гликогена и белка, успешном лечении диабета, введении буферных оснований при лечении метаболического ацидоза;
— повышенная отдача клетками калия во внеклеточное пространство, например, при катаболических состояниях, а почки его быстро выделяют.
Она наблюдается при избытке калия во внеклеточной жидкости (плазма + межклеточная жидкость). Может сопровождаться гиперкалией (избыток калия в организме) или же гипокалией (дефицит калия в организме). Во всех случаях (кроме случаев введения калия в организм) избыток калия является относительным и зависит от перехода его из клеток в кровь, хотя в целом количество калия в теле человека может быть нормальным или даже уменьшенным. Его концентрация в крови увеличивается, кроме того, при недостаточной экскреции почками.
Концентрация калия в плазме выше 6,5 ммоль/л опасна, а в пределах 10-12 ммоль/л – смертельна.
1. Избыточное поступление калия в организм, особенно при сниженном диурезе.
2. Выход калия из клеток:
— ацидоз дыхательный или метаболический
— стресс, травмы, ожоги
— дегидратации
— гемолиз
— после введения сукцинилхолина при появлении подергиваний мышц
– кратковременный подъем концентрации калия в плазме, что может вызвать признаки калиевой интоксикации у больного с уже имеющейся гиперкалиемией (ожоговая болезнь, политравма, сепсис, столбняк, ОПН)
3. Недостаточная экскреция калия почками:
— почечная недостаточность острая и хроническая
— кортикоадреналовая недостаточность
— болезнь Аддисона
Он определяет осмолярность внеклеточного пространства (плазма + интерстициальная жидкость), за исключением таких патологических процессов, как сахарный диабет (при выраженной гипергликемии) и уремия (при высокой концентрации мочевины).
1. Абсолютная гипонатриемия:
— синдром солевой недостаточности – характеризуется чистым или преобладающим дефицитом соли в сочетании с отрицательным водным балансом (соледефицитная, гипотоническая или внеклеточная дегидратация).
Причины:
а) потери соли: — хронический пиелонефрит, особенно при бедном солями питании — стадия полиурии острой почечной недостаточности — осмотический диурез, например при сахарном диабете — кортикоадреналовая недостаточность, например, болезнь Аддисона — потери соли при церебральных нарушениях – после энцефалита, травмы ствола мозга с повреждением паравентрикулярного или супраоптического ядра гипоталамуса — диуретики — слабительные, ворсинчатые опухоли прямой кишки — диета, бедная натрием.
б) потери жидкостей тела, возмещаемые водой, не содержащей электролитов: — сильное потоотделение с замещением водой, напитками, не содержащими электролиты (работа в горячих цехах) — потеря из пищеварительного тракта (рвота, диарея, свищи) и возмещение водой, чаем — промывание желудка или кишечника водой (при промывании желудка надо использовать изотонический раствор хлорида натрия, но не чистую воду) — длительное отсасывание из желудка при замещении потерь бессолевыми жидкостями — голодание (при распаде тканей образуется вода, не содержащая электролитов)
2. Относительная гипонатриемия:
— при введении в организм большого количества жидкостей, не содержащих солей, что способствует разведению, гипоосмолярности плазмы, при этом развивается гипотоническая клеточная гипергидратация (водная интоксикация).
а) чрезмерно активное лечение обезвоживания водой, бессолевыми растворами, особенно при неполноценной функции почек; — анурия или олигурия, например, при ОПН или функциональной недостаточности («Почка при шоке»); — болезнь Аддисона, кахексия Симмондса; — после операций и травм; — повышенная секреция антидиуретического гормона (вазопрессина) при опухолях мозга, энцефалите, субарахноидальных и интрацеребральных кровоизлияниях, под влиянием медикаментов (морфин, барбитураты, циклофосфамид и др.); — повышение активности АДГ (вазопрессина) под влиянием введения окситоцина или при неоплазмах.
б) заболевания, сопровождаемые отеками: — при образовании отеков можно вначале ожидать развитие изотонической гипергидратации, однако, благодаря
бессолевой диете, применению диуретиков, трансминерализации и т.п. она может перейти в гипотоническую форму. Таким образом, заболевания с отеком
могут сопровождаться и гипотонической гипергидратацией;
в) хронические истощающие заболевания: — голодание и хронический энергетический дефицит, например, при раке, туберкулезе и т.д.
Гипотоническую гипергидратацию можно ожидать у больных, которые потеряли более 15% массы тела.
1. Абсолютная гипернатриемия: наблюдается при избыточном поступлении в организм растворов соли, вызывающих повышение осмотического давления в плазме; это приводит к гипертонической, внеклеточной гипергидратации.
Причины:
а) энтеральное поступление насыщенных солевых растворов – питье морской воды;
б) парентеральное введение изотонических или гипертонических солевых растворов при ограниченной функции почек: — после операций, вследствие обильных инфузий изотонических растворов на фоне усиленной секреции АДГ и альдостерона, вызывающих снижение диуреза и натрийуреза (это может произойти при любом стрессе) — острая почечная недостаточность, острый гломерулонефрит, особенно при чрезмерном введении растворов гидрокарбоната натрия — опухоль коры надпочечников.
2. Относительная гипернатриемия: чаще всего вызвана потерей воды, когда она преобладает над потерей натрия. Это приводит к гипертонической, вододефицитной или клеточной дегидратации.
Причины:
а) недостаточное поступление воды в организм: — применение концентрированных питательных смесей при кормлении через зонд тяжелобольных — нарушении глотания — потеря чувства жажды — заболевания ЖКТ;
б) потеря гипотонической жидкости, воды: — лихорадка, повышенное потоотделение — водянистый стул — трахеобронхит, пневмония, трахеостомия — гипо- и изостенурия при хронических заболеваниях почек — стадия полиурии острой почечной недостаточности — осмотический диурез, например при сахарном диабете — несахарный диабет.
Хлор
Нарушения обмена хлора обычно сопровождают нарушения обмена натрия, так как основная часть хлора находится в организме в виде хлористого натрия. Однако не всегда изменения концентрации хлора идут параллельно изменениям концентрации натрия. В этих случаях нарушается кислотно-щелочное равновесие.
— потеря хлора через ЖКТ, продолжительная рвота
— кортикоадреналовая недостаточность, например болезнь Аддисона
— при введении в организм большого количества жидкости, не содержащей соли
— метаболический алкалоз
Потеря хлористого натрия ведет к потере воды – наступает резкое обезвоживание организма и обеднение его хлором. В связи с гиповолемией нарушается клубочковая фильтрация, что приводит к развитию экстраренальной (хлоропривной) уремии, гипохлоремической коме. Это имеет место редко.
— избыточное введение в организм хлористого натрия в виде изо- или гипертонических растворов — недостаточное поступление в организм воды (относительная гиперхлоремия)
— задержка хлоридов в организме при заболеваниях почек (нефритах, нефрозах, нефросклерозах)
— метаболический ацидоз
Различают 3 фракции кальция в плазме:
1. связанный с белком (в основном с альбумином) – 1 ммоль/л
2. ультрафильтруемый в виде комплексов с фосфатом, цитратом, бикарбонатом – 0,17 ммоль/л
3. ионизированный кальций – 1,34 ммоль/л; он имеет наибольшее значение для нормального протекания различных физиологических процессов.
— гипопаратиреоз (тетания)
— авитаминоз Д — нарушение реабсорбции кальция (и витамина Д), например, при нарушениях всасывания жиров (недостаточность панкреаса, муковисцидоз, ахолия, идиопатическая стеаторея, целиакия), нарушения реабсорбции при клубочковых заболеваниях почек, иногда после резекции желудка или гастрэктомии, при заболеваниях, сопровождающихся диареей, обширные резекции кишечника — рахит — трансфузия больших объемом цитратной крови
— некоторые болезни почек: нефрозы (гипопротеинемия), хронические нефриты (задержка фосфатов) — бронхопневмония (почти постоянный симптом, причем степень ее соответствует тяжести процесса) — при алкалозах уменьшается ионизирование фракции кальция плазмы за счет увеличения белковосвязанного кальция, что может привести к симптомам тетании.
Гиперкальциемия: гиперпаратиреоз — интоксикация витамином Д — повышенный распад костной ткани: миеломы, множественные остеолитические метастазы, болезнь Педжета, острый остеопороз после неактивности (например, поперечный паралич, апаллический синдром) — идиопатическая гиперкальциемия у грудных детей.
Магний
Гипомагниемия (при дефиците магния при определенных обстоятельствах концентрация магния в плазме может быть нормальной или даже повышенной!)
1. Экзогенные причины:
— богатая белком пища — богатая кальцием пища — дефицит витамина В6 — хронический алкоголизм — пониженное содержание магния в пище и инфузионных растворах
2. Нарушения абсорбции: свищи тонкого кишечника — понос — состояния плохой абсорбции
3. Заболевания почек: стадия полиурии острой почечной недостаточности — влияние диуретиков
4. Другие заболевания: цирроз печени — период лечения диабетического ацидоза — первичный гиперпаратиреоидизм — острый панкреатит
Гипермагниемия: почечная недостаточность — болезнь Иценко-Кушинга — экзикоз — диабетический ацидоз, кома при потере воды — чрезмерное введение магния
Показатели кислотно-щелочного состояния
Нормы даны для артериальной или артериализированной капиллярной крови с температурой тела больного 37 градусов Цельсия.
рН (potentio hydrohenii – сила водорода)
— показатели реакции крови, десятичный логарифм концентрации Н-ионов с обратным знаком. рН обратно пропорционален концентрации водородных ионов.
Норма
: 7,35 – 7,45 (концентрация Н+=44 – 36 нмоль/л)
рН выше нормы
– алкалемия. Причины: алкалоз метаболический или дыхательный, некомпенсированный или субкомпенсированный (при полностью компенсированном алкалозе рН находится в пределах нормы).
рН ниже нормы
– ацидемия. Причины: ацидоз метаболический или дыхательный, некомпенсированный или субкомпенсированный (при полностью компенсированном ацидозе рН находится в пределах нормы).
рСО2 – парциальное давление углекислого газа
Норма
: 35-45 мм.рт.ст. (4,5-6,0 кПа)
рСО2 выше нормы – гиперкапния (гиперкарбия):
1. Первичный сдвиг – дыхательный ацидоз; если при этом рН ниже нормы – ацидоз не- или субкомпенсированный, если рН в пределах нормы — ацидоз компенсированный.
2. Вторичный сдвиг – дыхательная компенсация при метаболическом алкалозе (начинается сразу, но достигает максимума через 12-24 часа).
рСО2 ниже нормы – гипокапния (гипокарбия).
1. Первичный сдвиг – дыхательный алкалоз; если при этом рН выше нормы – алкалоз не- или субкомпенсированный, если рН в пределах нормы – алкалоз компенсированный).
2. Вторичный сдвиг – дыхательная компенсация при метаболическом ацидозе (начинается сразу, но достигает максимума через 12-24 часа)
SB (standart bicarbonate) стандартный бикарбонат Содержание бикарбоната (НСО3 -) в плазме крови, полностью насыщенной кислородом, при рСО2 – 40 мм.рт.ст. и температуре 370 т.е. при стандартных условиях.
Показатель бикарбоната выше нормы – избыток бикарбоната
1. Первичный сдвиг – метаболический алкалоз; если при этом рН выше нормы – алкалоз не- или субкомпенсированный, если рН в пределах нормы – алкалоз компенсированный)
2. Вторичный сдвиг – почечная компенсация при хроническом дыхательном ацидозе, хронической гиперкапнии (начинается через 6-18 часов, достигает максимума только через 5-7 суток).
Показатель бикарбоната ниже нормы – дефицит бикарбоната
1. Первичный сдвиг – метаболический ацидоз; если при этом рН ниже нормы – ацидоз не- или субкомпенсированный, если рН в пределах нормы – ацидоз компенсированный)
2. Вторичный сдвиг – почечная компенсация при хроническом дыхательном алкалозе, хронической гипокапнии (начинается через 6-18 часов, достигает максимума только через 5-7 суток).
ВВ (buffer base) – буферные основания
Сумма всех буферных анионов (бикарбонаты, фосфаты, белки и гемоглобин) крови.
Норма: 42 — 55 ммоль/л — 41,7 – 0,042 х Нв г/л
Величина ВВ в зависимости от концентрации гемоглобина г/л:
Нв – 80 130 150 200
ВВ – 45 47 48 50
Причины избытка оснований (гипербаземия) или их дефицита аналогичны SB.
ВЕ (base excess) избыток оснований – сдвиг буферных оснований
Различие между фактической величиной ВВ и их нормальным значением (ВЕ = ВВ – НВВ)
Норма: от –3,0 до +3,0
(ВЕ = 0 при рН 7,38 и рСО2 40 мм рт. ст.)
Причины избытка оснований (гипербаземия) или их дефицита (гипобаземия) аналогичны SB и ВВ.
Сводные данные о нарушениях КЩС
↑ — повышен
↓ — снижен
Н – норма
длинная стрелка – первичное изменение
Показатели системы гемостаза
Оценка сосудисто-тромбоцитарного гемостаза
Оценка сосудистого компонента гемостаза – пробы на резистентность (ломкость) капилляров
Принцип.
После механического воздействия на капилляры кожи (давление) у здорового человека не наступает каких-либо существенных изменений. При нарушении нормального состояния стенок капилляров они приобретают повышенную ломкость, и после механического воздействия на месте давления возникают многочисленные петехии или кровоподтек, свидетельствующие о причине нарушения гемостаза.
Проба щипка
Клиницист собирает под ключицей кожу в складку и делает щипок. У здоровых людей никаких изменений не наступает ни сразу после щипка, ни спустя 24 часа. Но если резистентность капилляров нарушена, на месте щипка появляются петехии или кровоподтек, особенно через сутки.
Модифицированные пробы Коха и Гесса
Клиницист обследует у больного места внутримышечных и подкожных инъекций. Если же у больного нарушена резистентность капилляров, на месте инъекций отмечаются кровоподтеки различных давности и размеров. Особенно неблагоприятно протекают болезни, сопровождающиеся обширными синебагровыми кровоподтеками после внутримышечных инъекций. У таких больных часты кровоизлияния в мозг, легкие и другие паренхиматозные органы.
Манжеточная проба
На коже верхней части ладонной поверхности предплечья очерчивают круг диаметром 5 см. Накладывают на плечо этой же руки манжету сфигмоманометра и поддерживают в ней в течение 5 минут давление 90-100 мм.рт.ст. Снимают манжету и через 5 минут после восстановления кровообращения в руке подсчитывают число петехий в очерченном круге. Обращают также внимание на размеры кровоизлияний.
Нормальные величины: число петехий не превышает 10, а их размер составляет не более 1 мм, 11-20 петехий – слабо положительная проба, 21-30 петехий – положительная проба, более 30 петехий – резко положительная проба. Важен учет не только числа, но и размера кровоизлияний. При патологии микроциркуляторного гемостаза они более 1 мм в диаметре.
Причины снижения резистентности капилляров:
1. При выпадении ангиотрофической функции тромбоцитов;
2. При всех видах тромбоцитопении (особенно при снижении количества тромбоцитов в крови ниже 30 х 109/л);
3. При многих тромбоцитопатиях (тромбастении Гланцмана, болезнь Виллебранда и др.)
4. При неполноценности стенок микрососудов, связанной с инфекционно- токсическими влияниями (сепсис, сыпной тиф и др.), гиповитаминозом С (цинга), эндокринными нарушениями (менструальный период, патологический климакс);
5. При некоторых коагуляционных нарушениях: синдроме ДВС, передозировке антикоагулянтами (кумаринов, гепарина), дефиците факторов протромбинового комплекса (II, VII, IX, X).
Оценка тромбоцитарного компонента гемостаза
Оно отражает суммарную способность тромбоцитов к адгезии и агрегации. Остается нормальным при снижении количества тромбоцитов до 100*109/л.
Практическое значение имеет удлинение времени кровотечения. Укорочение его свидетельствует лишь о повышенной спастической способности микроциркуляторного русла. Метод Дьюка недостаточно чувствителен и нередко дает ошибочные результаты. Поэтому лучше пользоваться методом Айви и другими.
1. При резко выраженных тромбоцитопениях (ниже 100*109/л) и тяжелых формах неполноценности тромбоцитов – тромбоцитопатиях (особенно при болезни Виллебранда).
2. При тяжелых острых и подострых формах синдрома ДВС (в результате тромбоцитопатии и тромбоцитопении потребления).
3. При значительной гипергепаринемии, которая вызывает агрегацию тромбоцитов и их уменьшение в циркулирующей крови.
При нарушениях свертывания крови (гемофилиях и т.д.) оно обычно остается нормальным или удлиняется лишь слегка, поскольку остановка кровотечений в зоне микроциркуляции обеспечивается, в основном, тромбоцитами, а не гемокоагуляцией.
Норма: 180 – 320*109/л.
Увеличение – тромбоцитоз:
1. При травмах с размозжением мышц («миогенный» тромбоцитоз преимущественно перераспределительного характера).
2. При асфиксиях, ожогах, гемолитических кризах, после кровотечений (в связи с реактивным возбуждением тромбоцитопоэза).
3. После удаления селезенки (следствие прекращения тормозящей костный мозг функции селезенки).
4. При некоторых лейкозах.
5. При многих хронических вариантах синдрома ДВС; связан с миелопролиферативным процессов (эссенциальная геморрагическая тромбоцитемия, эритремия и др.), а также с некоторыми видами гиперпродукции тромбоцитов (некоторые разновидности рака); при этих формах интенсивная убыль тромбоцитов в агрегаты и тромбы перекрывается избыточной их продукцией в костном мозге. Вместе с тем имеются хронические формы синдрома ДВС, протекающие с тромбоцитопенией, обычно умеренной (при хронической почечной недостаточности и гемодиализе, циррозах печени и др.).
Снижение – тромбоцитопения:
1. При острой и подострой формах синдрома ДВС вследствие тромбоцитопении потребления, особенно часто при токсических, инфекционно-токсических (сепсис) и токсико-аллергических состояниях, жировой эмболии.
2. При идиопатической тромбоцитопенической пурпуре (болезни Верльгофа).
3. При гиперспленических состояниях.
4. При гипопластических и апластических состояниях костного мозгового кроветворения.
5. При остром лейкозе и миеломной болезни.
Важно: при количестве тромбоцитов менее 50*109/л развивается геморрагический диатез. У нехирургического больного количество тромбоцитов менее 10*109/л связано с высоким риском кровотечения. У хирургического больного во время операции количество тромбоцитов должно быть выше 50*109/л, желательно около 100*109/л. Одна единица концентрата тромбоцитов обычно после его введения внутривенно увеличивает количество тромбоцитов примерно на 5-109/л у человека весом 70 кг.
Ретракция кровяного сгустка
Тест, характеризующий способность тромбоцитов стягивать волокна фибрина в сгустки, в результате чего объем сгустка уменьшается и из него отжимается сыворотка (ее количество выражается в %).
Недостаточная ретракция: при выраженных тромбоцитопениях (менее 30*109/л) и некоторых формах качественной неполноценности тромбоцитов, чаще всего при тромбастении Гланцмана, уремической тромбоцитопатии и др.
Для правильной оценки ретракции ее показатели всегда необходимо сопоставить с гематокритом и с содержанием в плазме фибриногена. При гипофибриногенемии, анемии, низком гематокрите сгусток мал и это приводит к ложному завышению показателя ретракции (даже в том случае, когда последняя снижена). С другой стороны, при избытке эритроцитов (полиглобулия, эритремия), увеличения гематокрита, гиперфибриногенемии сгусток велик, что ведет к ложному снижению показателя ретракции.
Адгезивность (ретенция) тромбоцитов
Ее исследование осуществляется путем просасывания крови с определенной скоростью через поливиниловую трубку, заполненную стандартными стеклянными шариками диаметром 0,5 мм, через косичку из стекловолокна или через трубки, заполненные коллагеном. Об адгезивности (ретенции) судят по уменьшению числа тромбоцитов в крови до и после фильтрации.
Нормальные показатели адгезивности тромбоцитов чаще составляют 20-50%. Диагностическое значение имеет резкое снижение (менее 10%) адгезивности, что связано либо с качественной неполноценностью тромбоцитов, либо с дефицитом в плазме фактора Виллебранда.
Увеличивается: при высоком тромбогенном риске, латентных или явных тромбозах, при первой фазе острого синдрома ДВС, хроническом синдроме ДВС.
Уменьшается: при тромбоцитопатиях и выраженной тромбоцитопении, при второй-третьей стадиях синдрома ДВС.
Это термостабильный компонент тромбоцита, нейтрализующий гепарин (антигепариновый фактор). Он освобождается из тромбоцитов на ранних этапах процесса адгезии и агрегации, в связи с чем концентрация его в плазме нарастает, наступает гиперкоагуляция и может развиться тромбоз.
Увеличивается: при синдроме ДВС, массивном тромбообразовании; нередко нарастает у больных с атеросклерозом в периоды внутрисосудистой адгезии и агрегации тромбоцитов.
Оценка коагуляционного гемостаза
Оценка I фазы свертывания крови – образования протромбиназы
Время свертывания крови
Оно складывается из времени образования протромбиназы, тромбина и фибрина, то есть времени всех трех фаз свертывания. Поскольку I фаза свертывания занимает почти 99% времени коагуляции, время свертывания крови изменяется только в результате нарушения образования протромбиназы, а не сдвигов II и III фаз.
В основном проба используется для экспресс-диагностики наиболее тяжелых нарушений свертывания крови. По чувствительности она на много уступает современным стандартизированным методикам исследования гемокоагуляции.
Удлинение – гипокоагуляция:
1. Врожденный и приобретенный дефицит факторов, участвующих во внутреннем механизме образования протромбиназы (XII, XI, IX, VIII факторов).
2. Острый и подострый синдромы ДВС после предшествующей кратковременной гиперкоагуляции; может развиться полная несвертываемость крови.
3. Повышение скорости инактивации активных форм прокоагулянтов: гипергепаринемия, увеличение в крови ПДФ.
4. Гипо- и афибриногенемия.
5. Резкое снижение (до 5-10%) факторов протромбинового комплекса (II, VII, IX, X), например, при тяжелой форме инфекционного гепатита, особенно при прекоматозном состоянии, передозировке непрямых антикоагулянтов.
Укорочение – гиперкоагуляция — склонность к тромбозам. Однако необходимо помнить, что при уже существующем массивном внутрисосудистом свертывании крови (латентном или клинически выраженном) часто возникает вторичная гипокоагуляция и гипоагрегация тромбоцитов вследствие усиленного потребления факторов свертывания и кровяных пластинок. При этом будут положительны паракоагуляционные тесты (этаноловый, протаминсульфатный и др.) и повышены ПДФ в крови.
Тест не пригоден для контроля за заместительной терапией и предоперационной подготовки больных гемофилией, поскольку нормализуется уже при 4% содержании VIII и IX факторов в плазме, тогда как надежный гемостаз обеспечивается лишь при повышении уровня этих факторов более 25-30%.
Время рекальцификации цитратной плазмы
Это время свертывания плазмы после добавления к ней оптимального количества кальция хлорида. Этот тест вышел из употребления поскольку ошибка его составляет 100% и более!
Активированное частичное (парциальное) тромбопластиновое время – АЧТВ или АПТВ (каолин-кефалиновое время)
Одна из наиболее ценных общих проб для получения представления о системе свертывания крови. АЧТВ чувствительно к изменению активности факторов внутренней системы активации фактора Х, хотя легкий недостаток этих факторов на нем не отражается. Причины удлинения или укорочения АЧТВ те же, что и времени свертывания крови.
Оценка 2 фазы свертывания крови – образования тромбина
Протромбиновое время или протромбиновый индекс по Квику
Это суммарный показатель взаимодействия К-витаминзависимых факторов свертывания крови (II, VII, IX, X и.др.) т.н. «протромбинового комплекса», которые образуются в печени. Фактор II протромбин превращается протромбиназой в тромбин. Седьмой фактор имеет основное значение в образовании протромбиназы по «внешнему» пути и в превращении протромбина в тромбин. Девятый фактор участвует во «внутреннем» пути формирования протромбиназы. Десятый фактор является ключевым компонентом протромбиназного комплекса, превращающего протромбин в тромбин.
Часто результаты исследования выдают в виде протромбинового индекса, который представляет собой выраженное в процентах отношение протромбинового времени нормальной плазмы к протромбиновому времени исследуемой плазмы. Уменьшение протромбинового индекса имеет такое же
значение, как удлинение протромбинового времени.
Удлинение протромбинового времени или снижение протромбинового индекса при нормальном содержании в плазме фибриногена и нормальном тромбиновом времени — дефицит К – витаминозависимых факторов свертывания, который развивается при следующих нарушениях:
1. Недостаточное образование в кишечнике витамина К – энтероколиты с профузными поносами, кишечные дисбактериозы медикаментозного генеза, геморрагическая болезнь новорожденного.
2. Недостаточное всасывание витамина К из-за отсутствия желчи в кишечнике – механическая желтуха.
3. Нарушение синтеза К-витаминозависимых факторов в печени при тяжелых поражениях ее паренхимы – острая дистрофия печени, паренхиматозные гепатиты, паразитарные поражения и др.; при этом нарушен синтез и других факторов свертывания, которые вырабатываются печенью.
Удлинение протромбинового времени или снижение протромбинового индекса при одновременном удлинении тромбинового времени:
1. Гипо- и дисфибриногенемии.
2. Избыток в крови таких антикоагулянтов как гепарин или продуктов фибринолиза (ПДФ).
Международное нормализованное отношение (МНО, INR – International Nomalized Ratio) – значение протромбинового отношения, полученного при использовании в качестве тромбопластина международного стандарта ВОЗ, индекс чувствительности которого принят за 1,0.
Норма: 0,8- 1,3.
Протромбиновое время больного
МНО = ___________________________________
Протромбиновое время норм. плазмы
При повышении МНО имеет место дефицит К-витаминозависимых факторов свертывающей системы. МНО= 1,5 примерно соответствует ПТИ= 80%.
МНО используется для контроля терапии оральными антикоагулянтами (непрямыми).
Оценка III фазы свертывания крови – образования фибрина
Фибриноген А / «воспалительный фибриноген»/
Первый фактор свертывания крови, образуется в печени. Под влиянием тромбина превращается в фибрин, составляющий основу тромба.
1. Нарушение синтеза фибриногена – при болезнях печени.
2. Острый синдром ДВС – в результате усиленного потребления (гипофибриногенемия не развивается, если была исходная гиперфибриногенемия).
3. Врожденные а- и гипофибриногенемии.
4. Дисфибриногенемии, врожденные и приобретенные.
Уменьшение концентрации фибриногена менее 1 г/л может вызвать кровотечение.!!!
1. Многие острые и затяжные воспалительные, иммунные и деструктивные процессы (пневмонии, ревматизм, ревматоидный артрит, гломерулонефрит, инфаркт миокарда и др.)
2. Хронические, затяжные и подострые формы синдрома ДВС, особенно инфекционно-септического генеза.
3. Беременность.
В результате увеличения концентрации фибриногена в крови резко увеличивается СОЭ, вязкость крови, но не усиливается гемокоагуляция. Однако тромбы, образуемые в крови с высоким содержанием фибриногена значительно плотнее, чем в крови здорового человека.
Фибриноген В («коагуляционный фибриноген») или проба с бетта-нафтолом
Промежуточный продукт превращения фибриногена в фибрин. Фибрин-мономер не только полимеризуется и образует сгустки, но и создает комплексы с фибриногеном, фибринопептидами А и В. Все эти комплексы легко взаимодействуют с бетта-нафтолом и выпадают в осадок. Вот почему преобразованный под действием тромбина фибриноген (а точнее растворимый фибрин и фибринкомплексы) называются фибриногеном В. Реакция оценивается по интенсивности выпадения хлопьев и по помутнению после добавления нафтола (градация от 1+ до 4+). Этот тест менее специфичен, чем этаноловый. Он нередко бывает положительным при выраженных диспротеинемиях, гиперфибриногенемиях воспалительного генеза.
Появление фибриногена В свидетельствует об интенсивной внутрисосудистой коагуляции, вызванной тромбинемией. Наблюдается, например, в послеоперационном периоде, при травме тканей, в послеродовом периоде, особенно при патологических родах, при ДВС, гемолизе эритроцитов и других состояниях, при которых происходит внутрисосудистая активация свертывающей системы крови.
Этаноловый тест
Это определение растворимых фибринмономерных комплексов (РФМК), продуктов паракоагуляции. Под влиянием 50% этилового спирта в плазме образуется желеобразный сгусток («желирование крови»).
Положительный тест: синдром ДВС или массивный тромбозы; чаще на ранних стадиях процесса; может стать отрицательным в период выраженной коагулопатии потребления, гипофибриногенемии, а также после поглощения фибринмономерных комплексов макрофагальной системой.
Протаминсульфатный тест
Это определение растворимых фибринмономерных комплексов и (или) ранних продуктов деградации фибрина. Образуется гель в плазме после добавления слабого раствора протамина сульфата.
Положительный тест: синдром ДВС или массивные тромбозы на ранних этапах развития процесса.
Тест может давать ложно положительный результат при выраженной гиперфибриногенемии (более 8 г/л). Реже дает положительный результат, чем этаноловый тест, но нередко определяется положительным даже тогда, когда последний становится уже отрицательным. Поэтому эти тесты дополняют, а не заменяют друг друга.
Оценка антисвертывающей активности крови
Определяется время образования сгустка плазмы при добавлении к ней тест- тромбина известной активности.
1. Избыток в плазме гепарина или ПДФ.
2. Гипофибриногенемия.
3. Некоторые молекулярные аномалии фибриногена.
Полная несвертываемость плазмы после добавления к ней тест-тромбина:
1. Значительная гипергепаринемия (в этом случае она устраняется добавлением протамина сульфата).
2. III фаза тяжелого острого синдрома ДВС.
Толерантность плазмы к гепарину
После внесения в плазму гепарина определенной концентрации время ее рекальцификации изменяется в зависимости от коагуляционной или антикоагуляционной активности крови. Если после ведения гепарина резко увеличивается время образования сгустка, значит, толерантность плазмы к гепарину понижена, и наоборот, если гепарин после его внесения в исследуемую плазму не замедляет свертывание плазмы, — толерантность плазмы к гепарину повышена.
Уменьшение толерантности (показатель больше нормы) — гипокоагуляция:
1. Повышение антикоагулянтной активности крови вследствие введения больному гепарина (при достаточном содержании в ней антитромбина III).
2. Любой дефицит факторов свертывания, особенно факторов протромбинобразования, а также при выраженной тромбоцитопении (дефицит 4-го тромбоцитарного фактора, антигепаринового).
Повышение толерантности (показатель меньше номы)- гиперкоагуляции:
1. Истощение в крови антитромбина III или его врожденный недостаток.
2. Внутрисосудистое свертывание крови (появление в кровеносном русле активных факторов коагуляции).
3. Циркуляция в крови тканевого тромбопластина – вследствие оперативного вмешательства, токсикозов беременности, патологических родов, гемолиза, септицемии, синдрома ДВС и др.
Показатели тестам в наибольшей степени зависят от содержания в плазме антитромбина III, дефицит которого резко ослабляет гипокоагуляционный эффект гепарина.
Первичный эндогенный антикоагулянт, который под влиянием гепарина трансформируется из постепенно действующего в быстро действующий ингибитор свертывания. На его долю приходится около 75-90% всей спонтанной антикоагуляционной активности крови. По мере снижения в плазме концентрации антитромбина ІІІ противосвертывающее действие гепарина все более и более ослабляется, становясь вообще малозаметным при концентрации антитромбина ниже 15-30% нормы. Методы определения антитромбина очень трудоемкие (коагулологические) или требуют применения иностранных реактивов (амидолитические, иммунологические).
1. Приобретенное: атеросклероз, ИБС, сахарный диабет, массивный тромбоз, синдром ДВС, нефротический синдром и другие заболевания почек с высоким риском тромбообразования, интенсивная гепаринотерапия.
2. Врожденное: наследственная тромбофилия, гомоцистинурия, некоторые виды гиперлипидемий.
Продукты деградации фибрина и фибриногена (ПДФ)
Они образуются при фибринолизе и обладают антикоагулянтным и антиагрегантным действием. ПДФ с большой молекулярной массой тормозят полимеризацию (самосборку) мономеров фибрина, а ПДФ с малой молекулярной массой угнетают агрегацию тромбоцитов. Поскольку они образуются при фибринолизе, их появление в крови свидетельствует об активации фибринолитической системы.
1. Синдром ДВС и массивные тромбозы, сопровождающиеся активацией фибринолиза; появление ПДФ в крови имеет большое значение для ранней диагностики синдрома ДВС;
2. При лечении тромболитиками.
D-димеры
D-димеры – специфические продукты деградации фибрина, входящие в состав тромба. Они образуются в процессе лизиса сгустка крови под влиянием плазмина и некоторых неспецифических фибринолитиков. Концентрация D-димеров в сыворотке пропорциональна активности фибринолиза и количеству лизируемого фибрина. Этот тест позволяет судить об интенсивности процессов образования и разрушения фибриновых сгустков. D-димеры – показатель того, что в процессе фибринолиза расщепляется именно фибрин, а не фибриноген или фибрин-мономеры. Тромбоз глубоких вен нижних конечностей — пусковым механизмом данного патологического состояния являются травмы, тяжелые физические нагрузки, вынужденное статическое положение (длительный постельный режим, длительная иммобилизация), беременность и ранний послеродовый период, длительная гормонотерапия, острый период инсульта и др. Уровень D-димера позволяет проводить максимально раннюю диагностику и лечение данного грозного осложнения в группах риска.
Акушерство и гинекология — при физиологически протекающей беременности в системе гемостаза происходят компенсаторно-приспособительные изменения, в связи с чем уровень D-димера постепенно возрастает и к моменту родов может превышать исходный в 3-4 раза. Значительное повышение уровня D-димера наблюдается у женщин с патологически протекающими беременностью и родами (привычное невынашивание, гестоз, преждевременная отслойка плаценты).
Повышение уровня D-димеров в крови определяется при возникновении венозных тромбозов, атеротромбозе, тромбоэмболии легочной артерии, ДВС-синдроме, после операций, особенно при большом операционном поле и других состояниях с повышенным образованием фибрина. D-димеры достаточно долго циркулируют в крови, время их полувыведения составляет более 24 ч, повышение D-димеров может персистировать в течени нескольких недель после острого тромбоза. Уровень D-димеров повышен у больных с тромбозом глубоких вен бедра, с тромбоэмболией легочной артерии, он может повышаться после обширных хирургических вмешательств, травм, при онкологических заболеваниях. На содержание D-димеров влияют такие факторы, как величина тромба, время от начала клинических проявлений до назначения антикоагулянтной терапии, прием антикоагулянтов, на фоне которых уровень D-димеров постоянно снижается. Поэтому более важной для исключения диагноза тромбоза является отрицательная диагностическая значимость теста.
Оценка фибринолитической (плазминовой) системы
Время лизиса эуглобулиновых сгустков
Измеряется время спонтанного лизиса сгустка, получаемого из эуглобулиновой фракции бестромбоцитной плазмы при добавлении к ней раствора кальция хлорида.
Укорочение: повышение фибринолитической активности, когда активируется плазминоген вследствие увеличения как экзогенных, так и эндогенных активаторов:
1. Внутрисосудистое свертывание крови в сочетании с защитной реакцией организма на угрозу образования тромбов (вторичный или реактивный фибринолиз).
2. Самостоятельное включение плазминовой системы ее активаторами в патологическом процессе, например, во время оперативного вмешательства на органах, богатых активаторами фибринолиза – легких, предстательной железе, матке; этот первичный фибринолиз наблюдается значительно реже, чем вторичный.
Увеличение: снижение фибринолитической активности вследствие нарушения активации плазминогена из-за недостатка его активаторов, замедления калликреин-кининовой активации, ингибиции фактора XIIa, уменьшения количества плазминогена; замедление лизиса считают признаком предтромбоза, который отражает состояние гиперкоагуляции или способствует его развитию. Наблюдается у больных тромбозами, с предтромботическими состояниями, 3-4 стадиями острого синдрома ДВС, у страдающих геморрагическим васкулитом, сепсисом, токсикозами беременности.
Тест склеивания стафилококков (ТСС)
Метод основан на способности некоторых штаммов золотистого стафилококка склеиваться в присутствии ПДФ. Это экспресс-метод определения ПДФ. Согласно этому тесту у здоровых людей среднее содержание ПДФ в сыворотке составляет 0,103 ± 0,010 мг/л или 1,03 ± 0,10 мг %.
Повышение содержания ПДФ наблюдается при всех видах тромбинемии, внутрисосудистого свертывания крови, при лечении тромболитиками, системных васкулитах и др.
Аутокоагуляционный тест (АКГ)
– метод оценки состояния как прокоагулянтного, так и антикоагулянтного звеньев системы свертывания крови. Принцип АКТ –
стандартизированная двухступенчатая методика, отражающая динамику нарастания, а затем инактивации тромбопластин-тромбиновой активности в исследуемой крови. Стандартизация фосфолипидной и контактной активации начальной фазы процесса свертывания крови достигается использованием гемолизата эритроцитов исследуемого. В тесте не используются тромбопластин, тромбин, кефалин и другие недостаточно стандартизированные реактивы, а
результаты его выражаются безотносительно к показателям к показателям, полученным на случайных образцах нормальной плазмы. Это существенно повышает точность и воспроизводимость получаемых результатов.
Чтение результатов по данным АКТ в процентном выражении на миллиметровой бумаге вычерчивают аутокоагулограмму и определяют следующие ее параметры:
А – свертывающая активность на 2-й минуте инкубации гемолизат-кальциевой смеси (ГКС); норма: М=15,4%, δ = ±11,8, m = ± 2.9. Этот параметр наиболее изменчив, так как отражает самые начальные этапы образования протромбиназы и тромбина в ГКС.
МА – максимальная свертывающая активность; норма: М = 100%, δ = ± 1,1.
Т1, мин – время достижения половины МА; норма: 3,7±0,2 мин.
Т2, мин – время достижения максимальной свертывающей активности; норма: 10 мин.
Ф – время снижение тромбопластин-тромбиновой активности до 50% МА.
ИИТ – индекс инактивации тромбопластиа и тромбина.
Рассчитывается по формуле:
МА,%
ИИТ = ________
А60, %
МА — Максимальная свертывающая активность, в %
А60 — Свертывающая активность на 60 минуте инкубации в %
Норма: М = 2,1; δ = ± 0,5; м = ± 0,1
Клиническое толкование.
Восходящая часть кривой АКГ отражает динамику нарастания и максимальную активность (МА) тромбопластина и тромбина в исследуемой крови при стандартизированной контактной и фосфолипидной активации. Нисходящая часть этой кривой характеризует скорость и интенсивность инактивации тромбина в результате его сорбции на фибрине (антитромбин 1), влиянии медленно действующих (прогрессивных) антитромбинов III и IV и продуктов фибринолиза. Таким образом, АКТ дает представление о состоянии как прокоагулянтного, так и антикоагулянтного звеньев системы свертывания крови, отражая кинетику обоих процессов.
При дефиците факторов внутреннего механизма образования протромбиназы (XII, XI, IX, VIII), а также факторов X, V, II, как и при избытке быстро действующих антикоагулянтов (гепарина и др.), уменьшаются параметры А и, особенно, МА, удлиняется время Т1 и Т2. При повышенном содержании медленно действующих антитромбинов и значительной активации фибринолиза наблюдается более крутое снижение нисходящей части кривой АКТ и увеличивается ИИТ. Мало отражается на показаниях теста дефицит фактора VII и III тромбоцитарного фактора.
Замечания по методу
. Если исследователя интересуют лишь МА, то аутокоагулограмму можно выполнить в укороченном варианте, сократив время исследования и уменьшив расход крови больного. Так, для контроля за лечением гепарином достаточно исследовать МА лишь на 10 минуте инкубации ГКС, для диагностики гемофилии – на 10, 20 и 30 минутах, для выявлении гиперкоагуляции – на 4, 6, 8, 10 и 60 минутах.
Список использованной литературы
1. Баркаган З.С. Геморрагические заболевания и синдромы, М.: Медицина, 1980.
2. Бунятян А.А., Рябов Г.А., Маневич А.3. Анестезиология и реаниматология. 2-е изд. перераб. и доп. М., Медицина, 1984.
3. Гельфанд Б.Р., Гологорский В.А. и др. Карманный справочник анестезиолога. Москва, 1998.
4. Иванов Е.П. Диагностика нарушений гемостаза. Минск: Беларусь, 1983.
5. Козинец Г.И.Интерпретация анализов крови и мочи. Москва, 1998г. – 104 с.
6. Малышев В.Д. Интенсивная терапия острых водно-электролитных нарушений. М.:Медицина,1985. 192 с.
7. Почки и гомеостаз в норме и патологии / Пер. с англ. под ред. Клар С. М.: Медицина, 1974.
8. Практическое руководство по анестезиологии по ред.профессора Лихванцева В.В., Москва, 1998.
9. Справочник по анестезиологии и реаниматологии /Под ред. А.А. Бунятяна. М.: Медицина, 1982.
10. Уилкинсон А.У. Водно-электоролитный обмен в хирургии / Пер. с англ. М.: Медицина, 1974.
11. Цыганий А.А.. Карманный справочник анестезиолога. Москва, 2002.
12. Чибуновский В.А. Интерпретация результатов клинико-биохимических лабораторных исследований. Алматы, 1998.
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.